Miniórganos humanos creados con células fetales permiten tratar enfermedades antes de nacer
Científicos europeos recrean los pulmones, intestinos y riñones de gestantes sin afectar a su crecimiento
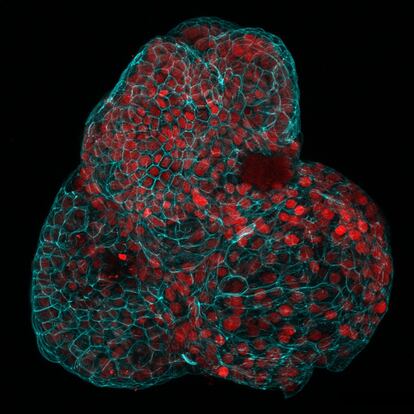

Unas bolitas de tejido más pequeñas que la cabeza de un alfiler son los primeros miniórganos fetales humanos obtenidos sin causar daño alguno al futuro bebé ni a su madre. Estas copias tridimensionales del intestino, los riñones y los pulmones del gestante abren la posibilidad de diagnosticar y tratar enfermedades congénitas antes del nacimiento y estudiar etapas del desarrollo humano difíciles de acceder con otras técnicas.
“Hasta ahora, no había forma de crear organoides en embarazos activos, solo si había un aborto”, explica Mattia Gerli, biotecnólogo del University College de Londres y primer autor de un estudio en el que han participado 27 científicos y médicos de Reino Unido, Italia y Bélgica, y que se publica hoy en Nature Medicine.
Los organoides fueron inventados a finales de la década pasada. Comienzan siendo una sola célula madre microscópica que se multiplica sobre una placa de cultivo de laboratorio hasta formar miniaturas de intestinos, corazones, cerebros... Uno de sus usos experimentales más prometedores es reproducir los órganos de un paciente para elegir el tratamiento más adecuado con su perfil genético y el de su enfermedad, especialmente si se trata de cáncer. Hasta ahora se habían fabricado miniórganos a partir de células madre extraídas de embriones no viables o de células adultas reprogramadas; pero nunca antes de fetos vivos que se están desarrollando dentro del útero.
El equipo de Gerli lo ha conseguido usando el líquido amniótico que envuelve al feto dentro del vientre de la madre. Han analizado muestras de este fluido de 12 mujeres embarazadas que se sometieron a amniocentesis, una técnica de diagnóstico prenatal. El análisis molecular de este líquido ha permitido identificar células madre epiteliales que se habían desprendido del feto y que son las encargadas de formar diferentes órganos. Cultivadas en el laboratorio, cada una de esas células comenzó a multiplicarse y crecer hasta formar minirriñones, minintestinos y minipulmones funcionales de hasta un milímetro de diámetro. Todo el proceso tarda apenas cuatro semanas. El resultado son esas pequeñas bolitas que emulan en tiempo real los órganos en crecimiento del futuro recién nacido.
Los investigadores han demostrado el potencial de esta técnica generando minipulmones de bebés con hernia diafragmática crónica. Esta dolencia poco frecuente provoca que los intestinos y el hígado se agolpen sobre los pulmones e impidan el desarrollo del feto. Los investigadores han demostrado que estas réplicas reproducen los rasgos moleculares de la enfermedad. La idea es usarlos como herramienta de diagnóstico antes de que sea demasiado tarde para operar al feto y elegir el mejor tratamiento farmacológico entre los disponibles.
“Esperamos que nuestro trabajo abra nuevas posibilidades en medicina prenatal”, resalta Gerli. El investigador asegura que las técnicas para crear estos órganos no son complejas ni caras, y aboga por la creación de bancos de células madre de líquido amniótico, ya que cada año miles de madres se someten a esta técnica diagnóstica.
En octubre, otro equipo israelí publicó un estudio preliminar en el que también generaban minirriñones y minipulmones a partir de células madre del líquido amniótico y los aplicaban al estudio de dos enfermedades congénitas potencialmente mortales. El equipo resaltaba que ocho de cada diez defectos de nacimiento no tienen causa conocida. Los miniórganos modelados a partir de líquido amniótico pueden ayudar a cambiar esa terrible estadística. Además, añaden, estos organoides pueden ser una potente herramienta para estudiar los efectos de compuestos tóxicos presentes en el medio ambiente en el desarrollo humano.
Los diminutos órganos creados por este equipo reproducen el estado de los órganos del gestante entre los cuatro y los ocho meses y medio de embarazo. Esto abre la posibilidad sin precedentes de estudiar el desarrollo en etapas muy avanzadas sin poner en riesgo la salud del futuro bebé ni de la madre.
La bióloga Nuria Montserrat, investigadora del Instituto de Bioingeniería de Cataluña, resalta la importancia del trabajo. “Ha abierto un campo nuevo al usar un nuevo tipo de células para crear organoides”, destaca. Los organoides permiten hacer experimentos rápidos y difíciles por otros medios, como ver la entrada del coronavirus en células humanas. Recientemente también han hecho posible la identificación de las células responsables de las metástasis en el cáncer de colon. “Ya no suena tan raro usar organoides en investigación y medicina”, resume Montserrat, que coordina la plataforma de Biomodelos y Biobancos, que en 2022 generó más de un millón de muestras. “De cara al futuro es muy interesante la creación de biobancos de líquido amniótico para tratamientos de medicina de precisión en enfermedades raras y congénitas”, aunque “en el caso de los minirriñones, no son tan complejos como los generados con técnicas previas”, añade.
La bióloga española Marta Shahbazi dirige su propio grupo de investigación sobre el desarrollo embrionario humano en el Laboratorio de Biología Molecular de Cambridge (Reino Unido). La científica valora que este estudio dé un paso para llevar la medicina personalizada a antes del nacimiento.
La amniocentesis se suele realizar entre las semanas 14 y 22 del embarazo y requiere usar una aguja larga que atraviesa el abdomen y llega hasta el útero materno. Aunque la técnica está muy perfeccionada, el riesgo de perder el bebé es de hasta uno de cada 100 embarazos. Por eso solo se usa como método de confirmación ante posibles malformaciones o trastornos genéticos previamente detectados con pruebas no invasivas. Una vez analizado el líquido amniótico, este se suele tirar. Shahbazi resalta que este estudio es “muy valioso”, porque recupera ese material biológico tan valioso y explora su potencial médico sin que la madre tenga que pasar por pruebas adicionales.
Puedes seguir a MATERIA en Facebook, X e Instagram, o apuntarte aquí para recibir nuestra newsletter semanal.
Tu suscripción se está usando en otro dispositivo
¿Quieres añadir otro usuario a tu suscripción?
Si continúas leyendo en este dispositivo, no se podrá leer en el otro.
FlechaTu suscripción se está usando en otro dispositivo y solo puedes acceder a EL PAÍS desde un dispositivo a la vez.
Si quieres compartir tu cuenta, cambia tu suscripción a la modalidad Premium, así podrás añadir otro usuario. Cada uno accederá con su propia cuenta de email, lo que os permitirá personalizar vuestra experiencia en EL PAÍS.
¿Tienes una suscripción de empresa? Accede aquí para contratar más cuentas.
En el caso de no saber quién está usando tu cuenta, te recomendamos cambiar tu contraseña aquí.
Si decides continuar compartiendo tu cuenta, este mensaje se mostrará en tu dispositivo y en el de la otra persona que está usando tu cuenta de forma indefinida, afectando a tu experiencia de lectura. Puedes consultar aquí los términos y condiciones de la suscripción digital.




























































