La nueva vacuna contra la malaria consigue financiación para llegar a África
La Alianza Mundial de Vacunación (Gavi) ha aprobado una inversión de casi 138 millones de euros para inmunizar a menores de cinco años en seis países entre 2022 y 2025. El paludismo mató en 2019 a más de 260.000 niños, casi todos africanos
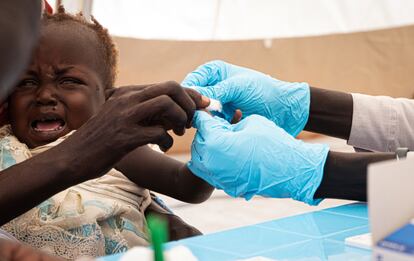

La Junta de la Alianza Mundial de la Vacunación, o Gavi, ha aprobado este jueves una inversión de 155,7 millones de dólares (casi 138 millones de euros) para adquirir, enviar y distribuir la vacuna RTS,S / AS01 contra la malaria. Hace menos de dos meses, la Organización Mundial de la Salud (OMS) la recomendó para ser utilizada a gran escala en África subsahariana como herramienta adicional en la lucha contra esta enfermedad parasitaria que solo en 2019 mató a más de 260.000 niños en este continente y a más de 400.000 en todo el mundo. Fue una decisión histórica, ya que esta ha sido la primera vez que la organización ha recomendado una inmunización de este tipo después de más de cien años de investigaciones científicas.
La inversión inicial para distribuir la RTS,S o Mosquirix, que es su nombre comercial, servirá para llevarla a los países de África, donde se producen la mayoría de las muertes, que están causadas por el parásito Plasmodium falciparum. Este es transmitido al ser humano a través de la picadura de las hembras del mosquito Anopheles, el más prevalente en el África subsahariana. La financiación aprobada se ha calculado en función de la demanda proyectada, la disponibilidad de suministro y los costes proyectados de la implementación inicial en los países apoyados por Gavi. “Se necesitarán más inversiones en el futuro”, ha advertido una portavoz de la Alianza en un correo electrónico.
“Me alegra mucho haber aprobado la financiación del nuevo programa de vacunación”, ha expresado en el comunicado de Gavi José Manuel Barroso, presidente de la Junta. “Gracias a los esfuerzos de colaboración de la comunidad sanitaria mundial, estamos mejor armados para hacer frente a esta enfermedad mortal y, una vez que la inmunización se lance a gran escala, podremos ayudar a proteger millones de vidas”. Gavi es una asociación público-privada creada para llevar vacunas a países en desarrollo contra algunas de las dolencias más mortales del mundo, como la meningitis, la fiebre amarilla, el cólera y el ébola. Desde su fundación en el año 2000 han contribuido a la inmunización de más de 888 millones de niños y ha evitado más de 15 millones de muertes en 73 países de ingresos bajos. En 2020 fue galardonada con el premio Princesa de Asturias de la Cooperación.
Antes de que Mosquirix llegue a los países elegidos, habrá que seguir una serie de pasos “críticos” que incluyen la puesta en marcha de mecanismos para la adquisición de la vacuna, que pertenece a la farmacéutica GlaxoSmithKline, tanto por parte de Gavi como por parte de los países que la soliciten.
Los potenciales interesados primero tendrán que tomar una decisión sobre si quieren lanzarla, teniendo en cuenta factores como la prioridad de la enfermedad en su estrategia de salud pública y si hay otras medidas de prevención y control que supongan una mejor opción que la inmunización. “También deberían considerar la disponibilidad de su suministro y la capacidad de sus programas de inmunización y de sus sistemas sanitarios para implementar adecuadamente su introducción, especialmente dentro del contexto actual debido a la pandemia de covid-19″, ha aclarado la portavoz de la Alianza. Así, una vez que se abra la ventana de asistencia y los países decidan introducir la vacuna, podrán solicitarla. “Esperamos trabajar con las partes interesadas de la malaria a nivel mundial para asegurarnos de que los países puedan implementar esta herramienta prometedora”, ha animado, por su parte, el doctor Seth Berkley, director ejecutivo de Gavi.
Dado que muchos de los Estados más afectados por la malaria son también los que tienen los sistemas de salud más débiles, Médicos Sin Fronteras ha pedido que se dé prioridad a los países para la implementación de vacunas en función de sus necesidades sanitarias y la carga de la enfermedad, no solo en lo preparados que estén para administrarlas por sí mismos. “Hacemos un llamamiento a Gavi para que se asegure de que los países con una alta carga de paludismo y sistemas de salud más débiles reciban apoyo adicional para llevar a cabo una distribución oportuna y eficaz: esto incluye garantizar la implementación correcta de las cuatro dosis, evitando cualquier impacto negativo sobre los ya frágiles programas de inmunización de rutina”, ha solicitado el doctor Saschveen Singh, asesor de enfermedades infecciosas tropicales de MSF. “Esperamos que los países con alta carga de paludismo también participen en el desarrollo de la estrategia para introducir la vacuna a fin de garantizar que se puedan abordar sus mayores necesidades”, ha añadido.
No se ha fijado, por ahora, el precio de esta vacuna. Según la portavoz de Gavi, GSK se ha comprometido públicamente con un precio sin fines de lucro para la Mosquirix, que cubrirá el coste de fabricación con un rendimiento financiero de no más del 5%. La División de Suministros de Unicef [el Fondo para la Infancia de la ONU] adquirirá las dosis en nombre de Gavi, “y Gavi y Unicef tienen un historial probado de trabajo con los fabricantes para garantizar un suministro confiable de vacunas asequibles y de calidad”, indican desde la Alianza.
Exciting news in the global fight against #malaria! The Gavi Board has just approved a new vaccination programme for Gavi-supported countries in sub-Saharan Africa which could save tens of thousands of lives every year! https://t.co/T4GyRx7uPh #VaccinesWork #StopMalaria pic.twitter.com/P3rXKOs2Kf
— Gavi, the Vaccine Alliance (@gavi) December 2, 2021
Será igualmente importante proporcionar orientación técnica en los países elegidos sobre la utilización de la vacuna, que no es una bala de oro contra el paludismo, pues solo tiene una eficacia parcial: alrededor del 36% en niños a partir de los cinco meses de vida. Por ello, debe utilizarse como una herramienta complementaria a las ya existentes para reducir las muertes infantiles, como la fumigación en interiores, la quimioprevención, las pruebas y el tratamiento oportunos y el uso de redes mosquiteras impregnadas con insecticida, que hasta ahora se ha demostrado como el método de prevención más eficaz.
La vacuna Mosquirix se demostró segura y eficaz en ensayos clínicos después de tres décadas de investigaciones. En 2015, ya recibió una opinión científica positiva de la Agencia Europea de Medicamentos (EMA) para su uso fuera de la UE.
En 2019, ya en la recta final de su evaluación, la OMS amparó un programa piloto en Kenia, Malawi y Ghana –donde la infección es muy endémica– liderada por los ministerios de Sanidad de cada país. Los resultados fueron valorados por los principales órganos asesores de la OMS en la materia: el Grupo Asesor Estratégico de Expertos en Inmunización (SAGE) y el Grupo Asesor de Políticas sobre Paludismo (MPAG), y fueron lo suficientemente positivos como para que estos decidieran recomendar la vacuna, el pasado 6 de octubre.
En los dos años que ha durado la campaña, se suministraron más de 2,3 millones de viales a través de los programas de inmunización rutinarios de cada país en más de 800.000 menores de cinco años que recibieron, al menos, una dosis.
Más fondos y más investigación
Desde inicios del siglo XXI la lucha contra el paludismo vivió una época dorada gracias al desarrollo y la implementación de herramientas de prevención eficaces como las mosquiteras, y de tratamientos innovadores, como los combinados con artemisinina, las pruebas de diagnóstico rápido y la inclusión de su eliminación como uno de los objetivos de la Agenda 2030. La creación del Fondo Mundial en la lucha contra el VIH, la malaria y la tuberculosis (Global Fund) y el apoyo de otras organizaciones y fundaciones, como la Fundación Gates, permitieron disponer de recursos financieros que, al final, han contribuido a evitar más 1.500 millones de infecciones y más de siete millones de muertes. Pero en los últimos años la lucha se ha estancado y la OMS ya ha advertido en varias ocasiones que no dispone de fondos suficientes para acabar con la enfermedad en 2030.
Mientras, la búsqueda de una vacuna aún más eficaz sigue en marcha. En mayo de 2021, la Universidad de Oxford mostró que su propuesta ha logrado un 77% de efectividad en los resultados preliminares de sus ensayos clínicos, y siguen explorando sus capacidades. El laboratorio BioNTech también ha anunciado que iniciará a finales de 2022 un ensayo clínico de una inmunización con ARN mensajero y, en Estados Unidos, un equipo científico ha logrado una protección de hasta el 100% frente al microorganismo con un fármaco que está desarrollando después de infectar a 56 voluntarios.
Puedes seguir a PLANETA FUTURO en Twitter, Facebook e Instagram, y suscribirte aquí a nuestra ‘newsletter’.
Tu suscripción se está usando en otro dispositivo
¿Quieres añadir otro usuario a tu suscripción?
Si continúas leyendo en este dispositivo, no se podrá leer en el otro.
FlechaTu suscripción se está usando en otro dispositivo y solo puedes acceder a EL PAÍS desde un dispositivo a la vez.
Si quieres compartir tu cuenta, cambia tu suscripción a la modalidad Premium, así podrás añadir otro usuario. Cada uno accederá con su propia cuenta de email, lo que os permitirá personalizar vuestra experiencia en EL PAÍS.
¿Tienes una suscripción de empresa? Accede aquí para contratar más cuentas.
En el caso de no saber quién está usando tu cuenta, te recomendamos cambiar tu contraseña aquí.
Si decides continuar compartiendo tu cuenta, este mensaje se mostrará en tu dispositivo y en el de la otra persona que está usando tu cuenta de forma indefinida, afectando a tu experiencia de lectura. Puedes consultar aquí los términos y condiciones de la suscripción digital.




























































