La vacuna: el único camino de regreso a la vida anterior
Las organizaciones internacionales prometen una inyección contra la covid-19 en tiempo récord, pero el camino para lograrlo está lleno de trampas
El único camino de regreso a la vida anterior —la vacuna contra el nuevo coronavirus— estará listo en tiempo “récord, récord, récord”, según ha proclamado el presidente estadounidense, Donald Trump. “A finales de año, si podemos. Quizá antes”, anunció hace dos semanas el mandatario en el lanzamiento de la Operación Velocidad Warp, un despliegue científico sin precedentes que toma el nombre de la imaginaria velocidad superior a la de luz que alcanzan las naves espaciales en la serie televisiva Star Trek. Para muchos expertos, no solo el nombre es ciencia ficción. Este es el tortuoso camino hacia la vacuna contra la covid-19.
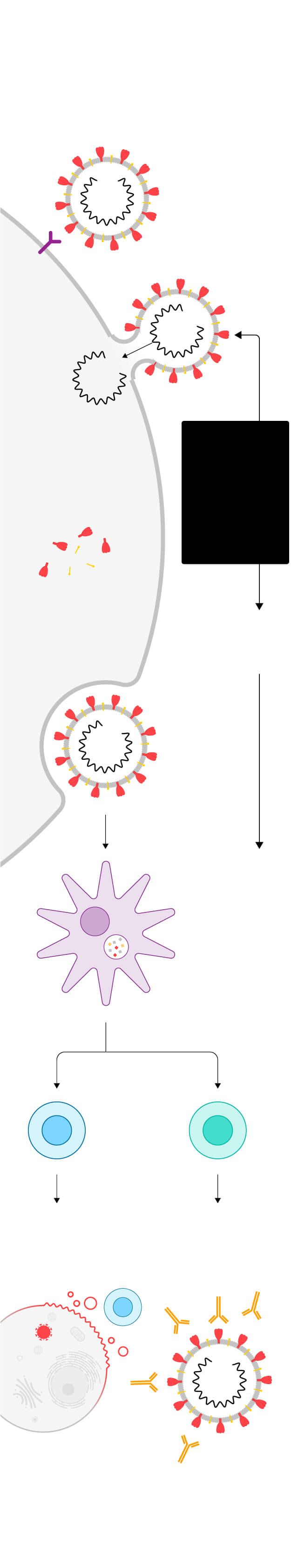
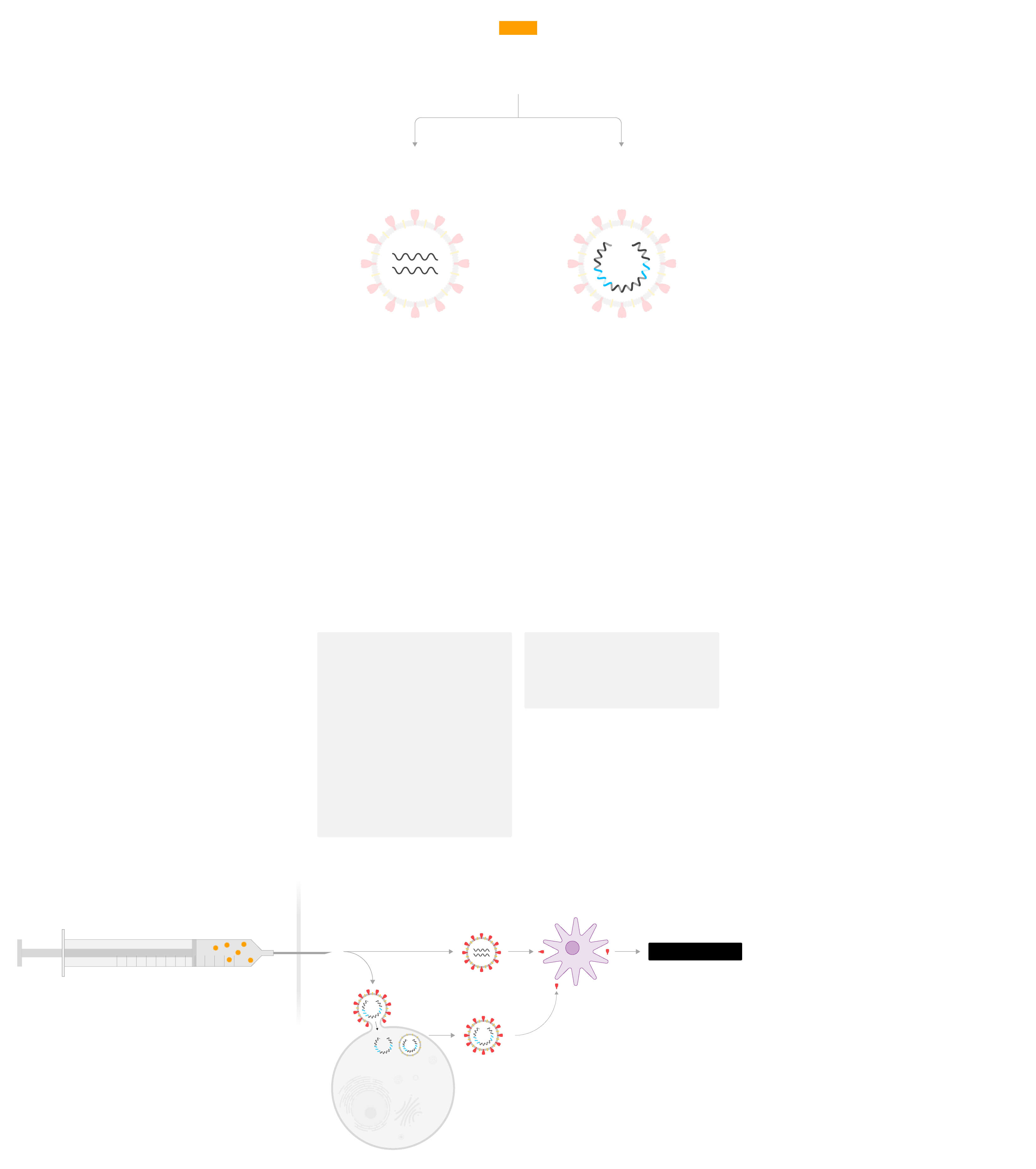
Cómo funciona una vacuna
El proceso se ha simplificado para la explicación. Si quieres conocer la respuesta inmune al detalle puedes verla aquí.
Así infecta
el virus a
la célula
Se une al
receptor
celular…
…suelta
su material
genético
(ARN)…
Las vacunas consisten en entrenar al cuerpo humano sometiéndolo al contacto con el virus modificado o parte del virus…
…con las instrucciones
para que la célula fabrique
las proteínas que permiten
al virus multiplicarse
Los nuevos virus
salen de la célula
para infectar a otras
células sanas
…para que active su respuesta inmune y genere defensas
El virus es engullido por
células dendríticas,
dedicadas a captar
sustancias extrañas
(antígenos)
y a presentárselas
a los glóbulos blancos
Se activan dos tipos de
glóbulos blancos,
los linfocitos T
citotóxicos y los
linfocitos B
Los linfocitos T
citotóxicos
destruyen las
células infectadas
Los linfocitos B crean
anticuerpos, que bloquean
el virus y convocan a otros
agentes para eliminarlo
Los linfocitos T y los linfocitos B
recuerdan al intruso y patrullan
el cuerpo durante meses
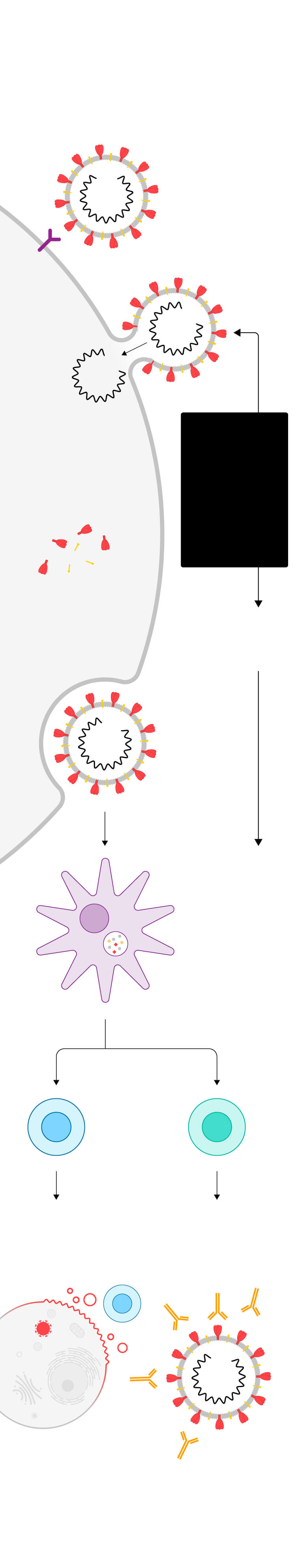
Cómo funciona una vacuna
El proceso se ha simplificado para la explicación. Si quieres conocer la respuesta inmune al detalle puedes verla aquí.
Así infecta
el virus a
la célula
Se une al
receptor
celular…
…suelta
su material
genético
(ARN)…
Las vacunas consisten en entrenar al cuerpo humano sometiéndolo al contacto con el virus modificado o parte del virus…
…con las instrucciones
para que la célula fabrique
las proteínas que permiten
al virus multiplicarse
Los nuevos virus
salen de la célula
para infectar a otras
células sanas
…para que active su respuesta inmune y genere defensas
El virus es engullido por
células dendríticas,
dedicadas a captar
sustancias extrañas
(antígenos)
y a presentárselas
a los glóbulos blancos
Se activan dos tipos de
glóbulos blancos,
los linfocitos T
citotóxicos y los
linfocitos B
Los linfocitos T
citotóxicos
destruyen las
células infectadas
Los linfocitos B crean
anticuerpos, que bloquean
el virus y convocan a otros
agentes para eliminarlo
Los linfocitos T y los linfocitos B
recuerdan al intruso y patrullan
el cuerpo durante meses
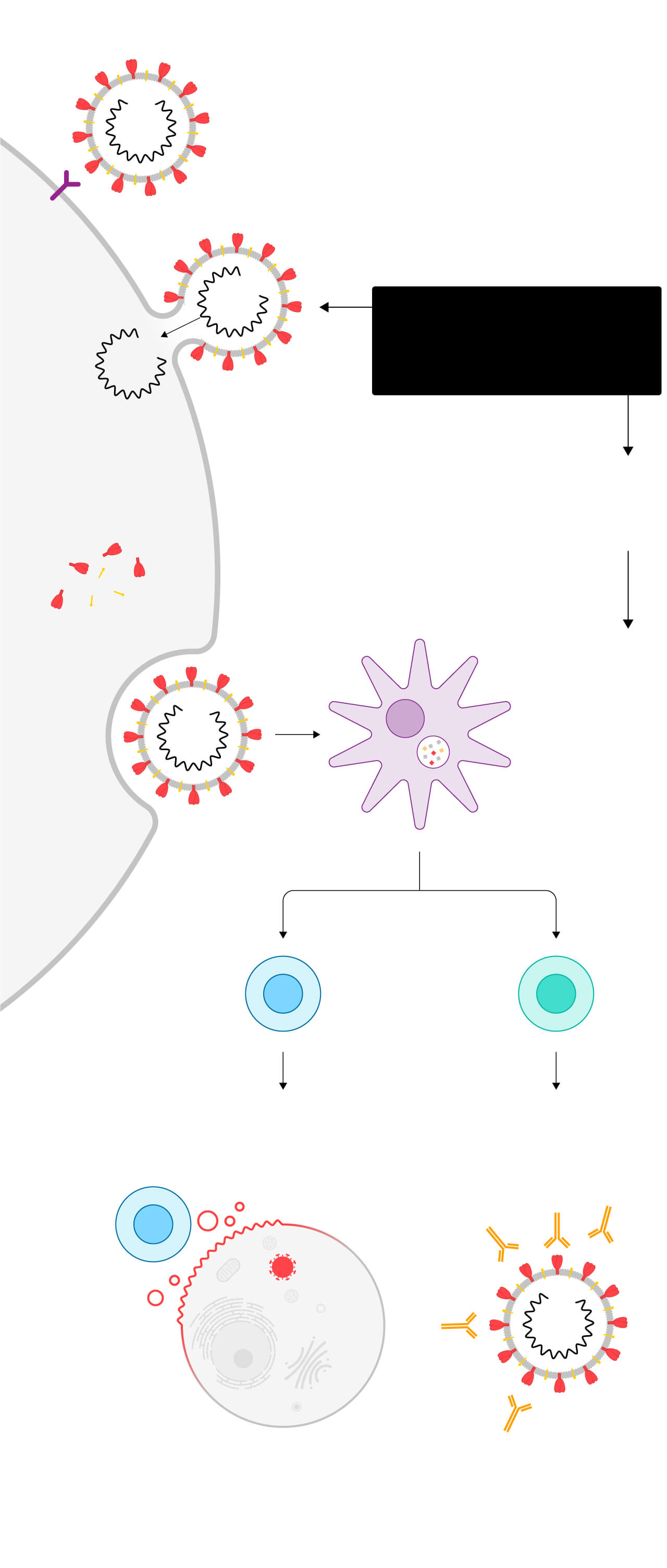
Cómo funciona
una vacuna
Así infecta
el virus a
la célula
El proceso se ha simplificado para la explicación. Si quieres conocer la respuesta inmune al detalle puedes verla aquí.
Se une al
receptor
celular…
Las vacunas consisten en entrenar al cuerpo humano sometiéndolo al contacto con el virus modificado o parte del virus…
…suelta
su material
genético
(ARN)…
…con las instrucciones
para que la célula fabrique
las proteínas que permiten
al virus multiplicarse
…para que active su respuesta inmune y genere defensas
Los nuevos virus
salen de la célula
para infectar
a otras células
sanas
El virus es engullido por
células dendríticas,
dedicadas a captar
sustancias extrañas
(antígenos)
y a presentárselas
a los glóbulos blancos
Se activan dos tipos de
glóbulos blancos,
los linfocitos T
citotóxicos y los
linfocitos B
Los linfocitos T
citotóxicos
destruyen las
células infectadas
Los linfocitos B crean
anticuerpos, que bloquean
el virus y convocan a otros
agentes para eliminarlo
Los linfocitos T y los linfocitos B
recuerdan al intruso y patrullan
el cuerpo durante meses
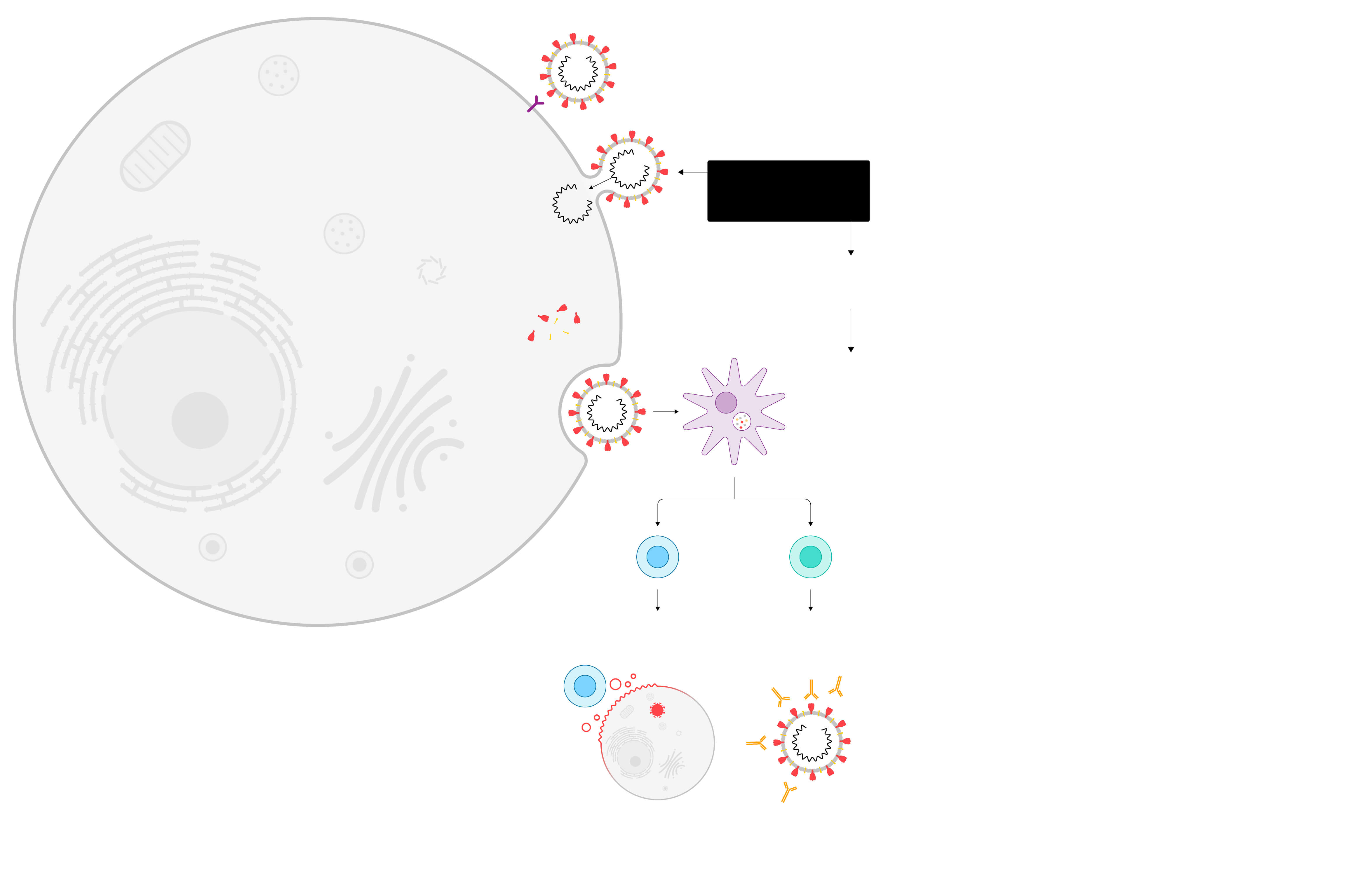
Cómo funciona
una vacuna
Así infecta
el virus a
la célula
El proceso se ha simplificado para la explicación. Si quieres conocer la respuesta inmune al detalle puedes verla aquí.
Célula
humana
Se une al
receptor
celular…
Las vacunas consisten en entrenar al cuerpo humano sometiéndolo al contacto con el virus modificado o parte del virus…
…suelta
su material
genético
(ARN)…
…con las instrucciones
para que la célula fabrique
las proteínas que permiten
al virus multiplicarse
…para que active su respuesta inmune y genere defensas
Los nuevos virus
salen de la célula
para infectar
a otras células
sanas
El virus es engullido por
células dendríticas,
dedicadas a captar
sustancias extrañas
(antígenos)
y a presentárselas
a los glóbulos blancos
Se activan dos tipos de
glóbulos blancos,
los linfocitos T
citotóxicos y los
linfocitos B
Los linfocitos T
citotóxicos
destruyen las
células infectadas
Los linfocitos B crean
anticuerpos, que bloquean
el virus y convocan a otros
agentes para eliminarlo
Los linfocitos T y los linfocitos B
recuerdan al intruso y patrullan
el cuerpo durante meses
“Si Trump dice que va a tener una vacuna a final de año, lo que está buscando es una fórmula para decir: 'Me presento en noviembre a las elecciones y dentro de un mes tendré la solución'. Aunque no la tendrá”, opina Rafael Vilasanjuán, un analista del Instituto de Salud Global de Barcelona (ISGlobal) que forma parte de la junta directiva de Gavi, una alianza de gobiernos, empresas e instituciones que ha ayudado a vacunar de otras enfermedades a 760 millones de niños. Las elecciones presidenciales de EE UU son el 3 de noviembre. Una vacuna que elimine la peste de la covid-19 es la mejor promesa electoral imaginable.
La historia, sin embargo, no invita al optimismo. Solo hay 26 enfermedades con vacuna, según los datos de la Organización Mundial de la Salud. Llevar una vacuna del laboratorio a la calle ha requerido, hasta ahora, un promedio de más de 10 años. Y eso cuando se consigue. Margaret Heckler, responsable de salud pública del presidente estadounidense Ronald Reagan, anunció en 1984 que la vacuna del sida estaría lista en dos años. Han pasado más de 35 y todavía no existe.
Cualquier comparación con el pasado, no obstante, es engañosa. “Las enfermedades infecciosas iban por carreteras secundarias y ahora estamos en la Fórmula 1. Nunca como ahora la ciencia había funcionado de manera tan rápida”, señala Vilasanjuán. En los cinco meses transcurridos desde que se identificó el nuevo coronavirus en la ciudad china de Wuhan se han desarrollado 125 candidatos a vacuna y 10 de ellos ya se están probando en humanos en EE UU, China, Alemania y Reino Unido.
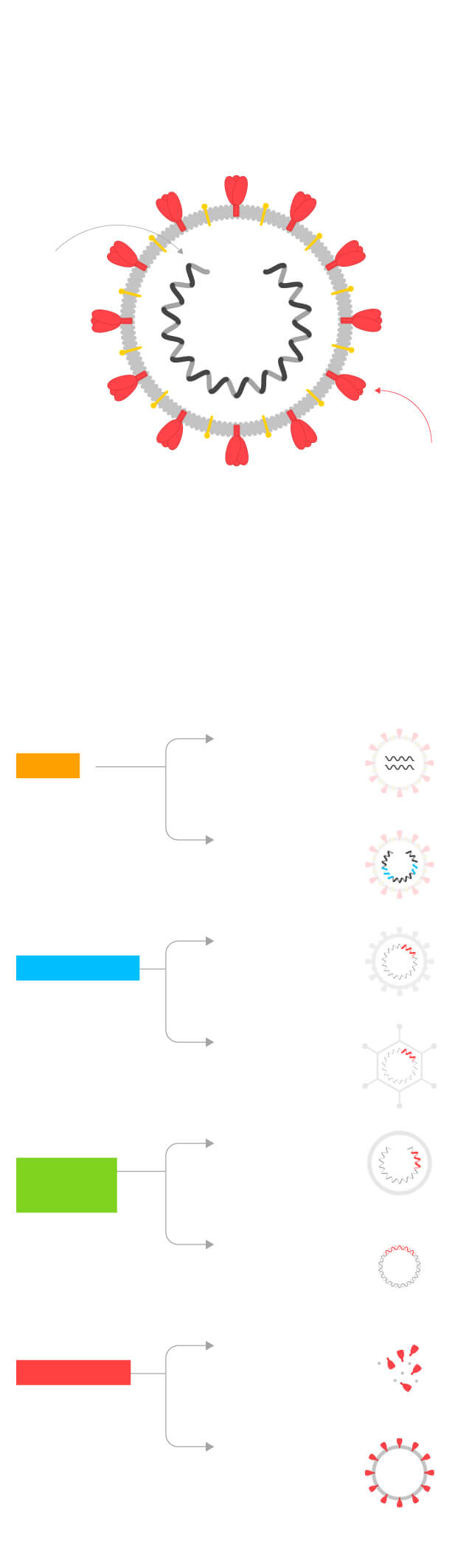
Tipos de vacunas
Las vacunas utilizan el propio coronavirus o algunas de sus partes para entrenar al sistema inmune.
ARN
Proteína
de la espícula
Es el componente
del virus que genera
más defensas
Hay ocho tipos diferentes de vacunas según las partes del virus que incluyen.
1
Virus
atenuados
A partir del
virus
2
Virus
inactivados
3
Replicativos
A partir del
otros virus
4
No
replicativos
5
ARN
A partir del
material
genético
6
ADN
7
Subunidades
A partir del
proteínas
8
Partículas
similares
al virus
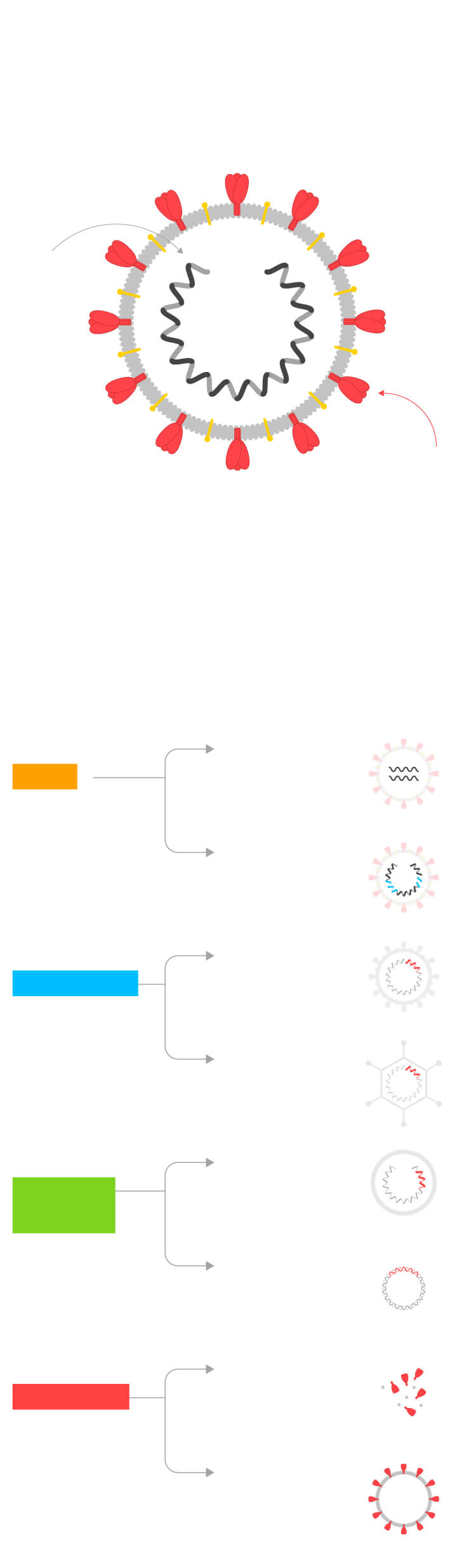
Tipos de vacunas
Las vacunas utilizan el propio coronavirus o algunas de sus partes para entrenar al sistema inmune.
ARN
Proteína
de la espícula
Es el componente
del virus que genera
más defensas
Hay ocho tipos diferentes de vacunas según las partes del virus que incluyen.
1
Virus
atenuados
A partir del
virus
2
Virus
inactivados
3
Replicativos
A partir del
otros virus
4
No
replicativos
5
ARN
A partir del
material
genético
6
ADN
7
Subunidades
A partir del
proteínas
8
Partículas
similares
al virus
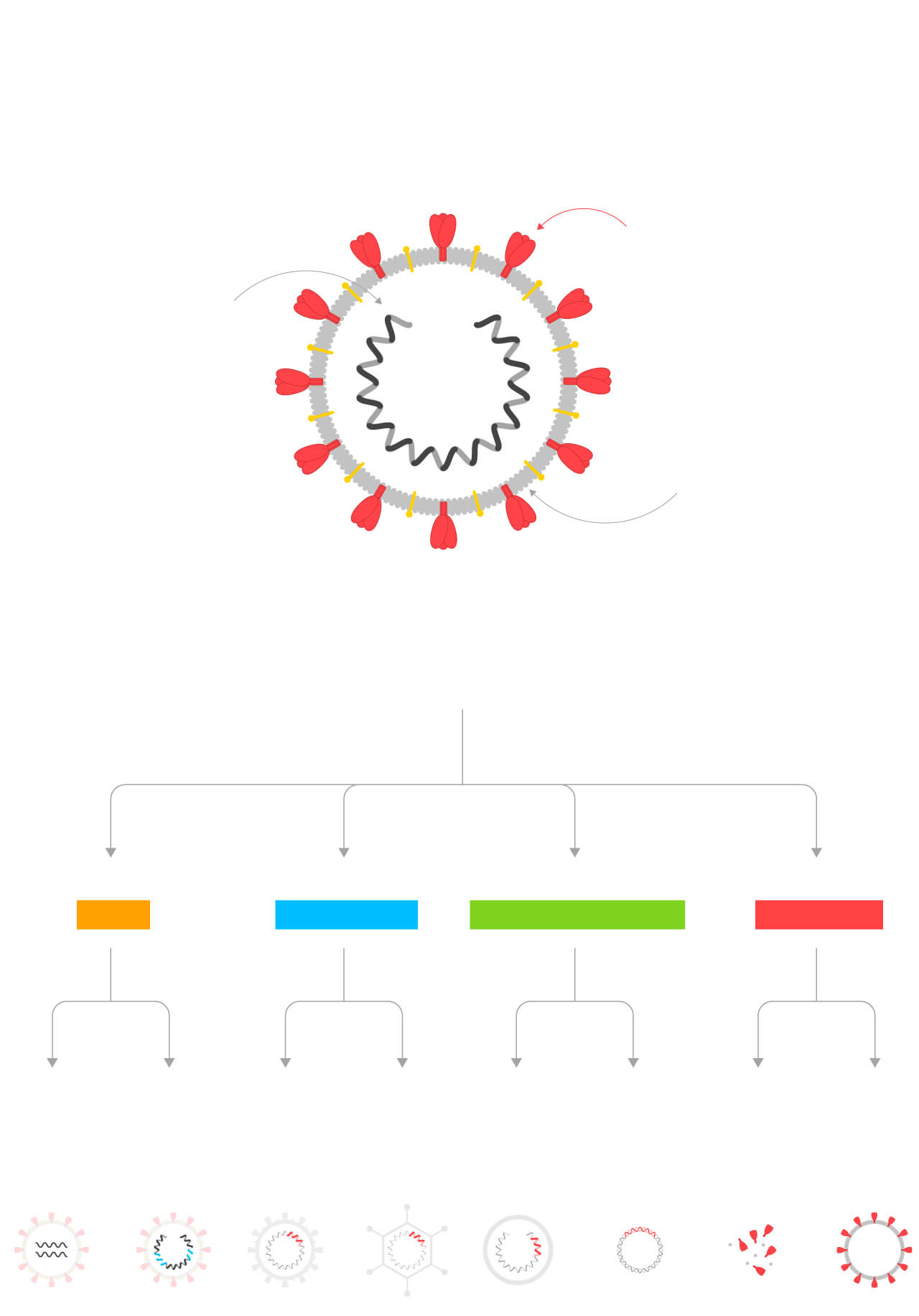
Tipos de vacunas
Las vacunas utilizan el propio coronavirus o algunas de sus partes para entrenar al sistema inmune.
Proteína
de la espícula
Es el componente
del virus que genera
más defensas
ARN
Proteína M
Hay ocho tipos diferentes de vacunas según las partes del virus que incluyen.
A partir del
virus
A partir de
otros virus
A partir del
material genético
A partir de
proteínas
1
Virus
atenuados
2
Virus
inactivados
3
Replicativos
4
No
replicativos
5
ARN
6
ADN
7
Subunidades
8
Partículas
similares
al virus
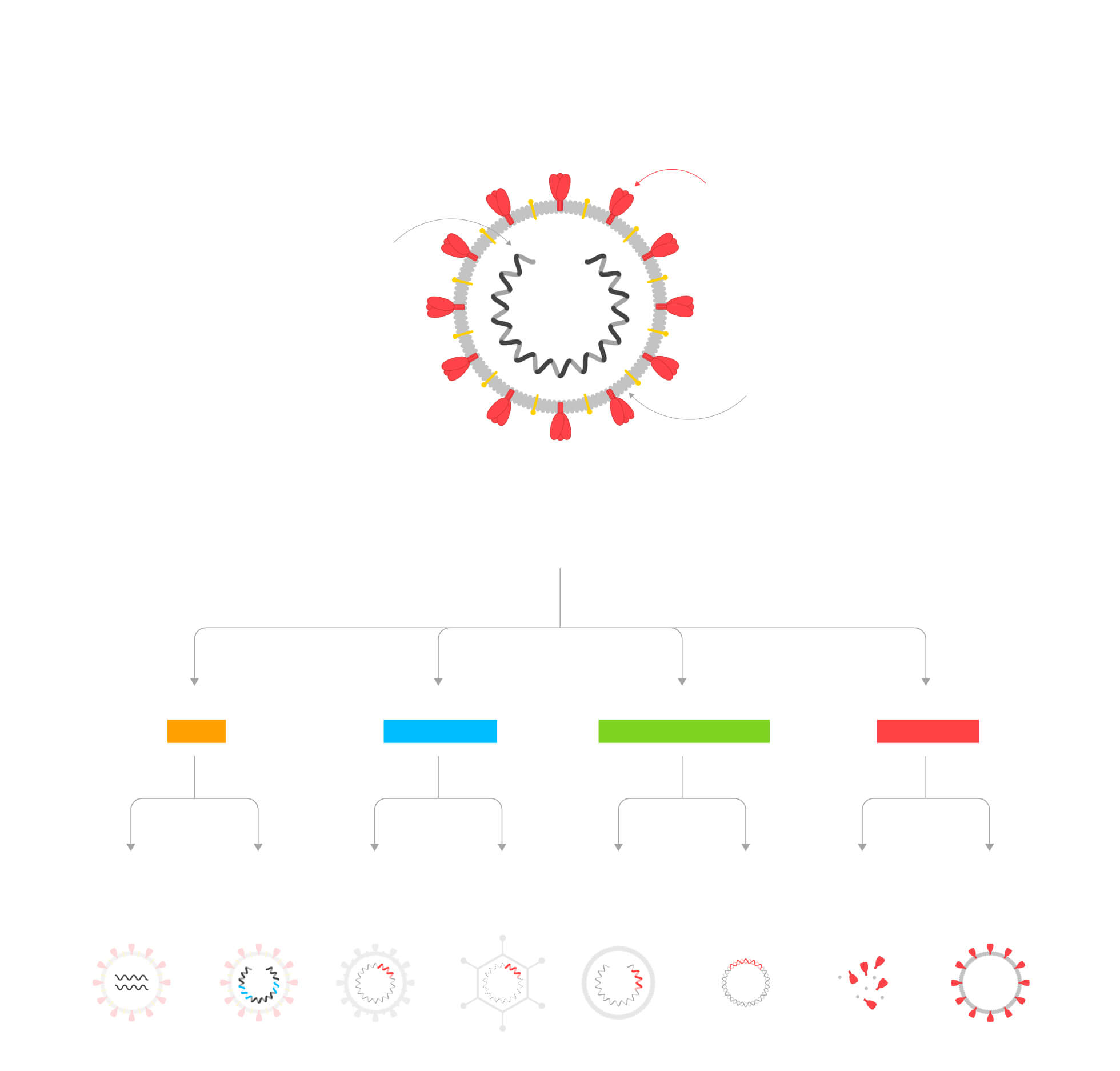
Tipos de vacunas
Las vacunas utilizan el propio coronavirus o algunas de sus partes para entrenar al sistema inmune.
Proteína
de la espícula
Es el componente
del virus que genera
más defensas
ARN
Proteína M
Hay ocho tipos diferentes de vacunas según las partes del virus que incluyen.
A partir del
virus
A partir de
otros virus
A partir del
material genético
A partir de
proteínas
1
Virus
atenuados
2
Virus
inactivados
3
Replicativos
4
No replicativos
5
ARN
6
ADN
7
Subunidades
8
Partículas
similares al virus

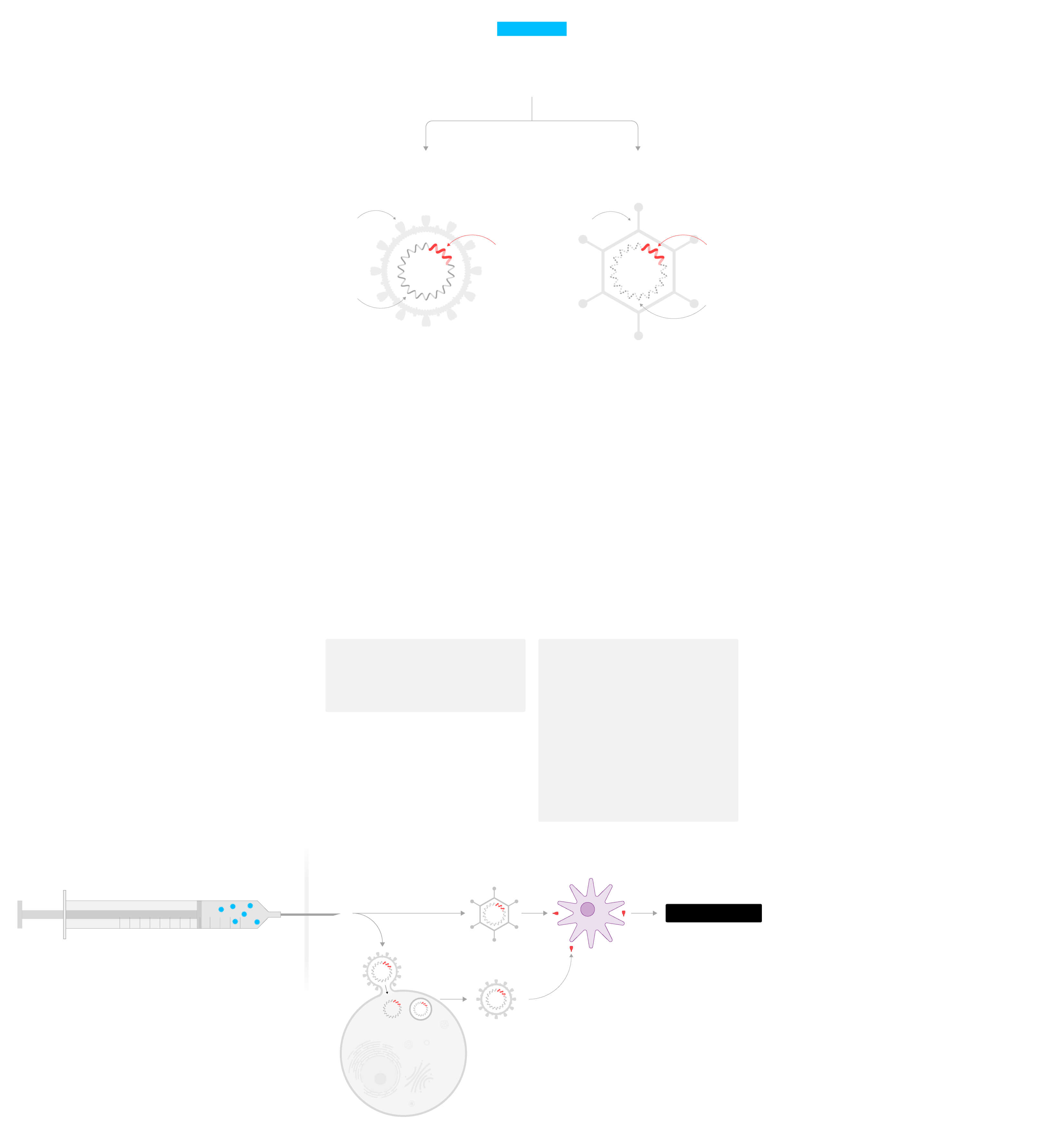
A partir del
virus
Parten del propio coronavirus, pero modificándolo para atenuar su acción infecciosa o anularla por completo.
1
Virus
inactivados
Se utiliza calor o sustancias químicas para anular la capacidad de infección del virus.
Similares
Gripe, polio, rabia
Ventajas
Son seguras, fáciles de preparar y logran un elevado nivel de anticuerpos neutralizantes. Ya se han probado en humanos vacunas similares contra el coronavirus del SARS.
Inconvenientes
Son potencialmente peligrosas para personas con problemas de salud. La fabricación requieren grandes cantidades de virus infectivos. Pueden ser necesarias dosis de refuerzo para obtener protección.
Creadores
Cuatro vacunas experimentales probándose ya en humanos:
• Instituto de Productos Biológicos de Wuhan y la empresa china Sinopharm
• Instituto de Productos Biológicos de Pekín y Sinopharm
• La empresa china Sinovac
• La Academia China de Ciencias Médicas.
2
Virus
atenuados
El virus se debilita mediante pases sucesivos en cultivos celulares.
Similares
Sarampión, paperas, rubeola, varicela.
Ventajas
Imitan la infección natural y logran una respuesta inmunitaria fuerte y duradera. El desarrollo de la vacuna es rápido.
Inconvenientes
Se requiere más tiempo para garantizar su seguridad, porque los virus pueden conservar parte de su virulencia.
Creadores
• La empresa estadounidense Codagenix y el Instituto del Suero de India (ensayos en animales)
Célula
humana
Se inyecta
la vacuna
El virus
atenuado
se multiplica
en la célula
La célula dendrítica
localiza directamente
el virus inactivado
Y es localizado
por la célula
dendrítica
Respuesta inmune

A partir del
virus
Parten del propio coronavirus, pero modificándolo para atenuar su acción infecciosa o anularla por completo.
1
Virus
inactivados
Se utiliza calor o sustancias químicas para anular la capacidad de infección del virus.
Similares
Gripe, polio, rabia
Ventajas
Son seguras, fáciles de preparar y logran un elevado nivel de anticuerpos neutralizantes. Ya se han probado en humanos vacunas similares contra el coronavirus del SARS.
Inconvenientes
Son potencialmente peligrosas para personas con problemas de salud. La fabricación requieren grandes cantidades de virus infectivos. Pueden ser necesarias dosis de refuerzo para obtener protección.
Creadores
Cuatro vacunas experimentales probándose ya en humanos:
• Instituto de Productos Biológicos de Wuhan y la empresa china Sinopharm.
• Instituto de Productos Biológicos de Pekín y Sinopharm.
• La empresa china Sinovac.
• La Academia China de Ciencias Médicas.
2
Virus
atenuados
El virus se debilita mediante pases sucesivos en cultivos celulares.
Similares
Sarampión, paperas, rubeola, varicela.
Ventajas
Imitan la infección natural y logran una respuesta inmunitaria fuerte y duradera. El desarrollo de la vacuna es rápido.
Inconvenientes
Se requiere más tiempo para garantizar su seguridad, porque los virus pueden conservar parte de su virulencia.
Creadores
• La empresa estadounidense Codagenix y el Instituto del Suero de India (ensayos en animales)
Célula
humana
Se inyecta
la vacuna
El virus
atenuado
se multiplica
en la célula
La célula dendrítica
localiza directamente
el virus inactivado
Y es localizado
por la célula
dendrítica
Respuesta inmune

A partir del
virus
Parten del propio coronavirus, pero modificándolo para atenuar su acción infecciosa o anularla
por completo.
1
Virus
inactivados
2
Virus
atenuados
El virus se debilita mediante pases sucesivos en cultivos celulares.
Se utiliza calor o sustancias químicas para anular la capacidad de infección del virus.
Similares
Gripe, polio, rabia
Ventajas
Son seguras, fáciles de preparar y logran un elevado nivel de anticuerpos neutralizantes. Ya se han probado en humanos vacunas similares contra el coronavirus del SARS.
Inconvenientes
Son potencialmente peligrosas para personas con problemas de salud. La fabricación requieren grandes cantidades de virus infectivos. Pueden ser necesarias dosis de refuerzo para obtener protección.
Similares
Sarampión, paperas, rubeola, varicela.
Ventajas
Imitan la infección natural y logran una respuesta inmunitaria fuerte y duradera. El desarrollo de la vacuna es rápido.
Inconvenientes
Se requiere más tiempo para garantizar su seguridad, porque los virus pueden conservar parte de su virulencia.
Creadores
Cuatro vacunas experimentales probándose ya en humanos:
• Instituto de Productos Biológicos de Wuhan y la empresa china Sinopharm.
• Instituto de Productos Biológicos de Pekín y Sinopharm.
• La empresa china Sinovac.
• La Academia China de Ciencias Médicas.
Creadores
• La empresa estadounidense Codagenix y el Instituto del Suero de India (ensayos en animales).
La célula dendrítica
localiza directamente
el virus inactivado
Se inyecta
la vacuna
Respuesta
inmune
Y es localizado
por la célula
dendrítica
El virus atenuado
se multiplica en la célula
Célula
humana
A partir del
virus
Parten del propio coronavirus, pero modificándolo para atenuar su acción infecciosa o anularla
por completo.
1
Virus
inactivados
2
Virus
atenuados
Se utiliza calor o sustancias químicas para anular la capacidad de infección del virus.
El virus se debilita mediante pases sucesivos en cultivos celulares.
Similares
Gripe, polio, rabia
Ventajas
Son seguras, fáciles de preparar y logran un elevado nivel de anticuerpos neutralizantes. Ya se han probado en humanos vacunas similares contra el coronavirus del SARS.
Inconvenientes
Son potencialmente peligrosas para personas con problemas de salud. La fabricación requieren grandes cantidades de virus infectivos. Pueden ser necesarias dosis de refuerzo para obtener protección.
Similares
Sarampión, paperas, rubeola, varicela.
Ventajas
Imitan la infección natural y logran una respuesta inmunitaria fuerte y duradera. El desarrollo de la vacuna es rápido.
Inconvenientes
Se requiere más tiempo para garantizar su seguridad, porque los virus pueden conservar parte de su virulencia.
Creadores
Cuatro vacunas experimentales probándose ya en humanos:
• Instituto de Productos Biológicos de Wuhan y la empresa china Sinopharm.
• Instituto de Productos Biológicos de Pekín y Sinopharm.
• La empresa china Sinovac.
• La Academia China de Ciencias Médicas.
Creadores
• La empresa estadounidense Codagenix y el Instituto del Suero de India (ensayos en animales).
La célula dendrítica
localiza directamente
el virus inactivado
Se inyecta
la vacuna
Respuesta inmune
Y es localizado
por la célula
dendrítica
El virus atenuado
se multiplica en la célula
Célula
humana
A partir de
otros virus
Se utilizan otros virus para introducir en la célula el ARN del coronavirus para que genere las proteínas de la espícula y el sistema inmune las identifique.
3
Replicativos
Otro
virus
Genes de la
espícula del
coronavirus
Genes
virales
Se modifica genéticamente un virus, como el del sarampión, para que se multiplique en la célula y genere proteínas de la espícula.
Similares
Ébola
Ventajas
No requieren manejar virus infectivo y ya han tenido buenos resultados preliminares con el coronavirus del MERS.
Inconvenientes
La inmunidad existente contra el virus del sarampión puede disminuir la eficacia de la vacuna.
Creadores
• El Instituto Pasteur (Francia) y la empresa austriaca Themis (pruebas
en animales).
4
No replicativos
Adenovirus
Genes de la
espícula del
coronavirus
Genes virales
desactivados
Se emplean virus, como el adenovirus del resfriado, modificados para que sean incapaces de replicarse.
Similares
No
Ventajas
Los adenovirus ya se han utilizado en terapia génica para introducir copias sanas de genes defectuosos en células de pacientes con enfermedades genéticas.
Inconvenientes
Pueden requerir dosis de refuerzo para conseguir una protección duradera.
Creadores
• La empresa china CanSino Biological y el Instituto de Biotecnología de Pekín (pruebas en humanos).
• La Universidad de Oxford y la farmacéutica británica AstraZeneca.
• El laboratorio de Mariano Esteban en el Centro Nacional de Biotecnología, en Madrid (pruebas en ratones).
Se inyecta
la vacuna
Célula
humana
El replicativo
se multiplica
en la célula
La célula dendrítica
localiza directamente
el adenovirus
Y la espícula del virus
es localizada por la
célula dendrítica
Respuesta inmune
A partir de
otros virus
Se utilizan otros virus para introducir en la célula el ARN del coronavirus para que genere las proteínas de la espícula y el sistema inmune las identifique.
3
Replicativos
Otro
virus
Genes de la
espícula del
coronavirus
Genes
virales
Se modifica genéticamente un virus, como el del sarampión, para que se multiplique en la célula y genere proteínas de la espícula.
Similares
Ébola
Ventajas
No requieren manejar virus infectivo y ya han tenido buenos resultados preliminares con el coronavirus del MERS.
Inconvenientes
La inmunidad existente contra el virus del sarampión puede disminuir la eficacia de la vacuna.
Creadores
• El Instituto Pasteur (Francia) y la empresa austriaca Themis (pruebas
en animales).
4
No replicativos
Adenovirus
Genes de la
espícula del
coronavirus
Genes virales
desactivados
Se emplean virus, como el adenovirus del resfriado, modificados para que sean incapaces de replicarse.
Similares
No
Ventajas
Los adenovirus ya se han utilizado en terapia génica para introducir copias sanas de genes defectuosos en células de pacientes con enfermedades genéticas.
Inconvenientes
Pueden requerir dosis de refuerzo para conseguir una protección duradera.
Creadores
• La empresa china CanSino Biological y el Instituto de Biotecnología de Pekín (pruebas en humanos).
• La Universidad de Oxford y la farmacéutica británica AstraZeneca.
• El laboratorio de Mariano Esteban en el Centro Nacional de Biotecnología, en Madrid (pruebas en ratones).
Se inyecta
la vacuna
Célula
humana
El replicativo
se multiplica
en la célula
La célula dendrítica
localiza directamente
el adenovirus
Y la espícula del virus
es localizada por la
célula dendrítica
Respuesta inmune

A partir de
otros virus
Se utilizan otros virus para introducir en la célula el ARN del coronavirus para que genere las proteínas de la espícula y el sistema inmune las identifique.
3
Replicativos
4
No replicativos
Genes de la
espícula del
coronavirus
Adenovirus
Otro
virus
Genes de la
espícula del
coronavirus
Genes
virales
Genes virales
desactivados
Se modifica genéticamente un virus, como el del sarampión, para que se multiplique en la célula y genere proteínas de la espícula.
Se emplean virus, como el adenovirus del resfriado, modificados para que sean incapaces de replicarse.
Similares
Ébola
Ventajas
No requieren manejar virus infectivo y ya han tenido buenos resultados preliminares con el coronavirus del MERS.
Inconvenientes
La inmunidad existente contra el virus del sarampión puede disminuir la eficacia de la vacuna.
Similares
No
Ventajas
Los adenovirus ya se han utilizado en terapia génica para introducir copias sanas de genes defectuosos en células de pacientes con enfermedades genéticas.
Inconvenientes
Pueden requerir dosis de refuerzo para conseguir una protección duradera.
Creadores
• El Instituto Pasteur (Francia) y la empresa austriaca Themis (pruebas en animales).
Creadores
• La empresa china CanSino Biological y el Instituto de Biotecnología de Pekín (pruebas en humanos).
• La Universidad de Oxford y la farmacéutica británica AstraZeneca.
• El laboratorio de Mariano Esteban en el Centro Nacional de Biotecnología, en Madrid (pruebas en ratones).
La célula dendrítica
localiza directamente
el adenovirus
La célula dendrítica
localiza directamente
el adenovirus
Se inyecta
la vacuna
Se inyecta
la vacuna
Respuesta
inmune
Y la espícula del virus
es localizada por la
célula dendrítica
Y la espícula del virus
es localizada por la
célula dendrítica
El virus del sarampión
con los genes de la espícula
se multiplica en la célula
Célula
humana
Célula
humana
A partir de
otros virus
Se utilizan otros virus para introducir en la célula el ARN del coronavirus para que genere las proteínas de la espícula y el sistema inmune las identifique.
3
Replicativos
4
No replicativos
Adenovirus
Otro
virus
Genes de la
espícula del
coronavirus
Genes de la
espícula del
coronavirus
Genes
virales
Genes virales
desactivados
Se modifica genéticamente un virus, como el del sarampión, para que se multiplique en la célula y genere proteínas de la espícula.
Se emplean virus, como el adenovirus del resfriado, modificados para que sean incapaces de replicarse.
Similares
Ébola
Ventajas
No requieren manejar virus infectivo y ya han tenido buenos resultados preliminares con el coronavirus del MERS.
Inconvenientes
La inmunidad existente contra el virus del sarampión puede disminuir la eficacia de la vacuna.
Similares
No
Ventajas
Los adenovirus ya se han utilizado en terapia génica para introducir copias sanas de genes defectuosos en células de pacientes con enfermedades genéticas.
Inconvenientes
Pueden requerir dosis de refuerzo para conseguir una protección duradera.
Creadores
• La empresa china CanSino Biological y el Instituto de Biotecnología de Pekín (pruebas en humanos). (pruebas en humanos).
• La Universidad de Oxford y la farmacéutica británica AstraZeneca.
• El laboratorio de Mariano Esteban en el Centro Nacional de Biotecnología, en Madrid (pruebas en ratones).
Creadores
• El Instituto Pasteur (Francia) y la empresa austriaca Themis (pruebas en animales).
La célula dendrítica
localiza directamente
el adenovirus
Se inyecta
la vacuna
Respuesta inmune
Y la espícula del virus
es localizada por la
célula dendrítica
El virus del sarampión
con los genes de la espícula
se multiplica en la célula
Célula
humana

A partir del
material genético
Se introduce en la célula directamente el material genético del coronavirus para generar la proteína de la espícula y que el sistema inmune reaccione.
5
ARN
Genes de la
espícula del
coronavirus
ARN
El ARN se encapsula en una membrana
lipídica para que pueda entrar en las células
Se introduce material genético (ARN) que funciona como una receta para que sea la célula humana la que fabrique la vacuna: la proteína de la espícula.
Similares
No.
Ventajas
Son muy sencillas de diseñar. Permitirían la producción rápida y masiva, sin necesidad de manejar virus infectivo.
Inconvenientes
Nadie ha fabricado nunca una vacuna de ARN. Son muy inestables y podrían generar reacciones adversas.
Creadores
• La empresa estadounidense Moderna y el Instituto Nacional de Alergias y Enfermedades Infecciosas de EE UU (NIAID).
• La empresa alemana BioNTech, la estadounidense Pfizer y la china Fosun Pharma.
• El grupo de Luis Enjuanes e Isabel Sola en el Centro Nacional de Biotecnología, en Madrid (pruebas en animales a partir de junio).
6
ADN
Genes de la
espícula del
coronavirus
ADN
La receta se introduce con otro lenguaje genético (ADN), que se traduce a ARN dentro de la célula para fabricar la proteína de la espícula.
Similares
No.
Ventajas
Permiten la fabricación rápida y masiva con bajo coste y no requieren manejar virus infectivo. Son muy seguras y estables pese al calor. Ya se han probado en humanos contra el SARS.
Inconvenientes
Requieren una tecnología específica para administrar la vacuna: la electroporación, que induce la creación de poros temporales en las células para absorber el ADN.
Creadores
• La empresa estadounidense Inovio.
El español Pablo Tebas dirige los ensayos en humanos en la Universidad de Pensilvania.
Para que el ADN
entre en la célula
es necesaria la
electroporación:
pulsos eléctricos
que inducen la
creación de poros
en la membrana
celular
ADN
ARN
Se inyecta
la vacuna
ADN
El ARN entra en la
célula y hace que
esta fabrique
proteínas virales
ARN
El ADN se transforma
en ARN dentro del
núcleo de la célula
y hace que esta fabrique
proteínas virales
Las proteínas
virales son
localizadas por las
células dendríticas
Respuesta inmune

A partir del
material genético
Se introduce en la célula directamente el material genético del coronavirus para generar la proteína de la espícula y que el sistema inmune reaccione.
5
ARN
Genes de la
espícula del
coronavirus
ARN
El ARN se encapsula en una membrana
lipídica para que pueda entrar en las células
Se introduce material genético (ARN) que funciona como una receta para que sea la célula humana la que fabrique la vacuna: la proteína de la espícula.
Similares
No.
Ventajas
Son muy sencillas de diseñar. Permitirían la producción rápida y masiva, sin necesidad de manejar virus infectivo.
Inconvenientes
Nadie ha fabricado nunca una vacuna de ARN. Son muy inestables y podrían generar reacciones adversas.
Creadores
• La empresa estadounidense Moderna y el Instituto Nacional de Alergias y Enfermedades Infecciosas de EE UU (NIAID).
• La empresa alemana BioNTech, la estadounidense Pfizer y la china Fosun Pharma.
• El grupo de Luis Enjuanes e Isabel Sola en el Centro Nacional de Biotecnología, en Madrid (pruebas en animales a partir de junio).
6
ADN
Genes de la
espícula del
coronavirus
ADN
La receta se introduce con otro lenguaje genético (ADN), que se traduce a ARN dentro de la célula para fabricar la proteína de la espícula.
Similares
No.
Ventajas
Permiten la fabricación rápida y masiva con bajo coste y no requieren manejar virus infectivo. Son muy seguras y estables pese al calor. Ya se han probado en humanos contra el SARS.
Inconvenientes
Requieren una tecnología específica para administrar la vacuna: la electroporación, que induce la creación de poros temporales en las células para absorber el ADN.
Creadores
• La empresa estadounidense Inovio.
El español Pablo Tebas dirige los ensayos en humanos en la Universidad de Pensilvania.
Para que el ADN
entre en la célula
es necesaria la
electroporación:
pulsos eléctricos
que inducen la
creación de poros
en la membrana
celular
ADN
ARN
Se inyecta
la vacuna
ADN
El ARN entra en la
célula y hace que
esta fabrique
proteínas virales
ARN
El ADN se transforma
en ARN dentro del
núcleo de la célula
y hace que esta fabrique
proteínas virales
Las proteínas
virales son
localizadas por las
células dendríticas
Respuesta inmune

A partir del
material genético
Se introduce en la célula directamente el material genético del coronavirus para generar la proteína de la espícula y que el sistema inmune reaccione.
6
ADN
5
ARN
Genes de la
espícula del
coronavirus
Genes de la
espícula del
coronavirus
ADN
ARN
El ARN se encapsula en una membrana
lipídica para que pueda entrar en las células
Se introduce material genético (ARN) que funciona como una receta para que sea la célula humana la que fabrique la vacuna: la proteína de la espícula.
La receta se introduce con otro lenguaje genético (ADN), que se traduce a ARN dentro de la célula para fabricar la proteína de la espícula.
Similares
No.
Ventajas
Permiten la fabricación rápida y masiva con bajo coste y no requieren manejar virus infectivo. Son muy seguras y estables pese al calor. Ya se han probado en humanos contra el SARS.
Inconvenientes
Requieren una tecnología específica para administrar la vacuna: la electroporación, que induce la creación de poros temporales en las células para absorber el ADN.
Similares
No.
Ventajas
Son muy sencillas de diseñar. Permitirían la producción rápida y masiva, sin necesidad de manejar virus infectivo.
Inconvenientes
Nadie ha fabricado nunca una vacuna de ARN. Son muy inestables y podrían generar reacciones adversas.
Creadores
• La empresa estadounidense Moderna y el Instituto Nacional de Alergias y Enfermedades Infecciosas de EE UU (NIAID).
• La empresa alemana BioNTech, la estadounidense Pfizer y la china Fosun Pharma.
• El grupo de Luis Enjuanes e Isabel Sola en el Centro Nacional de Biotecnología, en Madrid (pruebas en animales a partir de junio).
Creadores
• La empresa estadounidense Inovio.
El español Pablo Tebas dirige los ensayos en humanos en la Universidad de Pensilvania.
Se inyecta
la vacuna
Respuesta
inmune
ARN
El ARN entra en la célula
y hace que esta fabrique
proteínas virales
Las proteínas virales
son localizadas por las
células dendríticas
Célula
humana
ADN
El ADN se transforma
en ARN dentro del
núcleo de la célula
y hace que esta fabrique
proteínas virales
ARN
Para que el ADN
entre en la célula es
necesaria la electroporación:
pulsos eléctricos que inducen la
creación de poros en la membrana celular
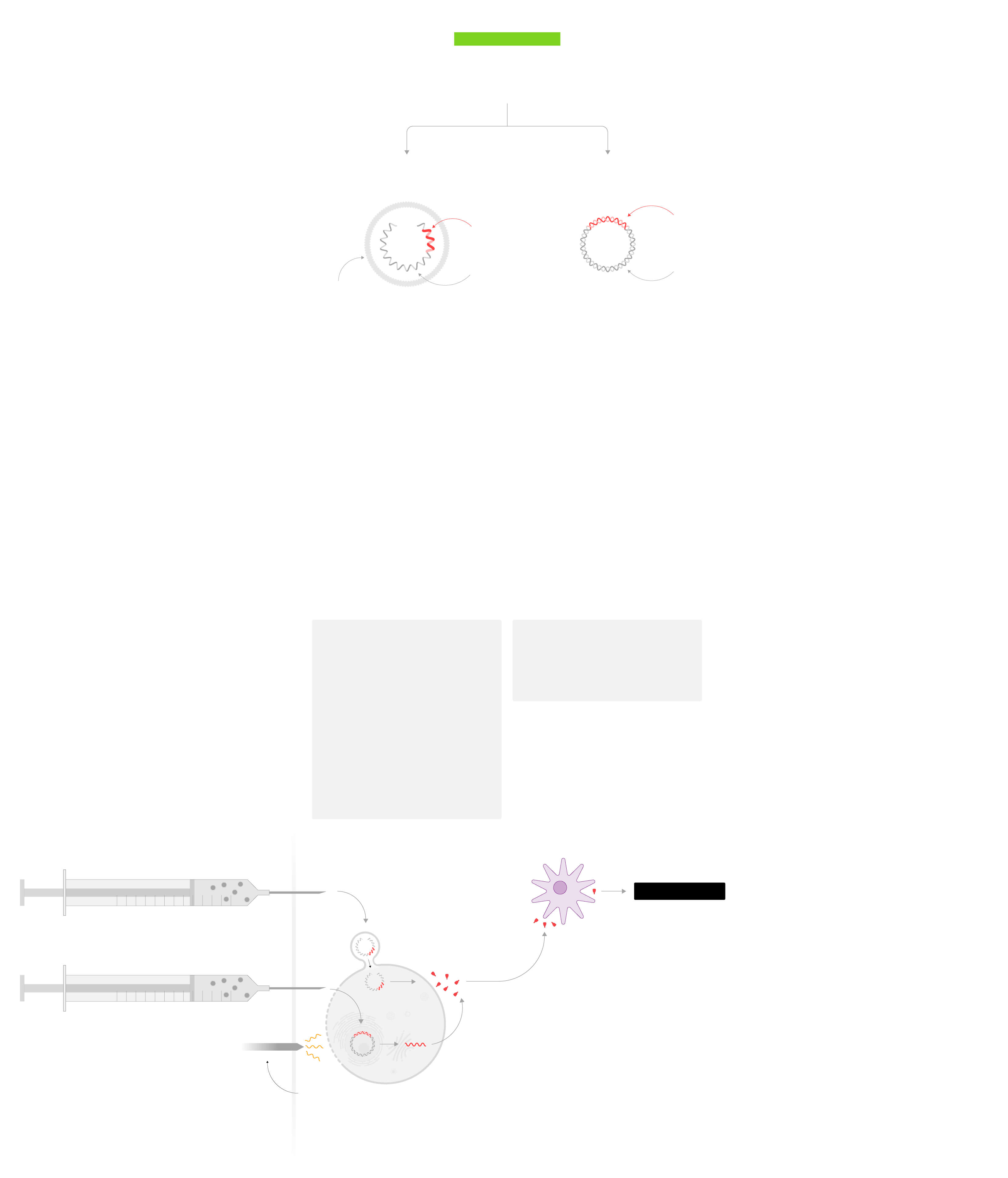
A partir del
material genético
Se introduce en la célula directamente el material genético del coronavirus para generar la proteína de la espícula y que el sistema inmune reaccione.
6
ADN
5
ARN
Genes de la
espícula del
coronavirus
Genes de la
espícula del
coronavirus
ADN
ARN
El ARN se encapsula en una
membrana lipídica para que
pueda entrar en las células
Se introduce material genético (ARN) que funciona como una receta para que sea la célula humana la que fabrique la vacuna: la proteína de la espícula.
La receta se introduce con otro lenguaje genético (ADN), que se traduce a ARN dentro de la célula para fabricar la proteína de la espícula.
Similares
No.
Ventajas
Son muy sencillas de diseñar. Permitirían la producción rápida y masiva, sin necesidad de manejar virus infectivo.
Inconvenientes
Nadie ha fabricado nunca una vacuna de ARN. Son muy inestables y podrían generar reacciones adversas.
Similares
No.
Ventajas
Permiten la fabricación rápida y masiva con bajo coste y no requieren manejar virus infectivo. Son muy seguras y estables pese al calor. Ya se han probado en humanos contra el SARS.
Inconvenientes
Requieren una tecnología específica para administrar la vacuna: la electroporación, que induce la creación de poros temporales en las células para absorber el ADN.
Creadores
• La empresa estadounidense Moderna y el Instituto Nacional de Alergias y Enfermedades Infecciosas de EE UU (NIAID).
• La empresa alemana BioNTech, la estadounidense Pfizer y la china Fosun Pharma.
• El grupo de Luis Enjuanes e Isabel Sola en el Centro Nacional de Biotecnología, en Madrid (pruebas en animales a partir de junio).
Creadores
• La empresa estadounidense Inovio.
El español Pablo Tebas dirige los ensayos en humanos en la Universidad de Pensilvania.
Se inyecta
la vacuna
Respuesta inmune
ARN
El ARN entra en la célula
y hace que esta fabrique
proteínas virales
ARN
Las proteínas virales
son localizadas por las
células dendríticas
Célula
humana
ADN
El ADN se transforma
en ARN dentro del
núcleo de la célula
y hace que esta fabrique
proteínas virales
ADN
ARN
Para que el ADN
entre en la célula es
necesaria la electroporación:
pulsos eléctricos que inducen la
creación de poros en la membrana celular

A partir de
proteínas
Consisten en introducir directamente proteínas
del coronavirus en el cuerpo y que el sistema inmune las identifique.
7
Subunidades
Proteína de
la espícula
Se introducen directamente en el cuerpo proteínas del coronavirus, sobre todo la de la espícula, para generar defensas.
Similares
Hepatitis B
Ventajas
Son muy seguras. Se pueden utilizar incluso en personas con problemas de salud.
Inconvenientes
Su coste es elevado y requieren varias dosis de refuerzo.
Creadores
• La empresa francesa Sanofi Pasteur y la británica GSK (pruebas en animales).
8
Partículas similares al virus
Proteína de
la espícula
Se inoculan en el cuerpo virus vacíos sin material genético, incapaces de infectar.
Similares
Virus del papiloma humano.
Ventajas
Inducen una fuerte respuesta inmunitaria.
Inconvenientes
Complejo proceso de fabricación.
Creadores
• La Universidad de São Paulo (Brasil) o la empresa canadiense Medicago (pruebas en animales).
Se inyecta
la vacuna
El virus vacío
es localizado
por las células
dendríticas
Las proteínas virales
son localizadas
por las células
dendríticas
Respuesta inmune

A partir de
proteínas
Consisten en introducir directamente proteínas
del coronavirus en el cuerpo y que el sistema inmune las identifique.
7
Subunidades
Proteína de
la espícula
Se introducen directamente en el cuerpo proteínas del coronavirus, sobre todo la de la espícula, para generar defensas.
Similares
Hepatitis B
Ventajas
Son muy seguras. Se pueden utilizar incluso en personas con problemas de salud.
Inconvenientes
Su coste es elevado y requieren varias dosis de refuerzo.
Creadores
• La empresa francesa Sanofi Pasteur y la británica GSK (pruebas en animales).
8
Partículas similares al virus
Proteína de
la espícula
Se inoculan en el cuerpo virus vacíos sin material genético, incapaces de infectar.
Similares
Virus del papiloma humano.
Ventajas
Inducen una fuerte respuesta inmunitaria.
Inconvenientes
Complejo proceso de fabricación.
Creadores
• La Universidad de São Paulo (Brasil) o la empresa canadiense Medicago (pruebas en animales).
Se inyecta
la vacuna
El virus vacío
es localizado
por las células
dendríticas
Las proteínas virales
son localizadas
por las células
dendríticas
Respuesta inmune

A partir de
proteínas
Consisten en introducir directamente proteínas
del coronavirus en el cuerpo y que el sistema inmune las identifique.
7
Subunidades
8
Partículas similares al virus
Proteína de
la espícula
Proteína de
la espícula
Se introducen directamente en el cuerpo proteínas del coronavirus, sobre todo la de la espícula, para generar defensas.
Se inoculan en el cuerpo virus vacíos sin material genético, incapaces de infectar.
Similares
Hepatitis B
Ventajas
Son muy seguras. Se pueden utilizar incluso en personas con problemas de salud.
Inconvenientes
Su coste es elevado y requieren varias dosis de refuerzo.
Similares
Virus del papiloma humano.
Ventajas
Inducen una fuerte respuesta inmunitaria.
Inconvenientes
Complejo proceso de fabricación.
Creadores
• La empresa francesa Sanofi Pasteur y la británica GSK (pruebas en animales).
Creadores
• La Universidad de São Paulo (Brasil) o la empresa canadiense Medicago (pruebas en animales).
Las proteínas virales
son localizadas
por las células
dendríticas
Se inyecta
la vacuna
Respuesta
inmune
El virus vacío
es localizado
por las células
dendríticas
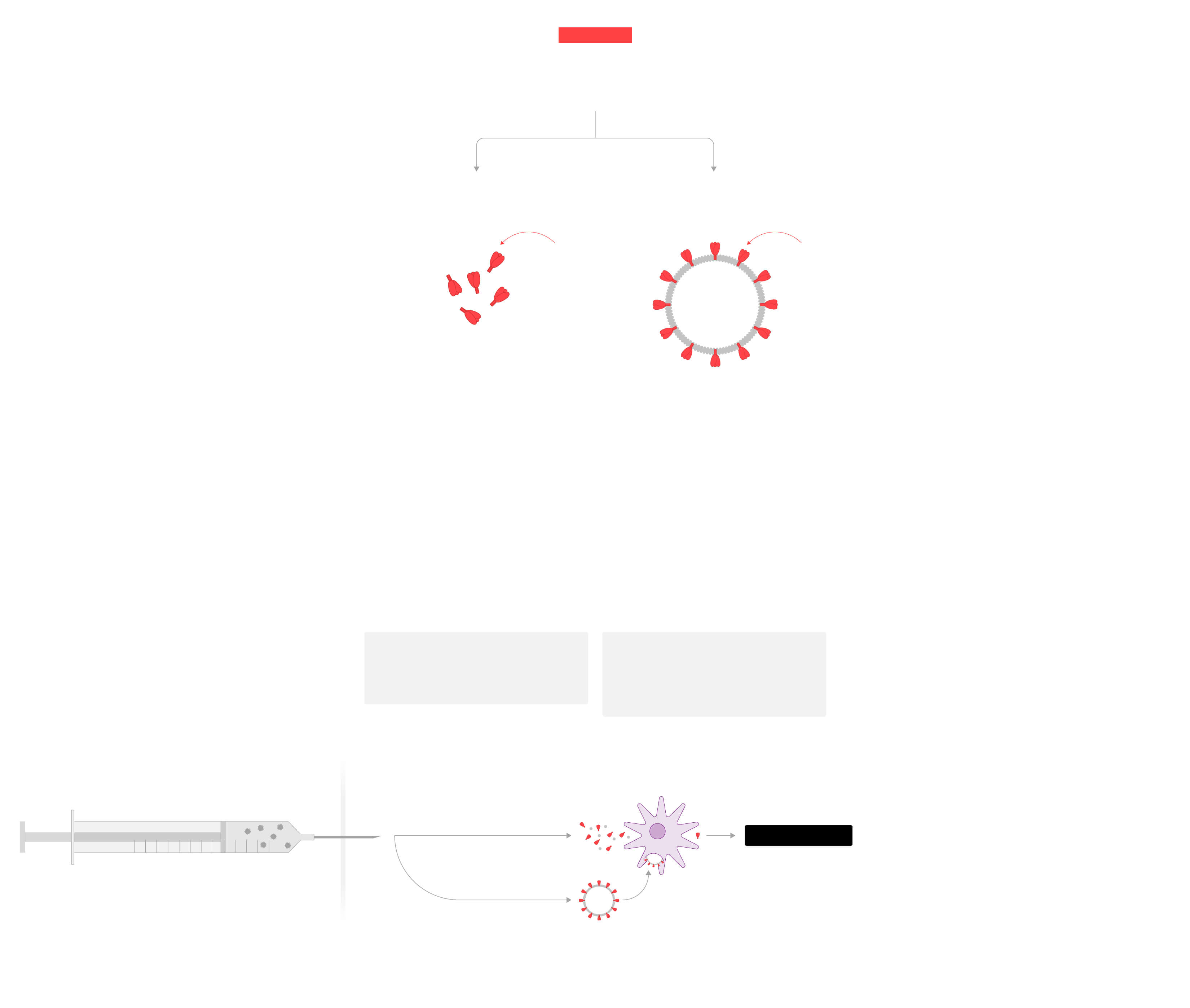
A partir de
proteínas
Consisten en introducir directamente proteínas
del coronavirus en el cuerpo y que el sistema inmune las identifique.
7
Subunidades
8
Partículas similares al virus
Proteína
de la espícula
Proteína
de la espícula
Se introducen directamente en el cuerpo proteínas del coronavirus, sobre todo la de la espícula, para generar defensas.
Se inoculan en el cuerpo virus vacíos sin material genético, incapaces de infectar.
Similares
Hepatitis B
Ventajas
Son muy seguras. Se pueden utilizar incluso en personas con problemas de salud.
Inconvenientes
Su coste es elevado y requieren varias dosis de refuerzo.
Similares
Virus del papiloma humano.
Ventajas
Inducen una fuerte respuesta inmunitaria.
Inconvenientes
Complejo proceso de fabricación.
Creadores
• La empresa francesa Sanofi Pasteur y la británica GSK (pruebas en animales).
Creadores
• La Universidad de São Paulo (Brasil) o la empresa canadiense Medicago (pruebas en animales).
Las proteínas virales
son localizadas
por las células
dendríticas
Se inyecta
la vacuna
Respuesta inmune
El virus vacío
es localizado
por las células
dendríticas
Los riesgos de las prisas
“Olvidémonos: en diciembre no habrá una vacuna. No la habrá. Hay gente que a lo mejor se lo cree, pero, para todo el mundo, no la habrá. Y en el hipotético caso de que tuviésemos una vacuna, no sería la vacuna”, advierte Vilasanjuán. El analista, exsecretario general de Médicos Sin Fronteras Internacional, vaticina que las primeras vacunas —con una eficacia muy lejos del 100%— podrían llegar alrededor de enero de 2021. “Y de ahí a que llegue el pinchazo mágico a nuestro brazo quedará tiempo, porque hay que producirla y distribuirla. Esto no es fabricar lejía o ginebra. Yo creo que el escenario para este virus puede estar en torno a los dos años tranquilamente”, calcula.
La farmacéutica francesa Sanofi, una de las cuatro empresas que monopolizan la producción de vacunas en el mundo, calcula que fabricar una dosis requiere habitualmente entre seis meses y tres años, en un complejo proceso que a menudo implica cultivar los virus en células humanas en plantas industriales de alta seguridad. El 70% del tiempo se emplea en hacer los controles de calidad obligatorios para garantizar que nadie recibirá una vacuna defectuosa o contaminada.
A la viróloga Isabel Sola le preocupa que las prisas acaben frenando la vacuna en lugar de acelerarla. La científica, del Centro Nacional de Biotecnología (CSIC), en Madrid, recuerda el catastrófico caso del virus respiratorio sincitial, la causa más frecuente de infecciones pulmonares en los bebés. En 1966, dos niños murieron en EE UU tras participar en el ensayo de una prometedora vacuna experimental que resultó empeorar la enfermedad en vez de prevenirla. La tragedia abortó los experimentos. Más de medio siglo después, no hay ninguna vacuna aprobada contra el virus respiratorio sincitial, que mata a 60.000 niños cada año.
Sola dirige junto a su colega Luis Enjuanes el desarrollo de una vacuna experimental contra el nuevo coronavirus. Su estrategia es modificar el material genético del virus para obtener una versión inofensiva. La mayor preocupación de la viróloga es que algunas vacunas experimentales no solo no protejan, sino que provoquen una mayor susceptibilidad al virus. Es una paradoja que ya se vio en el síndrome respiratorio agudo severo (SARS), provocado por otro coronavirus hermano del actual que apareció en China en 2002 y mató a casi 800 personas. “Se vio una respuesta inflamatoria en los animales vacunados que no se veía en los no vacunados. Y no sabemos muy bien cuál es el mecanismo”, advierte Sola.
“Estamos en una situación de urgencia y hay que acelerar el proceso, pero no podemos saltarnos etapas sin conocer los riesgos”, alerta la viróloga. La científica también recuerda el caso de la primera vacuna aprobada contra el rotavirus, la principal causa de ingreso hospitalario por diarrea en los niños. Las autoridades estadounidenses autorizaron la vacuna en 1998, pero el fabricante —la farmacéutica Wyeth, hoy integrada en Pfizer— la retiró del mercado un año después, tras inyectársela a un millón de niños y detectar 100 casos de invaginación intestinal, una obstrucción del aparato digestivo potencialmente muy grave. Los ensayos clínicos previos, realizados con 10.000 niños, no habían descubierto este posible efecto adverso. La siguiente vacuna se tuvo que probar con 60.000 niños.

Precedentes históricos
Garantizar la seguridad y la eficacia de una vacuna puede requerir décadas.
1940
1950
1960
1970
1980
1990
2000
2010
2020
Polio
Rotavirus
20 años
22
Sarampión
Malaria
9
31
Papiloma humano
15
VIH
Para el VIH y el
zika aún no se
ha encontrado
vacuna
Zika

Precedentes históricos
Garantizar la seguridad y la eficacia de una vacuna puede requerir décadas.
1940
1950
1960
1970
1980
1990
2000
2010
2020
Polio
Rotavirus
20 años
22
Sarampión
Malaria
9
31
Papiloma humano
15
VIH
Para el VIH y el
zika aún no se
ha encontrado
vacuna
Zika
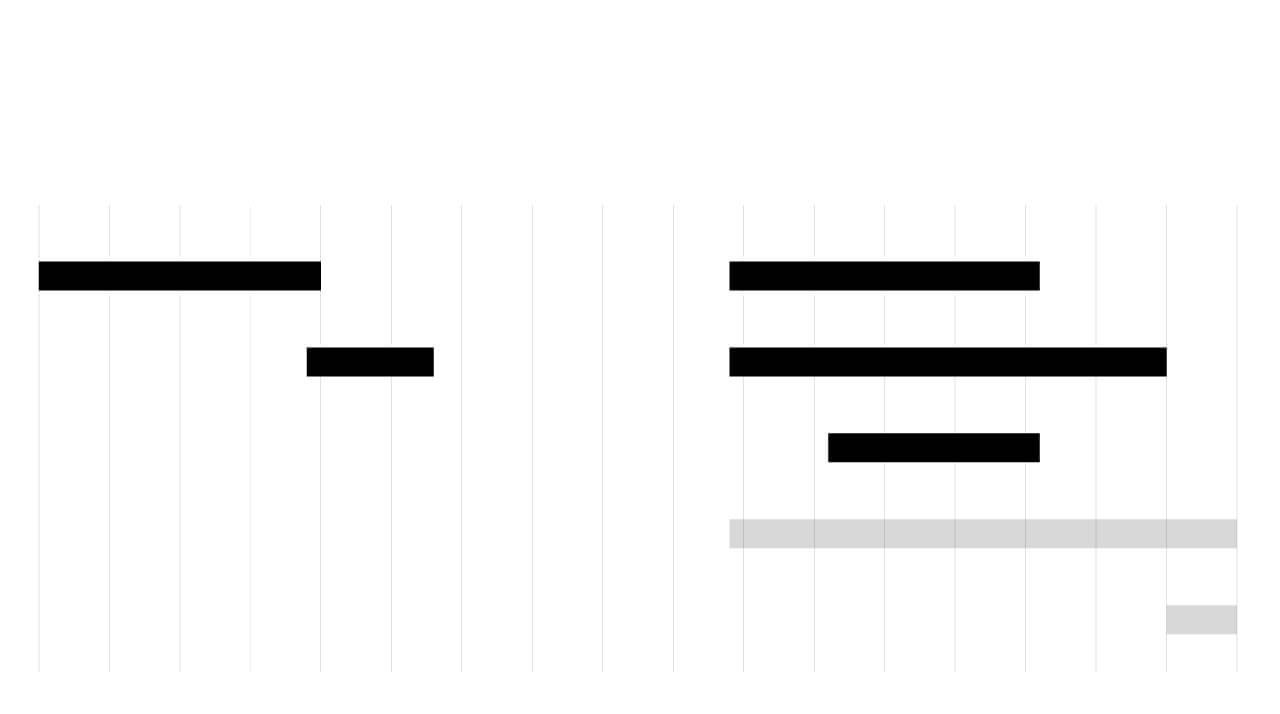
Precedentes históricos
Garantizar la seguridad y la eficacia de una vacuna puede requerir décadas.
1935
1940
1945
1950
1955
1960
1965
1970
1975
1980
1985
1990
1995
2000
2005
2010
2015
2020
Polio
Rotavirus
20 años
22 años
Sarampión
Malaria
9 años
31 años
Virus del papiloma humano
15 años
VIH
Para el VIH y el zika aún no
se ha encontrado vacuna
Zika
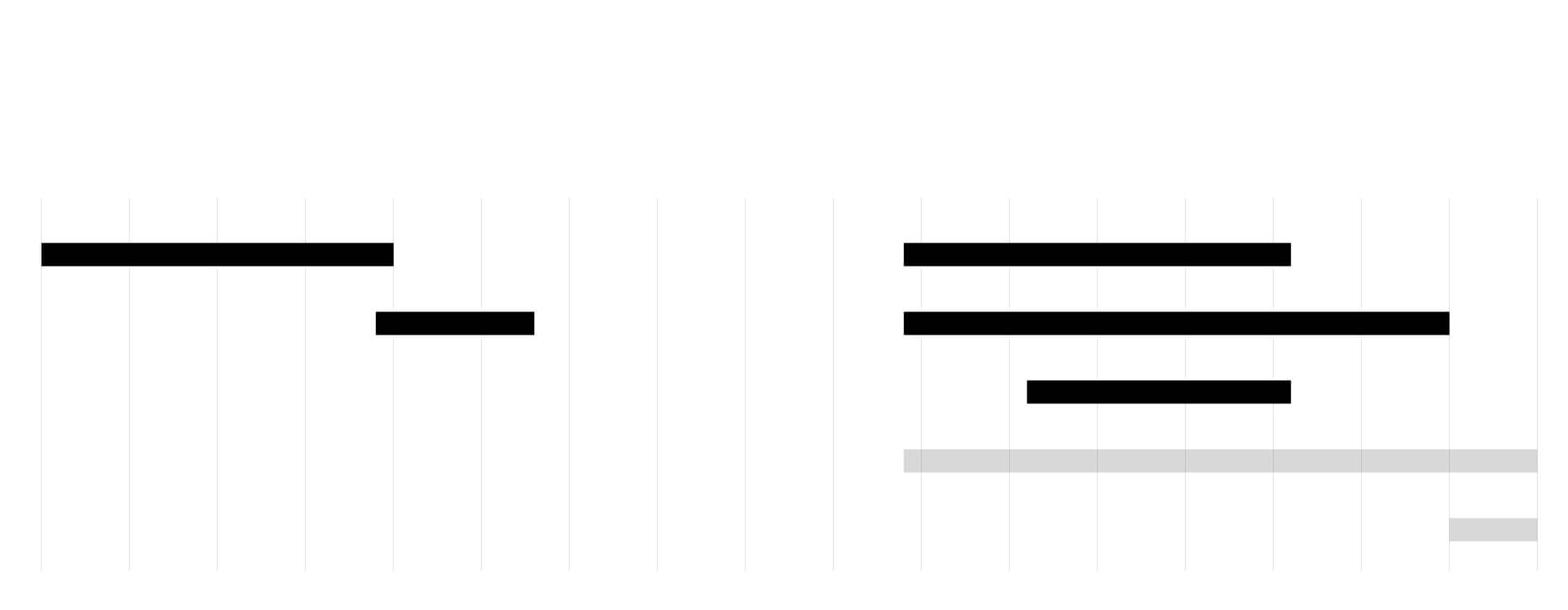
Precedentes históricos
Garantizar la seguridad y la eficacia de una vacuna puede requerir décadas.
1935
1940
1945
1950
1955
1960
1965
1970
1975
1980
1985
1990
1995
2000
2005
2010
2015
2020
Polio
Rotavirus
20 años
22 años
Sarampión
Malaria
9 años
31 años
Virus del papiloma humano
15 años
VIH
Para el VIH y el zika aún no
se ha encontrado vacuna
Zika
El biólogo David Pulido Gómez trabaja en la Universidad de Oxford (Reino Unido) en una de las vacunas experimentales contra la covid-19 más adelantadas. El Gobierno de EE UU, dentro de la Operación Velocidad Warp, ha puesto 1.200 millones de dólares sobre la mesa para acelerar este proyecto, en el que también participa la farmacéutica británica AstraZeneca, madre de fármacos como el omeprazol, contra la acidez de estómago. La Administración Trump quiere 300 millones de dosis de la vacuna en enero. AstraZeneca afirma que tiene capacidad para producir al menos 1.000 millones de dosis entre septiembre y comienzos de 2021, aunque reconoce que “la vacuna puede no funcionar”, según subrayó en un comunicado el 21 de mayo.
“Si se quiere tener pronto la vacuna, hay que asumir riesgos y manufacturar la vacuna sin saber totalmente su eficacia. Si no se asumen, no va a estar lista”, resume Pulido. La vacuna más rápida realizada en el siglo XXI, la del ébola, requirió cinco años. Lo normal es asegurarse de que una vacuna experimental es eficaz antes de fabricarla en cantidades industriales, pero con la covid-19 no habrá esperas. La Coalición para las Innovaciones en Preparación para Epidemias —la CEPI, fundada por los gobiernos de Noruega e India, la Fundación Bill & Melinda Gates, el Wellcome Trust y el Foro Económico Mundial— ya se ha comprometido a financiar la fabricación de diferentes vacunas experimentales antes de saber si funcionan. Probablemente habrá que tirar a la basura centenares de millones de vacunas inútiles, pero se ganará tiempo.
Los inasumibles plazos habituales
Las vacunas experimentales tienen que pasar por varios ensayos en humanos para confirmar su seguridad y su eficacia antes de su aprobación. Este es el tiempo habitual requerido en cada etapa, según un estudio de 700 ensayos de vacunas elaborado por el Centro Tufts de Estudios del Desarrollo de Medicamentos, en Boston (EE UU).
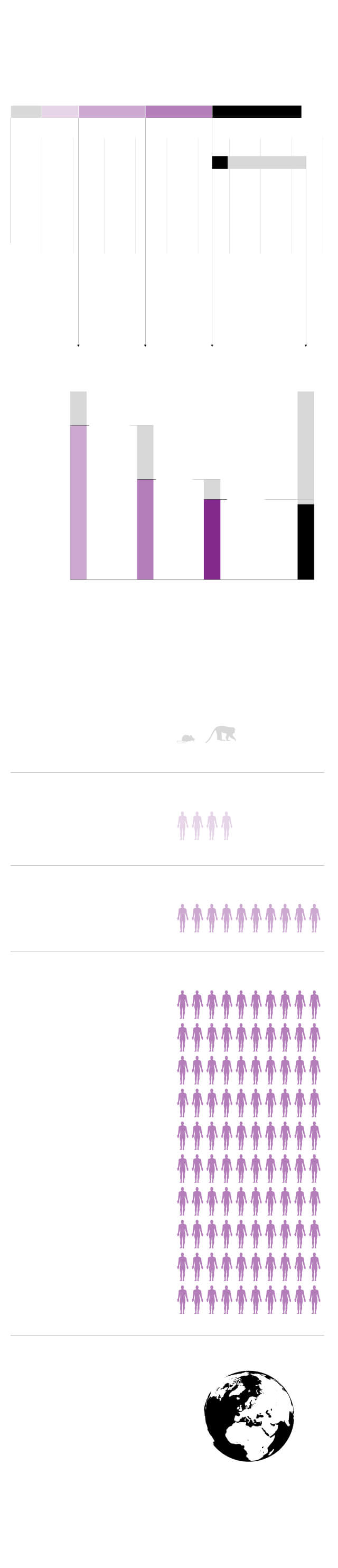
Tiempo medio de cada fase
0 años
1
2
3
4
5
6
7
8
9
Fase 1
Fase 2
Fase 3
Inoculación masiva
Ensayos
preclínicos
Fabricación
Probabilidad de éxito
Probabilidad de que cada vacuna experimental funcione y avance de fase, según un estudio de 1.800 programas de desarrollo de vacunas entre 2000 y 2019.
Fase 1
a fase 2
Fase 2
a fase 3
Fase 3 a
aprobación
Total
82%
65%
39%
80%
Durante el proceso
de aprobación
se pueden caer
algunos candidatos
¿Qué significa cada fase?
Ensayos preclínicos
Pruebas en cultivos celulares y en animales
Fase 1
Prueba en decenas de personas voluntarias
Fase 2
Prueba en centenares de personas voluntarias
Fase 3
Prueba en miles de personas voluntarias
Inoculación masiva
Una vez aprobada y fabricada (lo que puede llevar entre seis y 36 meses) se hace un seguimiento de los efectos adversos durante años
Fuente: Universidad Tufts (EE UU) y MIT

Tiempo medio de cada fase
0 años
0 años
1
1
2
2
3
3
4
4
5
5
6
6
7
7
8
8
9
9
Fase 1
Fase 2
Fase 3
Inoculación masiva
Ensayos
preclínicos
Fabricación
Probabilidad de éxito
Probabilidad de que cada vacuna experimental funcione y avance de fase, según un estudio de 1.800 programas de desarrollo de vacunas entre 2000 y 2019.
Fase 1
a fase 2
Fase 2
a fase 3
Fase 3 a
aprobación
Total
82%
65%
39%
80%
Durante el proceso
de aprobación
se pueden caer
algunos candidatos
¿Qué significa cada fase?
Ensayos preclínicos
Pruebas en cultivos celulares y en animales
Fase 1
Prueba en decenas de personas voluntarias
Fase 2
Prueba en centenares de personas voluntarias
Fase 3
Prueba en miles de personas voluntarias
Inoculación masiva
Una vez aprobada y fabricada (lo que puede llevar entre seis y 36 meses) se hace un seguimiento de los efectos adversos durante años
Fuente: Universidad Tufts (EE UU) y MIT
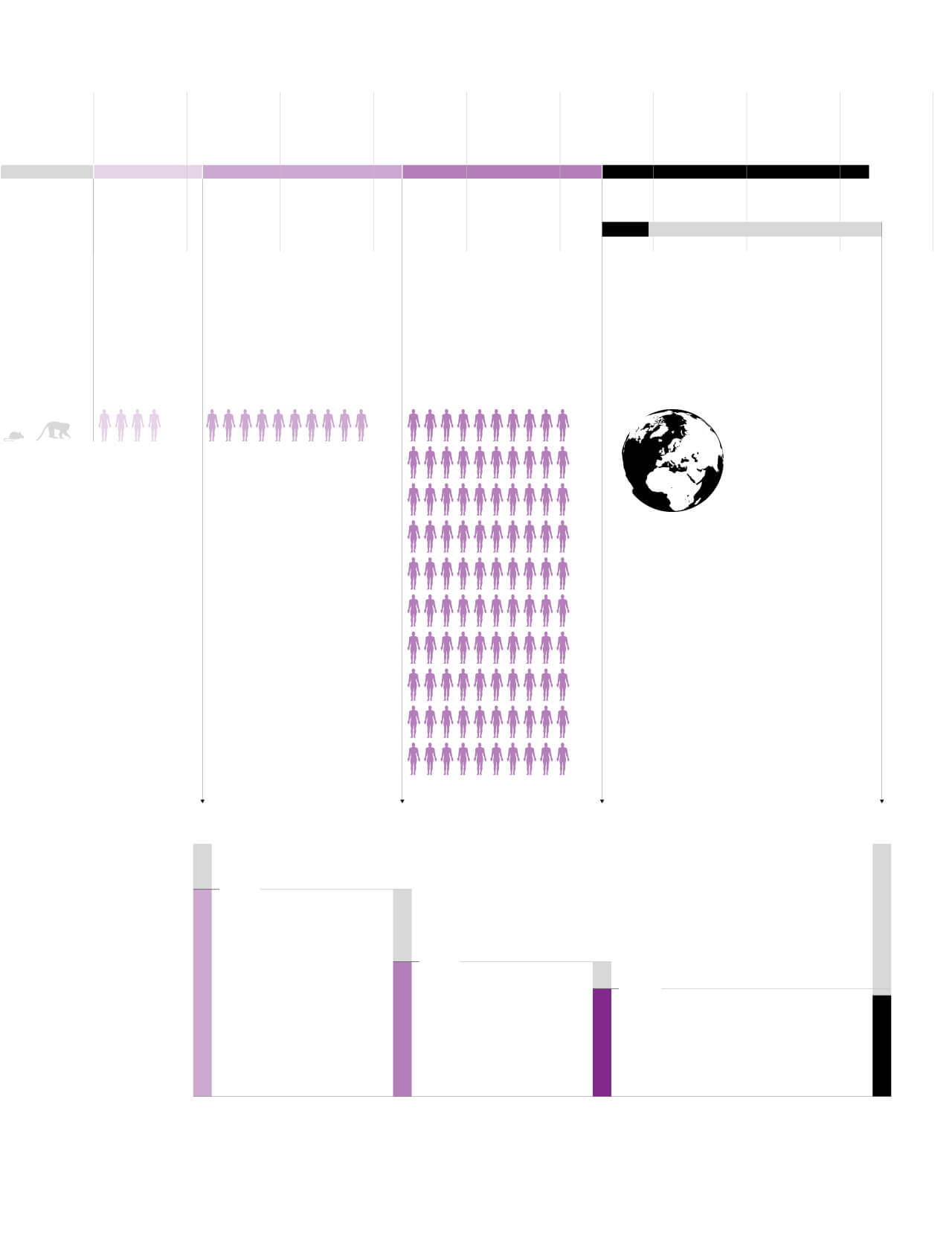
Tiempo medio de cada fase
0 años
1
2
3
4
5
6
7
8
9
Ensayos
preclínicos
Fase 1
Fase 2
Fase 3
Inoculación masiva
Fabricación
Pruebas en cultivos celulares y
en animales
Prueba en
decenas de personas voluntarias
Prueba en miles de personas voluntarias
Una vez aprobada y fabricada (lo que puede llevar entre seis y 36 meses) se hace un seguimiento de los efectos adversos durante años
Prueba en centenares de personas voluntarias
En el caso de la vacuna contra el coronavirus los plazos se han acortado
a menos de la mitad en
la primera fase.
En la fase 2 ya se encuentran los ensayos
de la vacuna china de CanSino y el Instituto
de Biotecnología de Pekín, la estadounidense de Moderna y la de la Universidad de Oxford.
Probabilidad
de éxito
Fase 1 a fase 2
Fase 2 a fase 3
Fase 3 a aprobación
Total
Probabilidad de que cada vacuna experimental funcione y avance de fase, según un estudio de 1.800 programas de desarrollo de vacunas entre 2000 y 2019.
82%
65%
39%
80%
Durante el proceso
de aprobación
se pueden caer
algunos candidatos
Fuente: Universidad Tufts (EE UU) y MIT
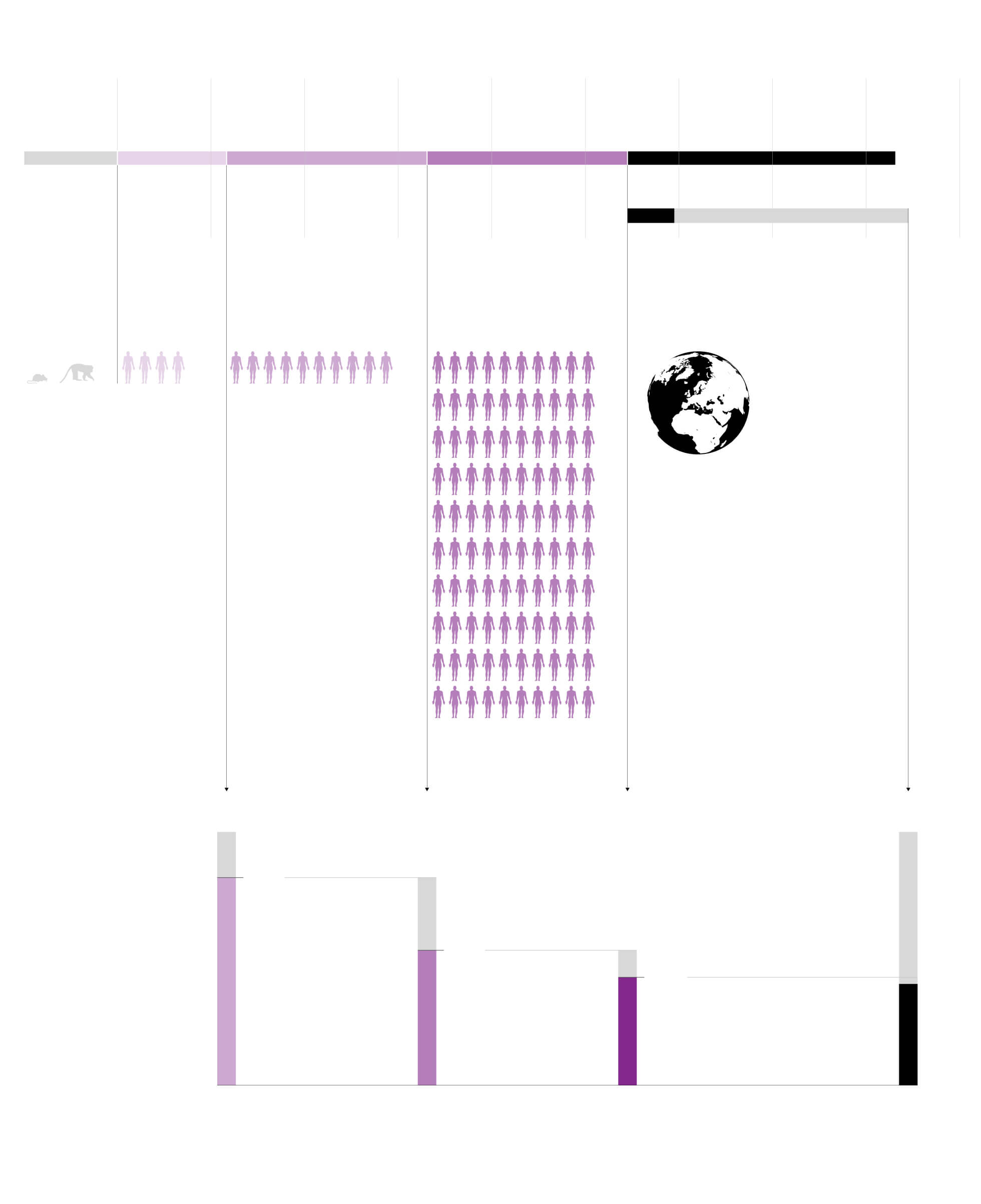
Tiempo medio de cada fase
0 años
1
2
3
4
5
6
7
8
9
Ensayos
preclínicos
Fase 1
Fase 2
Fase 3
Inoculación masiva
Fabricación
Pruebas en cultivos celulares y
en animales
Prueba en
decenas de personas voluntarias
Prueba en centenares de personas voluntarias
Prueba en miles de personas voluntarias
Una vez aprobada y fabricada (lo que puede llevar entre seis y 36 meses) se hace un seguimiento de los efectos adversos durante años
En el caso de la vacuna contra el coronavirus los plazos se han acortado
a menos de la mitad en
la primera fase.
En la fase 2 ya se encuentran los ensayos
de la vacuna china de CanSino y el Instituto
de Biotecnología de Pekín, la estadounidense de Moderna y la de la Universidad de Oxford.
Probabilidad
de éxito
Fase 1 a fase 2
Fase 2 a fase 3
Fase 3 a aprobación
Total
Probabilidad de que cada vacuna experimental funcione y avance de fase, según un estudio de 1.800 programas de desarrollo de vacunas entre 2000 y 2019.
82%
65%
39%
80%
Durante el proceso
de aprobación
se pueden caer
algunos candidatos
Fuente: Universidad Tufts (EE UU) y MIT
Acortar los tiempos
“El primer problema es científico: los ingredientes de la vacuna. Luego es un problema médico: hay que demostrar que es eficaz. Y luego es casi un problema de ingeniería: ¿cómo manufacturamos un producto en grandes cantidades de manera segura?”, reflexiona el médico español Pablo Tebas, que dirige en la Universidad de Pensilvania los primeros ensayos en humanos de la vacuna de ADN de la biotecnológica estadounidense Inovio.
La OMS, la alianza Gavi, la CEPI y otras organizaciones internacionales lanzaron el 26 de abril “un proyecto de colaboración sin precedentes”, bautizado Acelerador ACT, para propulsar el desarrollo de vacunas y tratamientos contra la covid-19 “en tiempo récord”. El director general de la OMS, el biólogo etíope Tedros Adhanom, afirmó en marzo que “todavía faltan al menos entre 12 y 18 meses para tener una vacuna”. Ese sigue siendo el cálculo más repetido.
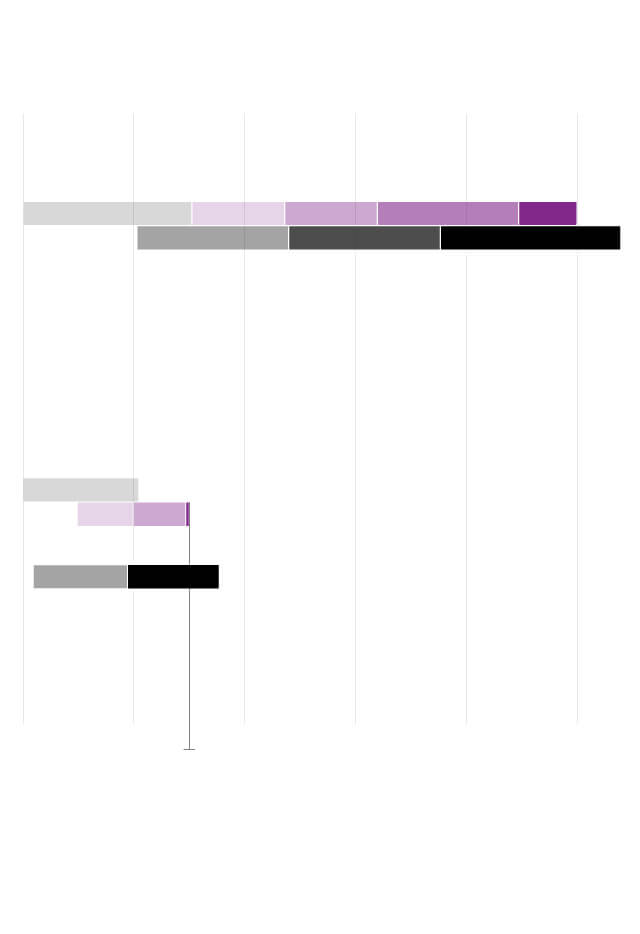
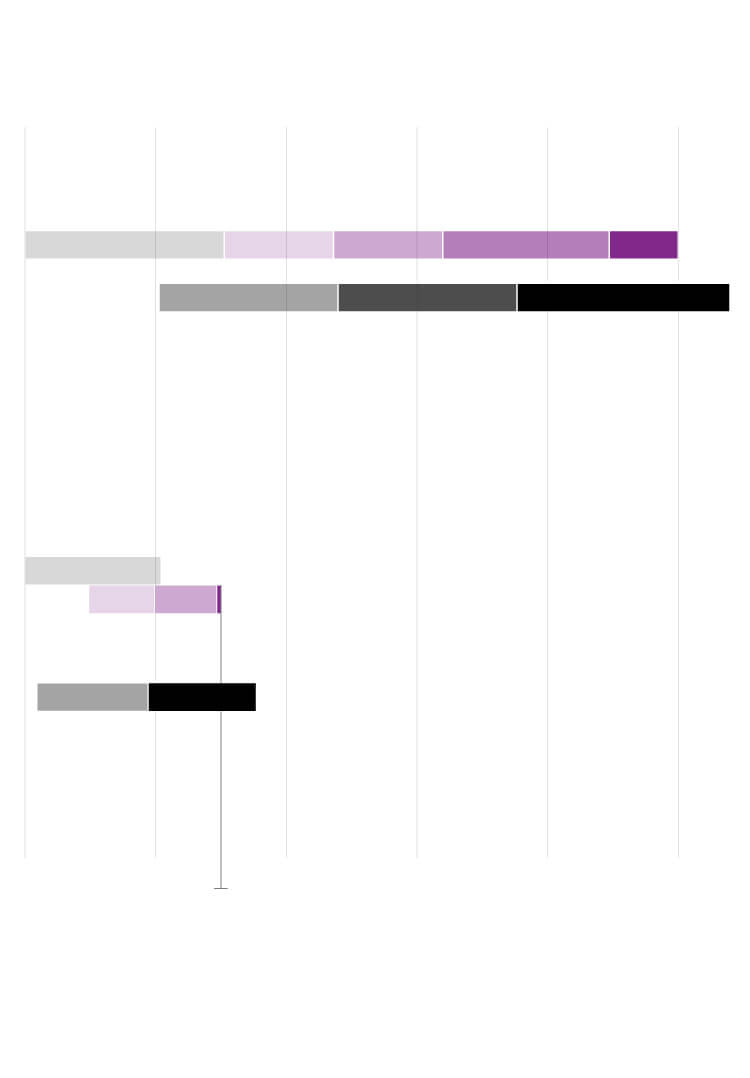
Tiempo de la vacuna más rápida (ébola)
0 años
1
2
3
4
5
Ensayos
preclínicos
Fase 1
Fase 2
Fase 3
Licencia
Producción a
pequeña escala
Producción a
mayor escala
Producción a
gran escala
Objetivo de la vacuna de la covid-19
Ensayos preclínicos
Licencia
Fase 1
Fases 2 y 3
Producción a
pequeña y
mayor escala
Producción a
gran escala
El objetivo es conseguir una
vacuna antes de 18 meses
Fuente: CEPI.
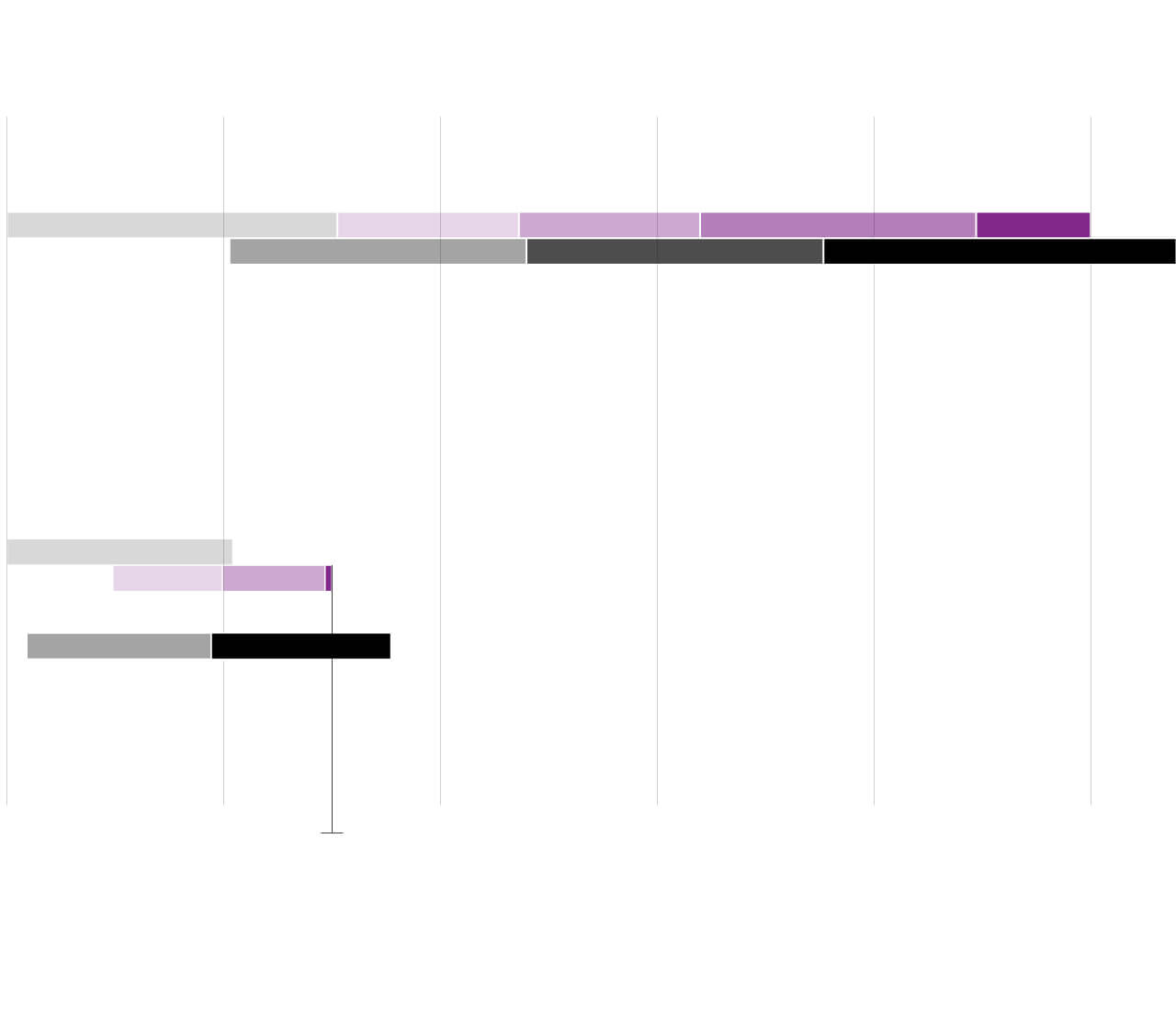
Tiempo de la vacuna más rápida (ébola)
0 años
1
2
3
4
5
Ensayos
preclínicos
Fase 1
Fase 2
Fase 3
Licencia
Producción a
pequeña escala
Producción a
mayor escala
Producción a
gran escala
Objetivo de la vacuna de la covid-19
Ensayos preclínicos
Licencia
Fase 1
Fases 2 y 3
Producción a
pequeña y
mayor escala
Producción a
gran escala
El objetivo es conseguir una
vacuna antes de 18 meses
Fuente: CEPI.
Tiempo de la vacuna más rápida (ébola)
0 años
1
2
3
4
5
Ensayos preclínicos
Fase 1
Fase 2
Fase 3
Licencia
Producción a
pequeña escala
Producción a
mayor escala
Producción a
gran escala
Objetivo de la vacuna de la covid-19
Ensayos preclínicos
Licencia
Fase 1
Fases 2 y 3
Producción a
pequeña y
mayor escala
Producción a
gran escala
El objetivo es conseguir una
vacuna antes de 18 meses
Fuente: CEPI.
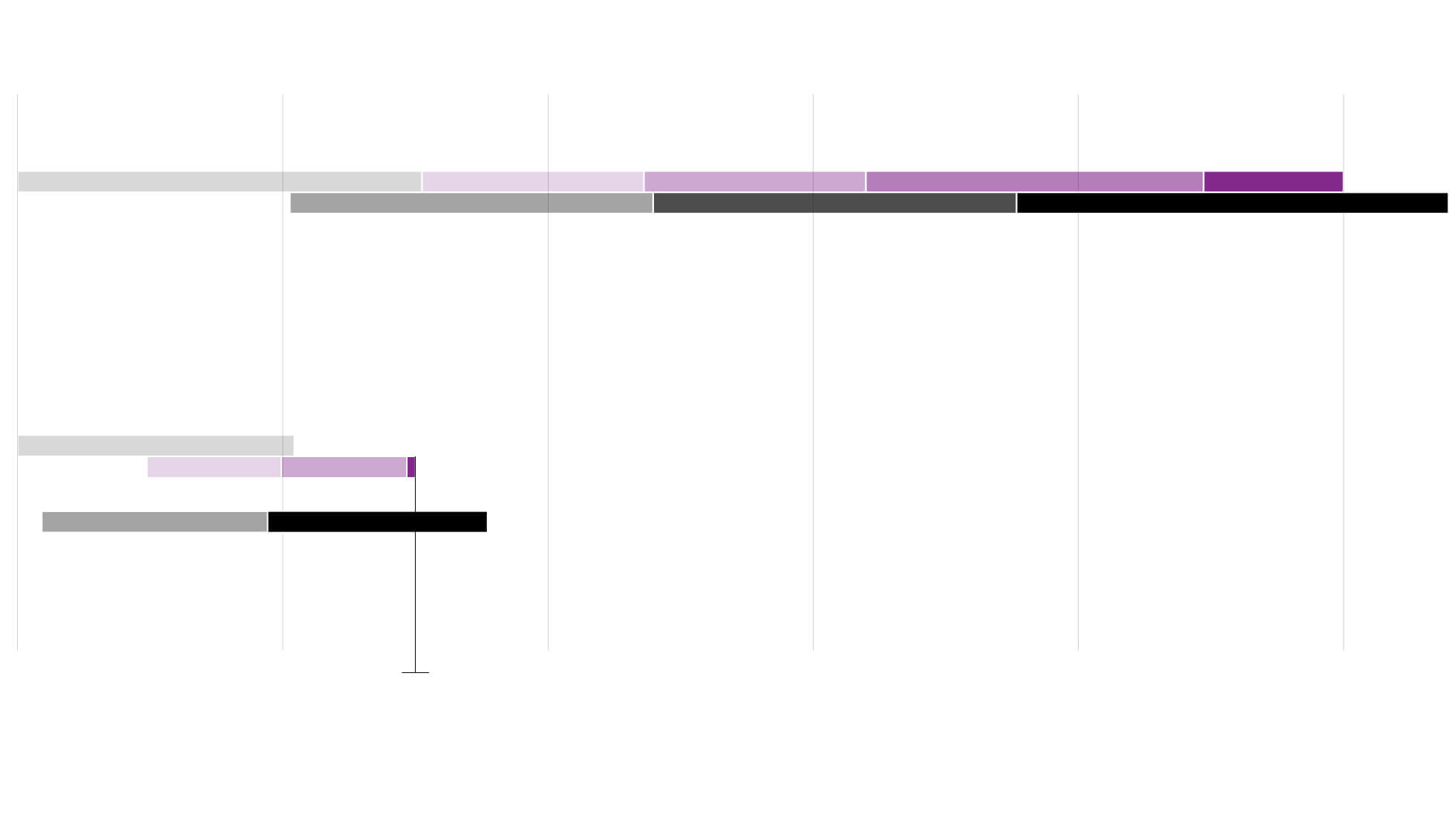
Tiempo de la vacuna más rápida (ébola)
0 años
1
2
3
4
5
Ensayos preclínicos
Fase 1
Fase 2
Fase 3
Licencia
Producción a
pequeña escala
Producción a
mayor escala
Producción a
gran escala
Objetivo de la vacuna de la covid-19
Ensayos preclínicos
Fase 1
Fases 2 y 3
Licencia
Producción a
pequeña y
mayor escala
Producción a
gran escala
El objetivo es conseguir una vacuna antes de 18 meses
Fuente: CEPI.
Parches hasta la vacuna definitiva
La viróloga francesa Marie-Paule Kieny dirigió la investigación de vacunas en la OMS durante una década. Cuando estalló el brote de ébola en África occidental en 2014, ella tomó las riendas de la búsqueda de la vacuna. “En 12 meses podríamos tener un candidato a vacuna contra la covid-19 que muestre indicios de eficacia y que podría ser autorizado mediante un procedimiento de emergencia. Es probable que en 2021 haya vacunaciones de algunos grupos específicos, como los trabajadores sanitarios”, opina Kieny, hoy miembro de la junta directiva de la Iniciativa Medicamentos para Enfermedades Olvidadas (DNDi, por sus siglas en inglés), una organización con sede en Suiza. Pero el camino hacia el pinchazo mágico, alerta la viróloga, está lleno de trampas: “¿Cuál será la efectividad de las vacunas? ¿Cuánto durará la protección? ¿Servirá para reducir la transmisión del virus si, como es probable, la vacuna no evita la infección [aunque sí los efectos más graves, como la neumonía]?”.
Los expertos consultados coinciden en que habrá una primera generación de vacunas de eficacia limitada, quizá las basadas en ARN o ADN, que servirán de parche hasta que se consiga la vacuna definitiva. La vacuna de la gripe de este año, por ejemplo, tiene una eficacia de solo el 45%. La fundación del multimillonario Bill Gates, el mayor financiador de vacunas en el mundo, calcula que un pinchazo contra la covid-19 con una eficacia del 70% sería suficiente para detener la pandemia. Con un 60% podría valer, pero habría brotes localizados. Menos del 60% no frenaría al coronavirus.
La ventaja de las vacunas de ARN o ADN es que se pueden desarrollar muy rápido, pero su eficacia está por ver. Todavía no hay ninguna autorizada para ninguna enfermedad. “Estamos muy en marcha para tener una vacuna a finales de este año en EE UU y espero que en la primera parte de 2021 en otros países”, sostiene el farmacéutico español Juan Andrés, director técnico de Moderna, la empresa estadounidense con la vacuna de ARN más adelantada.
“Es posible que se necesite una segunda dosis”, reconoce David Pulido sobre la vacuna en la que trabaja en Oxford, elaborada a partir de un adenovirus del resfriado. La segunda dosis duplicaría el desafío. Si ya es un reto producir 7.000 millones de vacunas en unos pocos meses, habría que hacer 14.000 millones.
Pulido apunta otro obstáculo que puede aparecer cuando las vacunas experimentales lleguen a la fase 3, a los ensayos con miles de personas diseñados para comprobar que el medicamento, efectivamente, previene la enfermedad. “Para poder demostrar la eficacia de una vacuna necesitamos que el virus se transmita en la comunidad. Necesitamos ver que las personas que han sido vacunadas están protegidas frente al virus. Pero, gracias al confinamiento, cada vez hay menos infecciones. Esto son muy buenas noticias pero, si no hay transmisión, en vez de saber en uno o dos meses si la vacuna es eficaz, nos puede llevar seis meses o más”, calcula el biólogo de Oxford.
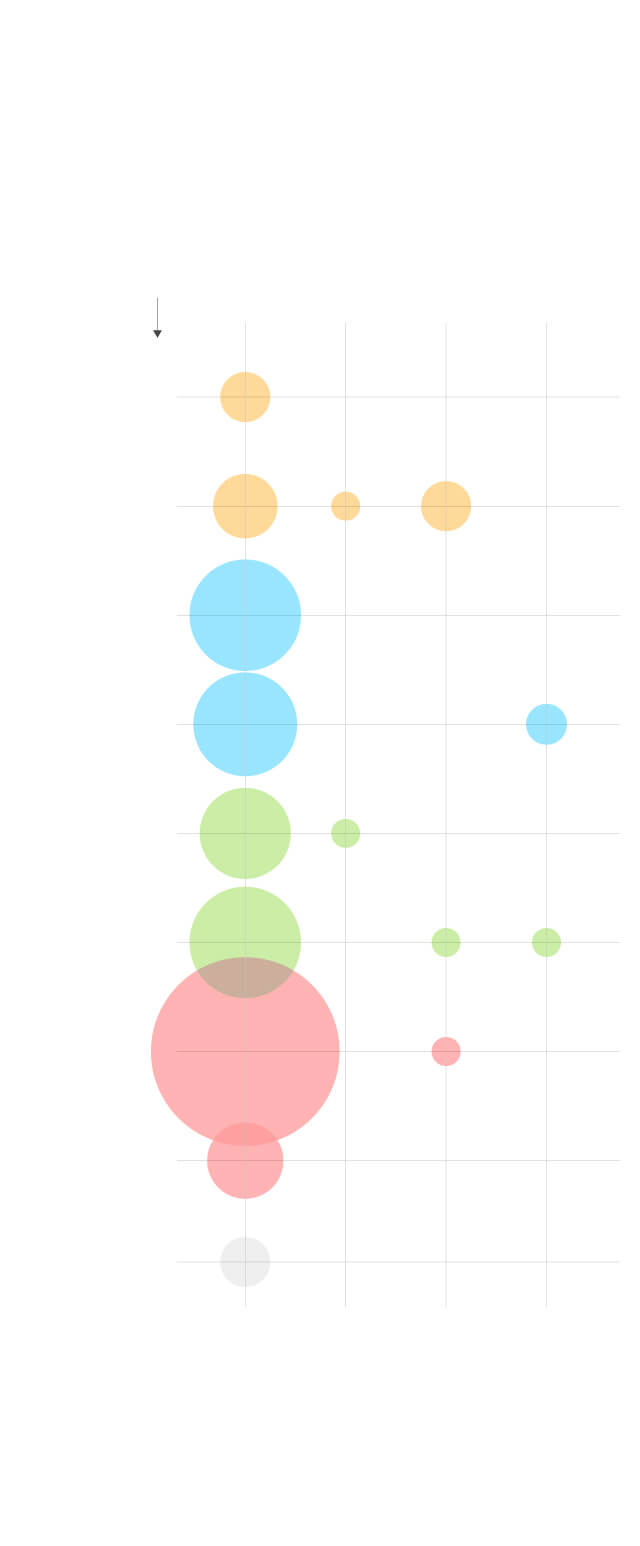
En qué fase está cada vacuna
La OMS lleva un registro de la situación de cada uno de los ensayos para hallar una vacuna para el nuevo coronavirus..
Tipo de
vacuna
Ensayo
preclínico
115
Fase 1
2
Fase 1/2
5
Fase 2
3
1
Virus
atenuados
3
2
Virus
inactivados
1
5
3
China
China
3
Replicativos
15
R. Unido
y China
4
No
replicativos
2
13
5
ADN
10
1
Alemania,
EE UU
y China
EE UU
6
ARN
15
1
1
EE UU
7
Proteínas
1
43
EE UU
8
Partículas
similares
al virus
7
Desconocidas
3
El Centro Nacional de Biotecnología (España) está desarrollando dos vacunas registradas por la OMS, una a partir de virus no replicativos y otra a partir de ARN.
Fuente: OMS.
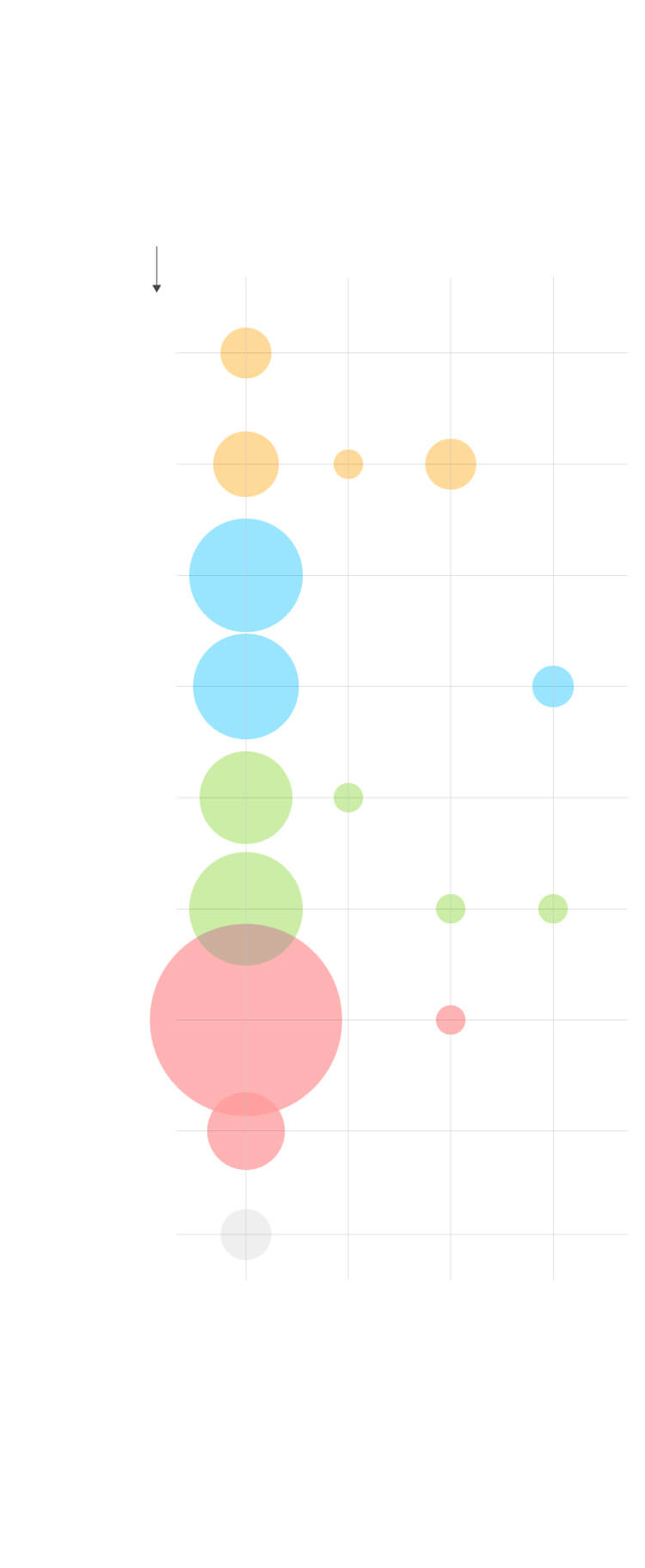
En qué fase está cada vacuna
La OMS lleva un registro de la situación de los 125 ensayos en marcha para hallar una vacuna.
Tipo de
vacuna
Ensayo
preclínico
115
Fase 1
2
Fase 1/2
5
Fase 2
3
1
Virus
atenuados
3
2
Virus
inactivados
5
1
3
China
China
3
Replicativos
15
R. Unido
y China
4
No
replicativos
2
13
5
ADN
10
1
Alemania,
EE UU
y China
EE UU
6
ARN
15
1
1
EE UU
7
Proteínas
43
1
EE UU
8
Partículas
similares
al virus
7
Desconocidas
3
El Centro Nacional de Biotecnología (España) está desarrollando dos vacunas registradas por la OMS, una a partir de virus no replicativos y otra a partir de ARN.
Fuente: OMS.
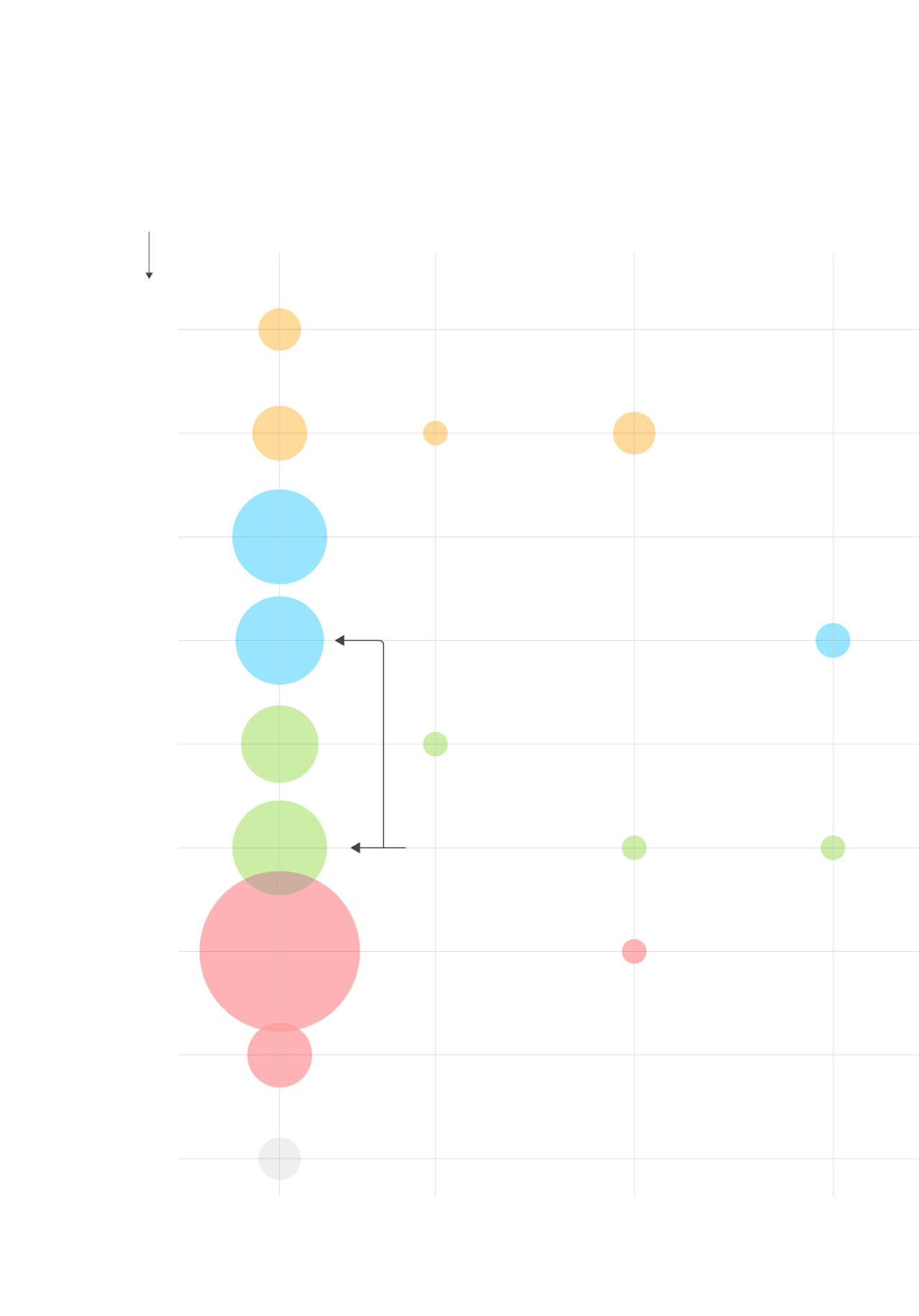
En qué fase está cada vacuna
La OMS lleva un registro de la situación de los 125 ensayos en marcha para hallar
una vacuna.
Tipo de
vacuna
Ensayo
preclínico
115
Fase 1
2
Fase 1/2
5
Fase 2
3
1
Virus atenuados
3
2
Virus inactivados
China
Academia
China de
Ciencias
Médicas.
China
Instituto de Productos
Biológicos de Wuhan
y Sinopharm.
Instituto de Productos
Biológicos de Pekín
y Sinopharm.
Sinovac.
5
1
3
3
Replicativos
15
4
No replicativos
2
13
R. Unido
Universidad de Oxford
y AstraZeneca.
China
Institutos de Productos
Biológicos de Pekín y Sinopharm.
5
ADN
10
1
EE UU
Inovio
6
ARN
BioNTech
(Alemania),
Pfizer (EE UU),
Fosun Pharma
(China)
15
1
1
El Centro Nacional
de Biotecnología
(España)
está desarrollando
dos vacunas
registradas
por la OMS.
EE UU
Moderna
NIAID
7
Proteínas
43
1
EE UU
Novavax
8
Partículas
similares al virus
7
Desconocidas
3
Fuente: OMS.
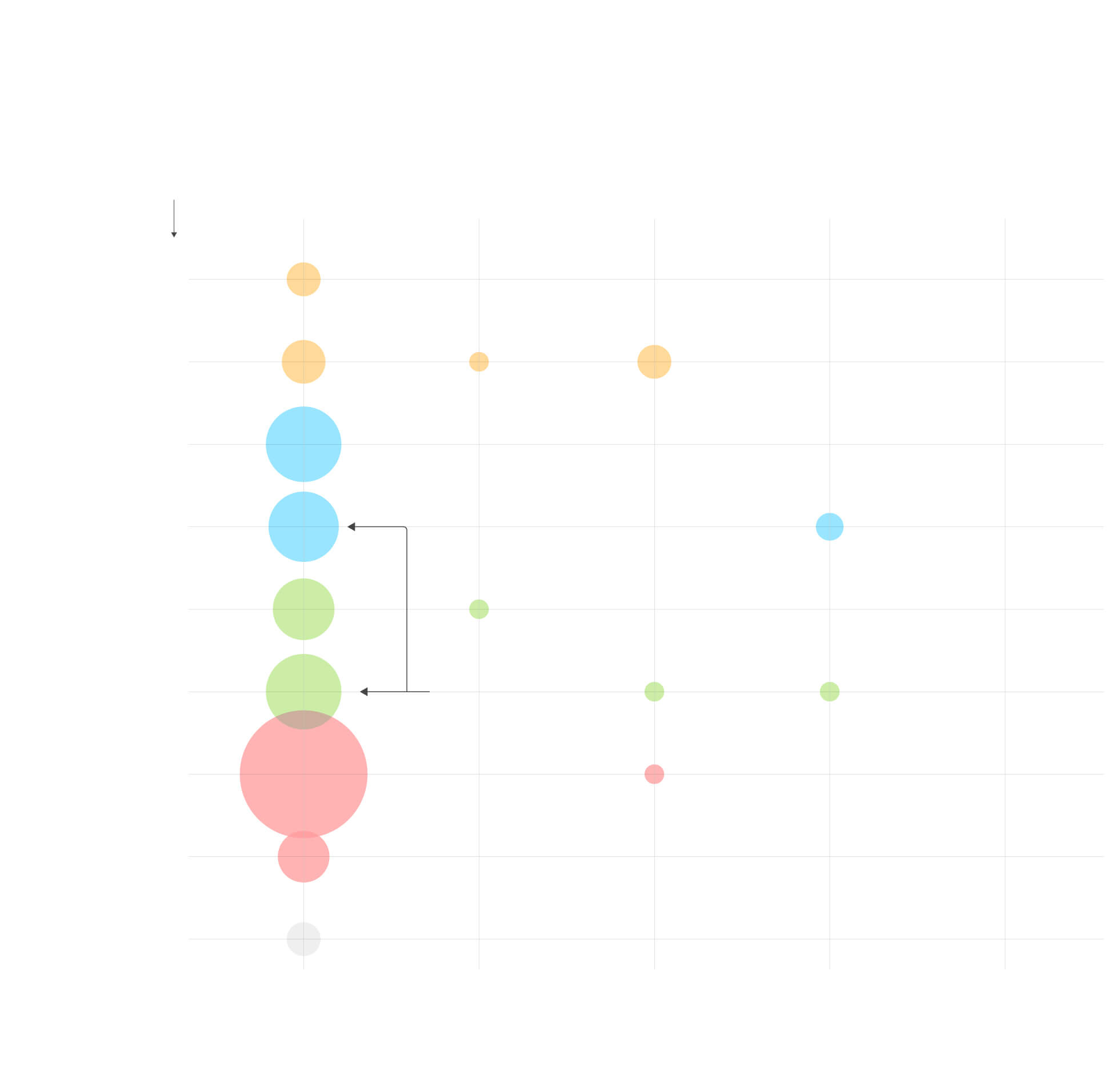
En qué fase está cada vacuna
La OMS lleva un registro de la situación de los 125 ensayos en marcha para hallar
una vacuna.
Tipo de
vacuna
Ensayo
preclínico
115 proyectos
Fase 1
2
Fase 1/2
5
Fase 2
3
Fase 3
0
1
Virus atenuados
3
2
Virus inactivados
5
1
3
China
Academia
China de
Ciencias
Médicas.
China
Instituto de Productos Biológicos
de Wuhan y Sinopharm.
Instituto de Productos Biológicos
de Pekín y Sinopharm.
Sinovac.
3
Replicativos
15
4
No replicativos
2
R. Unido
Universidad de Oxford
y AstraZeneca.
China
Institutos de Productos
Biológicos de Pekín y Sinopharm.
13
5
ADN
10
1
BioNTech
(Alemania),
Pfizer (EE UU),
Fosun Pharma
(China).
EE UU
Inovio.
6
ARN
EE UU
Moderna y NIAID.
15
1
1
El Centro Nacional
de Biotecnología (España)
está desarrollando dos
vacunas registradas
por la OMS.
7
Proteínas
EE UU
Novavax.
43
1
8
Partículas
similares al virus
7
Desconocidas
3
Fuente: OMS.
Angela Shen es una capitana retirada que ha servido más de 20 años en el Servicio de Salud Pública de EE UU, participando en la aprobación de cinco vacunas. Y es muy escéptica con los tiempos de la Operación Velocidad Warp. “Es posible que tengamos antes de 2022 una cantidad limitada de dosis para grupos prioritarios, como los trabajadores sanitarios”, opina Shen, hoy investigadora del Hospital Infantil de Filadelfia. “Pero hay muchos pasos necesarios para asegurarse de que una vacuna es segura y funciona. Suponiendo que todo va bien, yo creo que sería más realista que en 2022 tengamos dosis suficientes para una determinada población o para un subgrupo, lo que ya sería algo sin precedentes”, vaticina.
Fuentes: OMS, Xiancai Rao (Universidad Médica del Ejército, China), Fatima Amanat y Florian Krammer (Hospital Monte Sinaí de Nueva York, EE UU), CEPI, Nature, Centro Tufts de Estudios del Desarrollo de Medicamentos (Boston, EE UU), Andrew Lo (MIT, EE UU), Escuela de Higiene y Medicina Tropical de Londres.
Puedes seguir a MATERIA en Facebook, Twitter, Instagram o suscribirte aquí a nuestra Newsletter.
Archivado En
- Investigación médica
- Ensayos clínicos
- Experimentación científica
- Coronavirus Covid-19
- Industria farmacéutica
- Prevención enfermedades
- Pandemia
- Coronavirus
- Vacunas
- Enfermedades infecciosas
- Virología
- Epidemia
- Investigación científica
- Vacunación
- Enfermedades
- Microbiología
- Medicina preventiva
- Salud pública
- Medicina
- Sanidad
- Biología
- Salud
- Ciencia