¿Es fácil acceder a la píldora del día después o al DIU? ¿Es gratis? En España, depende de dónde se viva
La falta de voluntad política y la mala gestión provocan desigualdades entre comunidades a la hora de garantizar anticonceptivos para las mujeres a pesar de que lo establece la legislación, según un informe

En Asturias, si se ha tenido una relación sexual de riesgo y se necesita la píldora del día después —un método anticonceptivo de urgencia para prevenir el embarazo—, se puede acudir a varios de los servicios de salud de esa comunidad, donde la dan de forma gratuita y además acompañan a la mujer que va a pedirla. Si eso ocurre en Murcia, Islas Canarias o Castilla-La Mancha, habrá que ir a una farmacia y pagar alrededor de 20 euros, porque no se da en ninguno de esos servicios públicos a no ser que se haya sufrido una agresión sexual y se acuda a las urgencias de un hospital, a pesar de que la gratuidad está establecida por la última reforma de la ley del aborto. Si no ha habido ninguna emergencia pero sí se quiere un anticonceptivo de larga duración, como un implante subcutáneo o un DIU —que se coloca en el útero y va liberando hormonas—, en Castilla y León es gratis dependiendo del hospital al que se vaya y la lista de espera ronda los 10 meses; y en Aragón, el DIU también se coloca en el hospital, pero nunca hay que pagar y si se opta por otro método como el implante, se puede hacer en un centro de salud, por lo que la espera se reduce. Y así, provincia a provincia, porque en España, que las mujeres puedan acceder a todo lo anterior —a la llamada anticoncepción, parte del derecho a la salud sexual y reproductiva— depende, exactamente, de dónde se viva.
Esta atención desde el sistema sanitario público tiene tantos modelos “como regiones, casi tantas como municipios, casi depende del código postal en el que residas”, dice Raquel Hurtado, la subdirectora de Sedra, la Federación de Planificación Familiar Estatal, y coordinadora del equipo que ha realizado la investigación Desniveles en la ruta. El estado de la atención a la anticoncepción en las comunidades autónomas, presentado este martes. De ese análisis de meses —con una revisión de la legislación de cada región y la información pública, un cuestionario al personal sanitario que se ocupa de esta cuestión y entrevistas a especialistas de este ámbito—, el resultado es una “heterogeneidad” y una “inequidad” en los enfoques y en los modelos de atención de cada territorio que tiene que ver mucho “con la voluntad política”, porque cada autonomía, recuerda Hurtado, “le da una importancia distinta a la anticoncepción” y eso lo “sufren, en su día a día, las mujeres”.
Algo que también ocurre con el resto de derechos sexuales y reproductivos, como el aborto, enormemente desigual según la región. A pesar de que hay una legislación específica —la Ley de salud sexual y reproductiva y de interrupción voluntaria del embarazo, reformada por última vez el pasado año—, y de que en esa norma se estableció que para que pudiera aplicarse de forma efectiva debía elaborarse una Estrategia Estatal de Salud Sexual y Reproductiva, aún no se ha hecho. Así, y como lleva pasando alrededor de 40 años, son las autonomías quienes tienen las competencias sanitarias en este ámbito y cada una ha ido trabajando de una forma distinta.
Según el estudio de la Federación, hay tres grupos importantes de comunidades autónomas según cuánto garantizan ese derecho que, además de en el informe, han trasladado a un mapa interactivo en el que se puede explorar en qué situación está cada autonomía —excelente, óptima, mejorable o muy mejorable— según cuestiones cómo la especialización de los profesionales o la gratuidad de los anticonceptivos. Entre las que menos tienen garantizado ese derecho están “Castilla y León, Castilla-La Mancha y País Vasco, que ni siquiera cuentan con políticas específicas, ni están garantizando el acceso, ni forman a los profesionales, ni están organizando el servicio”, explica Hurtado.
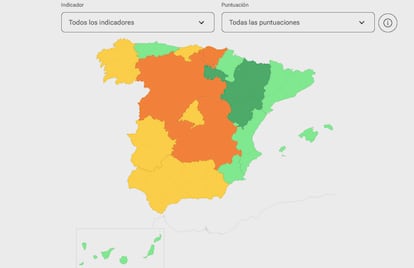
En contraposición, “las que mejor, son Aragón y La Rioja, y Cataluña. ¿Por qué? Son las que cuentan con políticas específicas que ordenan el circuito de acceso a esos servicios”. Porque aunque “se puede hacer bien sin políticas específicas, porque el circuito puede rodar por inercia como ocurre en Galicia o Extremadura, las políticas son aquello que permite la continuidad”, es decir, que pase lo que pase en una autonomía, gobierne quien gobierne, esos servicios podrán seguir funcionando.
“Las regiones que lo hacen bien no solo es porque tienen esas políticas, sino porque tienen ordenado su circuito”, ha añadido la subdirectora de Sedra. El circuito es desde dónde acceden las mujeres a esa anticoncepción y ahí, como en todo lo demás, también hay diferencias. En algunas la puerta de entrada son los centros de salud, como sucede en Aragón; en otras, los servicios específicos, como las unidades de atención a la salud sexual y reproductiva de Cataluña.
“Aunque los centros específicos por sí solos no son elemento de calidad, actúan como catalizador. Aragón no tiene, pero funciona muy bien, y Cataluña funciona bien porque se apoya en ellos”, dice la subdirectora de la Federación, que explica que “la cuestión está” en el primer nivel asistencial, en cómo funciona. “Por ejemplo, aquellas autonomías en las que se han cerrado los centros de orientación familiar [que empezaron a abrirse en 1985], se ha puesto ese acceso en atención primaria, pero ni se ha establecido bien el circuito, ni se ha formado bien a los profesionales. En unas ya ha pasado, como Andalucía, en otras se prevé que ocurra y algunos profesionales nos han trasladado que es algo que temen que ocurra”, ahonda.
En cualquier caso, tras esa revisión por todo el territorio, se concluye que “aquellos circuitos que tienen puerta de entrada en Atención Primaria y se sostienen ahí funcionan mejor, porque evitan la derivación a la atención especializada [a los hospitales] y por lo tanto las listas de espera”. Hurtado pone un ejemplo claro: “Imagina que quiero un DIU. Si tengo que esperar 10 meses a que me atienda Ginecología en un hospital, puede ser que me quede embarazada sin planificarlo”.
También, ha añadido, “funcionan mejor aquellos que dan más peso a la matrona”, como ocurre en Aragón —con la matrona de los centros de salud— o en Cataluña —en esas unidades específicas—. Una figura que Carlota San Julián, enfermera y sexóloga que ha acompañado a Hurtado en la presentación del informe, recuerda que está más asociada “al embarazo y al puerperio”, pero que es en realidad un “perfil esencial” a lo largo de toda la vida sexual de las mujeres. Con un obstáculo: “Que hay zonas en las que es posible que no haya suficientes especialistas para la carga asistencial que eso supondría”.
Hay margen de mejora para todas las comunidades y “no hay una única manera de hacerlo mal ni de hacerlo bien, porque no hay modelo malo, sino formas de gestión malas”, matiza Hurtado, aunque sí hay cuestiones que todas deberían cumplir. Entre ellas ser accesibles para las mujeres en todo el territorio —de grandes ciudades a pueblos pequeños a cualquier hora del día todos los días—; la formación de los profesionales con perspectiva “de género” pero también con “competencias culturales” para atender a mujeres migrantes, racializadas o a “jóvenes, sin juzgarlas”.
También buena información por parte de las instituciones, con campañas de difusión y mejora de esa información en las webs y las aplicaciones sanitarias “para que la ciudadanía sepa cuáles son los servicios y dónde tienen que ir”; para que “la atención no se dé al criterio de cada zona, o de cada profesional que atiende, o de su voluntad o de si han tenido o no formación o capacitación”; y, sobre todo, para que “tener garantizado” este derecho “no dependa de dónde se resida”.
Tu suscripción se está usando en otro dispositivo
¿Quieres añadir otro usuario a tu suscripción?
Si continúas leyendo en este dispositivo, no se podrá leer en el otro.
FlechaTu suscripción se está usando en otro dispositivo y solo puedes acceder a EL PAÍS desde un dispositivo a la vez.
Si quieres compartir tu cuenta, cambia tu suscripción a la modalidad Premium, así podrás añadir otro usuario. Cada uno accederá con su propia cuenta de email, lo que os permitirá personalizar vuestra experiencia en EL PAÍS.
¿Tienes una suscripción de empresa? Accede aquí para contratar más cuentas.
En el caso de no saber quién está usando tu cuenta, te recomendamos cambiar tu contraseña aquí.
Si decides continuar compartiendo tu cuenta, este mensaje se mostrará en tu dispositivo y en el de la otra persona que está usando tu cuenta de forma indefinida, afectando a tu experiencia de lectura. Puedes consultar aquí los términos y condiciones de la suscripción digital.




























































