La última esperanza contra la extraña cefalea en racimos que hace chillar de dolor: “Era imposible dormir ni vivir”
La cefalea en racimos es un intensísimo e incapacitante dolor de cabeza que aboca a los pacientes a la desesperanza. A los casos refractarios a los medicamentos se le instalan electrodos en el cerebro para intentar controlar los episodios


A cabezazos contra el suelo y la pared. Chillando de dolor. Desesperado. Así pasaba Josep Riba, un badalonés de 55 años, los episodios de cefalea en racimo que sufría cada día. Desde los 21, “seis, siete, ocho” veces al día, aparecían esos intensísimos dolores de cabeza que podían durar hasta dos horas cada uno. “Eran como pinchazos continuos en la cara y en el mismo lado del cerebro y acababa en el suelo tirado como una cucaracha. Gritaba, me quería morir. Era imposible dormir ni vivir”, recuerda de los peores episodios. La cefalea en racimos es poco frecuente y de origen desconocido, pero el dolor que provoca es tal, explican los neurológos, que incapacita a los pacientes y los aboca a una profunda desesperanza, incluso, con ideaciones suicidas. Hay tratamientos para intentar controlarla, desde corticoides a altas dosis hasta bótox o litio, pero no siempre funcionan. En los casos más extremos, como el de Riba, refractario a todos los tratamientos, solo queda una última bala: colocar unos electrodos en el cerebro para intentar controlar la intensidad del dolor. “Ahora, tras la operación, al menos, ya no me tiro por el suelo ni chillo”, apunta resignado. Sufre cada noche media decena de cefaleas, de unos 20 minutos cada una.
Cuando el doctor estadounidense Bayard T. Norton puso nombre, en 1939, a esa extraña cefalea, la definió como “un dolor tan severo, que se debe vigilar a los pacientes por riesgo de cometer suicidio”. Y se bautizó, incluso, de forma coloquial, como “la cefalea del suicidio”. No es una frivolidad, explica el doctor Robert Belvís, jefe de la Unidad de Cefaleas del Hospital Sant Pau de Barcelona: “La llaman así por el riesgo que entraña. La tentativa de suicidio no es tanta, es más conducta suicida: son pacientes que verbalizan que quieren precipitarse, pero no lo hacen, aunque son conductas muy elaboradas”. Los pacientes aquejados de esta dolencia, de hecho, están supervisados por las unidades de prevención del suicidio de los servicios de psiquiatría.
No se conoce el origen de las cefaleas en racimo, que afectan a una de cada 1.000 personas (tres hombres por cada mujer). No hay una relación familiar ni tampoco se han encontrado, todavía, genes asociados, apunta Belvís. El primer centro que se activa cuando un paciente sufre un ataque es el hipotálamo, pero desconocen por qué: “Se están mirando los genes del hipotálamo porque ahí se producen unas sustancias llamadas orexinas y se ha mirado si había algún tipo de relación, pero no se ha encontrado nada”. Además, cuesta de diagnosticar en las urgencias o entre los neurólogos: en España, la media de demora diagnóstica es de cuatro años, pero en Estados Unidos son seis y en Noruega, 11, relata Belvís.
Cada paciente es un mundo: un tercio de ellos suelen tener los ataques de forma estacional (sobre todo, en primavera u otoño), pero el resto sufren dolores de forma anárquica, sin un patrón definido. Todas, en cualquier caso, empiezan con un dolor episódico de intensidad grave o muy grave —la migraña es de nivel moderado o grave—. “Un día comienzas a hacer un agrupamiento de varios ataques de dolor que dura de dos semanas a tres meses. Desde el punto de vista visual es como si le hubieses pegado un puñetazo en el ojo: te llora, se pone rojo por dentro, se hincha el párpado y cae, se hincha la frente y cae el moco y lágrimas solo por ese lado. El paciente siente que se le tapona el oído”, concreta Belvís. Y todo ese cuadro sintomático se acompaña con episodios de agitación, agrega el neurólogo: “Hay personas que se empiezan a pegar golpes, que se autolesionan, para no tener ese dolor. Los pacientes suelen decir que es como si les arrancaran el ojo, es un dolor muy grave, de gritar”.
El arsenal terapéutico es amplio, pero no siempre funciona: para las crisis, usan los triptanes, la familia de fármacos más agresiva contra la migraña, y oxígeno al 100% durante media hora —en ataques de asma o bronquitis se emplea al 28% a lo largo de varias horas—. “El oxígeno es un vasoconstrictor y hace que no se produzca el óxido nítrico, que es una de las moléculas que produce el dolor a nivel cerebral”, justifica el neurólogo. También se administra cortisona a altas dosis y hay fármacos para intentar controlar la intensidad y periodicidad de los ataques, como el litio (un antipsicótico agresivo que solo se usa para esta dolencia y el trastorno bipolar), unos antiepilépticos, las inyecciones de bótox o un anticuerpo monoclonal que se usa para la migraña.
El 10% de los pacientes, sin embargo, no responde a ninguno de los tratamientos farmacológicos y requieren cirugía. La menos invasiva es la radiofrecuencia del ganglio esfenopalatino, que entra al nervio a través de la boca, lo calienta y quita el dolor. Si tampoco funciona, los neurocirujanos optan por incorporar un estimulador de los nervios occipitales, que ya requiere una intervención más compleja. Pero hay pacientes con cefaleas en racimo crónicas que tampoco responden y, para ellos, solo queda una solución: la estimulación cerebral profunda.
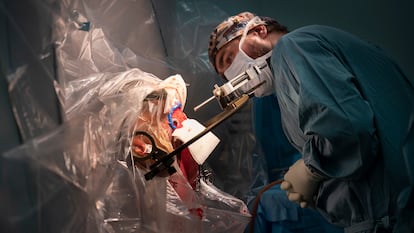
Es la última bala para atacar esta extraña y dolorosa cefalea. En la literatura científica solo se han descrito 94 casos que se han sometido a esta operación, explica Belvís. En su hospital, de referencia para estas intervenciones, llevan 14 y van a dos o tres por año, agrega Rodrigo Rodríguez, neurocirujano y adjunto y coordinador de la Unidad de Cirugía Funcional y Estereotáctica del Hospital Sant Pau: “La técnica consiste en la introducción de un electrodo en una zona del cerebro que no responde correctamente [en este caso, el hipotálamo] con la finalidad de crear un cambio eléctrico que repercutirá en la conectividad y el flujo eléctrico de diferentes estructuras cerebrales para normalizar la función cerebral”, explica. Ya se hace de forma más habitual para otras dolencias, como el párkinson, pero para tratar cefaleas en racimo aún es anecdótica.
Ataques menos intensos
Tras esta intervención, el 80% de los pacientes mejoran su cuadro clínico. Como en el caso de Riba, no remiten completamente las cefaleas, pero los ataques se reducen hasta un 50% y son menos intensos, señala Rodríguez, neurocirujano del Sant Pau que se encarga también de estas intervenciones. La operación, agrega el especialista, es muy segura y apenas reporta complicaciones. Entre otras cosas, explica, porque “la operación empieza antes de entrar al quirófano”. “Hay una gran parte de planificación previa en la que analizamos el circuito del dolor y vemos cuáles son las redes afectadas. Esa parte de planificación es fundamental porque da la seguridad al procedimiento dentro del quirófano”.
Cuando los neurocirujanos proceden a agujerear el cráneo para colocar los electrodos en la base del hipotálamo, van a tiro fijo. Toda esa planificación previa les permite hacer un mapa del recorrido exacto que tienen que hacer y con la ayuda de una especie de corona que marca las coordenadas espaciales exactas del punto de intervención, insertan los dispositivos eléctricos. Apenas hay margen de error con tal precisión, pero para asegurarse, hacen un TAC intraoperatorio que confirma, efectivamente, que los electrodos están colocados en el lugar que les corresponde.
En la mayoría de los casos, el número de cefaleas o la intensidad del dolor, se reduce. Hay un cambio sustancial respecto a antes de la operación. Con todo, admiten los especialistas, siempre queda un porcentaje de pacientes que tampoco responden a este abordaje terapéutico y la alternativa es muy limitada: ir probando combinaciones de tratamientos y fármacos que mengüen las cefaleas de alguna manera, acompañar a los pacientes y seguir investigando para encontrar nuevas opciones. Falta mucho por saber sobre esta dolencia, admiten.
Tu suscripción se está usando en otro dispositivo
¿Quieres añadir otro usuario a tu suscripción?
Si continúas leyendo en este dispositivo, no se podrá leer en el otro.
FlechaTu suscripción se está usando en otro dispositivo y solo puedes acceder a EL PAÍS desde un dispositivo a la vez.
Si quieres compartir tu cuenta, cambia tu suscripción a la modalidad Premium, así podrás añadir otro usuario. Cada uno accederá con su propia cuenta de email, lo que os permitirá personalizar vuestra experiencia en EL PAÍS.
¿Tienes una suscripción de empresa? Accede aquí para contratar más cuentas.
En el caso de no saber quién está usando tu cuenta, te recomendamos cambiar tu contraseña aquí.
Si decides continuar compartiendo tu cuenta, este mensaje se mostrará en tu dispositivo y en el de la otra persona que está usando tu cuenta de forma indefinida, afectando a tu experiencia de lectura. Puedes consultar aquí los términos y condiciones de la suscripción digital.




























































