Madrid, un sistema sanitario al límite de sus fuerzas
La pandemia ha agudizado los problemas estructurales de la salud madrileña y la debilidad de la atención primaria
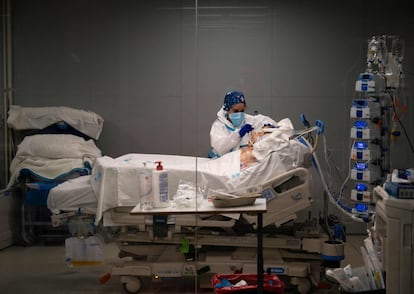
Los mimbres en los que la sanidad madrileña se apoya desde hace más de dos décadas son los mismos en los que la Administración de Isabel Díaz Ayuso ha basado su gestión de la covid-19: la gran apuesta son los hospitales, incluso uno de nueva construcción como el Zendal, frente a la atención primaria y salud pública (el área de los epidemiólogos). Más reacción que anticipación para evitar contagios.
Es lo que dicen los datos de la segunda comunidad española que menos dinero per cápita dedica a sanidad (solo por detrás de Andalucía), la que menor porción destina a atención primaria y más a hospitales. También con la covid: desde julio, cuando las comunidades retomaron por completo el mando en la gestión, Madrid es la comunidad autónoma que menos restricciones ha aplicado. También la que tiene la mayor tasa de contagios y hospitalizaciones por 1.000 habitantes. Y está por encima de la media nacional en pacientes críticos, aunque tiene a cinco comunidades por delante. Todo esto, sin embargo, no se traduce en una mayor mortalidad, en la que está ligeramente por debajo de la media española desde que terminó el primer estado de alarma.
Los expertos apuntan varias hipótesis para explicar cómo con más contagios y hospitalizaciones hay menos muertes. Mario Fontán, residente de Medicina Preventiva y Salud Pública, explica que el número de personas contagiadas puede predecir una parte de cuántas personas van a ingresar en UCI o fallecer, pero que hay que fijarse también en la estructura demográfica y de salud de esa población. A falta de hacer un estudio exhaustivo cuando termine la pandemia, Fontán recuerda que la población madrileña es más joven que otras que han sufrido mucha mortalidad, tiene más presencia femenina (las mujeres sufren menos letalidad) y menos obesidad y diabetes que la media española.
El virus en Madrid circula entre personas más jóvenes: desde el pasado verano, la franja con más incidencia es la de 15 a 24 años. Otra razón que puede influir es que fue con diferencia la Comunidad con más muertes en la primera ola. El 27 de julio, cuando se fecha el comienzo de la segunda en Madrid, se registraban 15.198 fallecidos. La covid es una enfermedad que ataca a los más vulnerables, muchos de ellos ya habían sucumbido en la primavera de 2020.
Entonces, y como excepción en toda la crisis, Madrid sí estuvo a la vanguardia en las restricciones. Fue la primera comunidad que paró las clases. Esta decisión fue una de las detonadoras del estado de alarma en toda España. La situación de la comunidad era ya insostenible. Una explosión de casos colapsó primero los centros de salud e inmediatamente los hospitales.
En apenas dos semanas el sistema sanitario tuvo que reestructurarse para dar cabida a los miles de enfermos que llegaban, Madrid no tenía suficientes manos ni espacio para acoger una avalancha que alcanzó en su pico más de 16.000 pacientes en agudos y 1.520 en las unidades de cuidados intensivos. La capacidad estructural del sistema público es de 13.654 camas en planta y 470 de UCI, que tuvo el refuerzo de la privada: 6.819 plazas en planta y 141 de intensivos adicionales.
Reorganizar el sistema
El primer movimiento del Ejecutivo regional fue abrir Ifema como hospital de campaña. Era un gélido 21 de marzo. Para dotarlo de personal, 1.400 profesionales, había que sacarlos de otro sitio. Y fue principalmente la primaria, el ámbito con mayores deficiencias de personal y recursos de todo el sistema sanitario. Se cerraron decenas de centros de salud, consultorios y los Servicios de Urgencias de Atención Primaria (SUAP), que son los que atienden los fines de semana, las noches y los festivos; y las plantillas se reorganizaron para repartirse entre el recinto ferial y los centros que permanecieron abiertos.
“Dada la virulencia de la primera ola, hubo que reorganizar todo el sistema sanitario, público y privado, para dar la mejor respuesta posible a esa situación”, argumenta la Consejería de Sanidad en respuesta a un cuestionario enviado por EL PAÍS. La Organización Médica Colegial premió al Hospital de Ifema en su III Edición de Premios, dentro de la categoría a la labor de una institución frente a la covid-19.
En los 41 días que el centro de emergencias estuvo operativo se trató a 3.811 pacientes y a pesar de que se desmanteló el 1 de mayo, la primaria tardó semanas en recomponerse. Hay ámbitos que jamás lo han hecho: los SUAP siguen cerrados más de un año después. Sanidad explica que ese cierre se debe “fundamentalmente a la seguridad del paciente”. “Se trata de centros muy pequeños en los que resulta inviable asegurar un circuito de limpio y otro de sucio diferenciados para pacientes con sospecha de covid. La estrategia actual del Summa 112 se basa en el refuerzo de la atención domiciliaria de las urgencias, que se ha reforzado con 20 unidades”, asegura la consejería.
Esta fue la época más crítica de la epidemia en Madrid, en la que miles de mayores estaban muriendo en las residencias y en la que se establecieron criterios para no derivarlos a los hospitales y no saturarlos más. Las UCI estructurales triplicaron su capacidad a base de horas extra, la implicación en el trabajo de los intensivistas de otras especialidades, sobre todo de Anestesia, y ampliando su capacidad. Desde entonces, estas unidades solo tuvieron un respiro a principios de verano; a partir de entonces han estado prácticamente siempre al límite de su capacidad estructural, o superándola.
“Se fue generando una estructura flexible o ficticia o como se quiera llamar, camas extra de quirófanos, reanimaciones, que nos permitió asumir ese desbordamiento inicial”, explica Isidro Prieto, intensivista y tesorero de la Sociedad de Medicina Intensiva de Madrid. Ocupar esas plazas, añade, “significa paralizar la actividad habitual de un hospital que da atención a las necesidades del resto de pacientes [no covid]”.
A eso, la Comunidad lo llamó “elasticidad” y, cuando contabiliza las camas con las que cuenta, suma alrededor de 1.300, que son los datos que recoge el ministerio. No refleja la situación real de esas áreas ni de esos profesionales. Una “sobrecarga bestial”, define Prieto. No han tenido el mismo alivio que otros ámbitos asistenciales: “Cuando ahora se dice que hay un 40% de ocupación, molesta. Yo me pongo en el lugar de alguien que ve la televisión y da la impresión de que el 60% están vacías. Pensarán, ¿cómo estoy bloqueado con 550? Pues porque esas camas que se cuentan no existen”.
Con la población confinada en casa casi dos meses y el sistema cogiendo aire poco a poco, llegó el momento de la desescalada. Madrid comenzó a exhibir la política que ha abanderado desde entonces como la capital europea más laxa en las restricciones. Quería salir cuanto antes de las limitaciones del estado de alarma, a pesar de no cumplir con los requisitos para avanzar. Ayuso aseguró que sí y advirtió entonces de que la región podía alcanzar el millón de parados para final de año: “Y eso supondrá disturbios”.
Pero la máxima autoridad técnica para tomar esa decisión en la Comunidad, Yolanda Fuentes, no avaló ese paso de fase. Con los datos que manejaba el 5 de mayo, su decisión fue clara: “En estos momentos, evaluando los datos disponibles, no es recomendable cambiar de fase”. El Gobierno regional hizo oídos sordos y Fuentes dimitió. La decisión de pasar a la fase 1 “no estaba basada en criterios de salud”, expuso en su carta de despedida.
Madrid nunca reunió los requisitos para desescalar. No reforzó la atención primaria ni Salud Pública (el departamento encargado, entre otras cosas, de los rastreos), dos de las condiciones que imponía la hoja de ruta marcada por el Gobierno.
Los rastreadores
A pocas semanas de completar las fases, el 8 de junio, Díaz Ayuso anunció un “hospital de pandemias”. Aún no tenía nombre, pero sí 50 millones disponibles y se construiría ante un posible rebrote en otoño. Fernando García, epidemiólogo y miembro de la Asociación Madrileña de Salud Pública, habla de “efectismo”.
Con la transmisión del virus bajando, la capacidad de las autonomías para perseguir el origen de los contagios se facilitaba y los expertos recomendaban nutrir al sistema de rastreadores. “Madrid jamás tuvo los que necesitaba y todavía sigue estando por debajo de los 30 por cada 100.000 que se pedían, tiene alrededor de 700 [casi tres veces por debajo de esa indicación]”. La consecuencia: Madrid sigue sin conocer el origen de casi la mitad de los casos que reporta mientras Canarias, la comunidad donde mejor funciona el rastreo, conoce más del 87% del origen de los contagios, según datos del Ministerio de Sanidad.
La comunidad asegura que mantiene 1.600 puestos “de distintas categorías y ámbitos para el denominado rastreo”, pero no desglosa aquellos profesionales que se dedican a trazar el origen de los contagios y los que hacen el seguimiento de los contactos.
Desde que la segunda ola comenzó a tomar fuerza, la comunidad ha basado su estrategia de contención en la perimetración de las Zonas Básicas de Salud (ZBS) con más incidencia y cribados de poblaciones. Un movimiento “cosmético”, apunta García. El 18 de septiembre Ayuso activó las primeras, 37 zonas. En la capital la barrera entre una y otra es inexistente, no hay controles y los vecinos a menudo cambian de una a otra sin ni siquiera darse cuenta. Sanidad defiende que las ZBS han permitido “estudiar al detalle y controlar la evolución de la transmisión y la calidad de la transmisión de los casos y los brotes por barrios y calle”.
Con respecto a la hostelería, asegura que ha fijado “medidas muy concretas para hacer de ese entorno un entorno seguro”. “Esto va unido a la prohibición de reuniones en las casas, que es donde normalmente la población se relaja en las medidas y existe más riesgo”, señala. Esa restricción llegó en octubre. Antes se habían clausurado los parques, se limitó a seis las reuniones en toda la región, pero no se cerraron bares, ni restaurantes, ni lugares de ocio, ni comercios, aunque sí bajó el aforo al 50%.
Y arrancaron los cribados: de las 949.704 pruebas de antígenos que realizó la Comunidad hasta el pasado 15 de abril, salieron 5.034 diagnósticos, mientras se eliminaba del protocolo las pruebas obligatorias para los contactos de un positivo, excepto para convivientes y personas vulnerables. Nunca estuvieron sobre la mesa medidas como el cierre de los interiores de la hostelería, como aconsejaba el semáforo que el Ministerio de Sanidad y las comunidades aprobaron para situaciones de riesgo alto o muy alto, en las que Madrid ha transitado la mayoría de los días desde que terminó el verano. Sí estaba ya en marcha la construcción del Zendal.
El Isabel Zendal
Allí empezaron a llegar las infecciones que no se evitaban con medidas preventivas a partir de diciembre. La Consejería de Sanidad asegura sentirse “cada vez más orgullosa” de este centro, que “permite descargar al resto de hospitales para que puedan atender mejor el resto de patologías y mantener la actividad quirúrgica”. Asegura que evita en un 70% los ingresos en UCI en cuidados respiratorios intermedios y que su diseño responde a minimizar la capacidad de transmisión del virus.
El Zendal tenía el viernes 522 pacientes ingresados, “387 en agudos, 90 en UCRI [unidad de cuidados intermedios], 31 en UCI, y 14 en la unidad de recuperación funciona”, cifró el viceconsejero de Salud Pública, Antonio Zapatero. Sirve para descargar al resto de centros de los pacientes más leves y acumula una cuarta parte de los enfermos, pero no para los críticos: su unidad de intensivos recoge el peso del 5% de graves. Tampoco allí se puede tratar ninguna otra patología que no sea la insuficiencia respiratoria por covid. No cuenta con espacios como quirófanos ante las complicaciones de los pacientes —que tienen que ser derivados a otros centros cuando ocurren— ni con plantilla propia. “No tienes personal y si no tienes personal, tienes un edificio y tienes un problema”, afirma Carlos Velayos, intensivista en el Hospital de Fuenlabrada.
A dos semanas de su apertura, el consejero de Sanidad aún no había explicado de dónde saldría el personal. Cuando lo hizo, aludió primero a voluntarios y, cuando no consiguieron suficientes, decidieron que serían los contratos covid —los que el Ejecutivo contrató para la pandemia—. Esta semana se unirán los residentes de quinto año de Intensiva.

También allí, como en el estadio Wanda Metropolitano o el WiZink Center —junto a hospitales y centros de atención primaria de lunes a viernes, porque los fines de semana ese ámbito sigue cerrado—, se vacuna desde hace semanas. Grandes espacios para acelerar la inmunización de la población general que otras autonomías también han habilitado.
Entre los “multiples aciertos” que se atribuye la Consejería de Sanidad están apostar y fomentar el uso de mascarillas, el Hospital de Ifema, los 13 hoteles con atención sanitaria, la coordinación con la red privada, los planes de elasticidad de los hospitales, y apostar por las unidades de cuidados respiratorios intermedios, además de las UCI. El único error que admite es “haber creído al principio que el Gobierno iba a actuar con antelación y diligencia”.
Suscríbete aquí a nuestra nueva newsletter sobre Madrid
Un sistema centrado en el hospital frente a la prevención
Las carencias del sistema sanitario madrileño estaban a la vista mucho antes de que estallara la pandemia de coronavirus en marzo de 2020. En enero de ese año, Yolanda Fuentes, entonces directora de Salud Pública de la Comunidad de Madrid, sacó de su cajón un viejo informe en el que pedía más medios técnicos y humanos para su departamento. Lo había presentado por primera vez en 2016, cuando tomó posesión. La petición cayó entonces en saco roto y la desempolvó casi cuatro años después para modernizar un departamento falto de personal y con un sistema informático arcaico. Todavía no había pandemia ni se la esperaba. En unas semanas todo cambió. Madrid se convirtió en el epicentro de la mayor crisis sanitaria en un siglo y lo que no se había hecho en lustros no iba a cambiar entonces. La dinámica no hizo más que agudizarse.
En opinión de Manuel Franco, portavoz de la Sociedad Española de Salud Pública, Madrid sigue un sistema “hospitalocentrista que no entiende la protección de la salud”. Así lo ve cuando se le pregunta por el Hospital Isabel Zendal, levantado en pocos meses al norte de Madrid para atender a pacientes con covid-19. “Con un sistema tan enclenque no puedes invertir 200 millones en una infraestructura. Es un problema endémico e histórico de Madrid que también pasa en el resto de España, entender la medicina desde la enfermedad y no desde la salud”. Ayuso habló de “hospital de pandemias”, pero según los expertos ni es un hospital ni es para pandemias.
José León Paniagua, doctor arquitecto en el Instituto de Salud Carlos III con dilatada experiencia en el diseño y construcción de hospitales desde el antiguo Insalud, explicaba hace unos meses que “no hay hospitales de pandemias”. “Hay centros específicos para enfermedades infecciosas, adecuados para lo que son, pero esa tipología no existe porque los centros se dimensionan en función de la población, sus patologías, la mortalidad, la morbilidad y la incidencia y frecuencia de cada especialidad clínica, entre otras cuestiones. Pero una pandemia no se puede dimensionar porque la incertidumbre que la rodea es absoluta”, señala este experto.
La gestión de la pandemia, y la situación de la sanidad pública madrileña es uno de los ejes sobre los que gira la campaña para las elecciones del 4 de mayo. En el debate de los candidatos del pasado miércoles, fue el ámbito en el que la presidenta regional y candidata a la reelección, Isabel Díaz Ayuso, mostró mayor debilidad.
Tu suscripción se está usando en otro dispositivo
¿Quieres añadir otro usuario a tu suscripción?
Si continúas leyendo en este dispositivo, no se podrá leer en el otro.
FlechaTu suscripción se está usando en otro dispositivo y solo puedes acceder a EL PAÍS desde un dispositivo a la vez.
Si quieres compartir tu cuenta, cambia tu suscripción a la modalidad Premium, así podrás añadir otro usuario. Cada uno accederá con su propia cuenta de email, lo que os permitirá personalizar vuestra experiencia en EL PAÍS.
¿Tienes una suscripción de empresa? Accede aquí para contratar más cuentas.
En el caso de no saber quién está usando tu cuenta, te recomendamos cambiar tu contraseña aquí.
Si decides continuar compartiendo tu cuenta, este mensaje se mostrará en tu dispositivo y en el de la otra persona que está usando tu cuenta de forma indefinida, afectando a tu experiencia de lectura. Puedes consultar aquí los términos y condiciones de la suscripción digital.
































































