Doscientos enfermos probarán un fármaco que ha bloqueado el coronavirus en minirriñones humanos
El equipo de la bióloga Núria Montserrat ha ensayado el compuesto en sus organoides de laboratorio


Así funciona la ciencia. Hace casi 15 años, una mujer que intentaba quedarse embarazada en una clínica de fertilidad donó un embrión sobrante para la investigación. Era una estructura microscópica de apenas cuatro células, congelada dos días después de la fecundación del óvulo con un espermatozoide. Hoy, aquel puñado de células madre embrionarias —todopoderosas y capaces de multiplicarse y convertirse en cualquier órgano humano— han servido para que el equipo de la bióloga Núria Montserrat produzca “miles de minirriñones a la semana” en su laboratorio de Barcelona y envíe algunos de ellos al Instituto Karolinska en Estocolmo, donde han sido infectados con el nuevo coronavirus.
En esos miniórganos, los científicos han probado con éxito un fármaco experimental inhibidor de la infección. Y las autoridades sanitarias ya han autorizado este jueves un ensayo urgente con 200 enfermos graves de Covid-19 en hospitales de Alemania, Austria y Dinamarca. El fármaco se denomina APN01 y está por ver que funcione y no tenga efectos tóxicos indeseados.
“Empezamos a trabajar a comienzos de febrero, con mucha presión, cuando mucha gente todavía pensaba que el nuevo coronavirus era solo un problema de Wuhan”, recuerda Montserrat, del Instituto de Bioingeniería de Cataluña (IBEC). La investigadora, aficionada a la mitología clásica, suele explicar su trabajo recurriendo al fénix, esa ave fabulosa que renacía de sus cenizas. El objetivo de Montserrat a largo plazo es regenerar órganos humanos dañados, utilizando las todopoderosas células madre embrionarias e impresoras 3D. “Estamos haciendo tintas para imprimir pequeños trocitos de corazón humano”, le explicó recientemente a 1.500 adolescentes fascinados durante una charla organizada por este periódico.
Aquellos primeros días de febrero, la bióloga dio un volantazo a su trabajo, como posiblemente han hecho decenas de miles de científicos en los últimos dos meses. En un congreso sobre la medicina del futuro organizado en Barcelona, Montserrat conoció a Josef Penninger, el científico austriaco que en 2005 descubrió los trucos moleculares del virus del síndrome respiratorio agudo severo (SARS), otro coronavirus hermano del actual que por entonces amagó con desatar otra pandemia mundial. Penninger demostró que el virus del SARS utilizaba una proteína de la superficie de las células de los pulmones como puerta para entrar en ellas y provocar una neumonía letal. Es la misma puerta —denominada receptor ACE2— que utiliza el nuevo coronavirus.
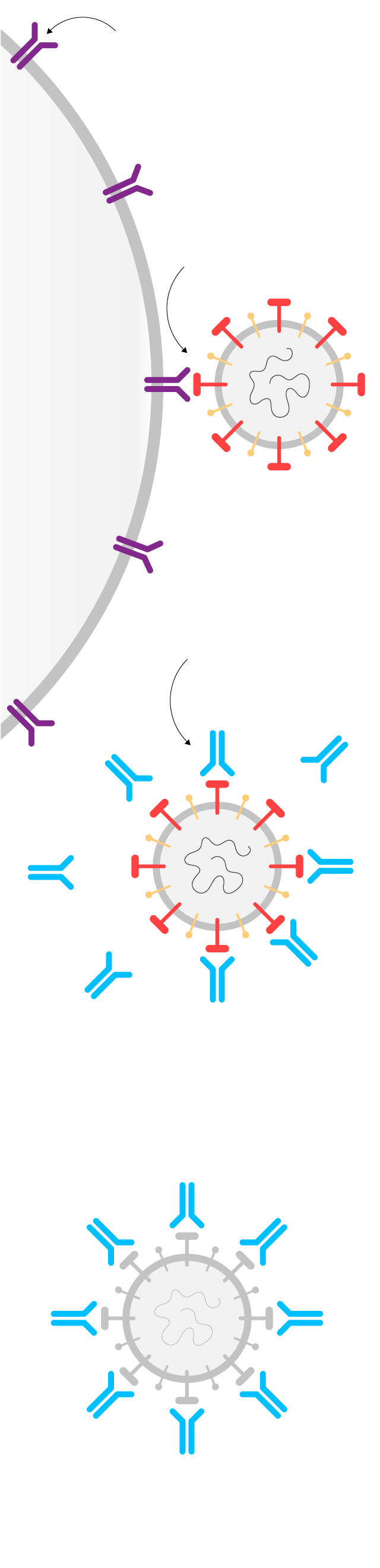
Los receptores ACE2 de la célula humana son la puerta de entrada del virus.
Célula
humana
Las proteínas S del virus se encajan en ellos para infectar la célula y reproducirse.
El nuevo fármaco APN01 consigue que las proteínas S del virus se unan a él en lugar de a los receptores ACE2.
Así los virus quedan neutralizados y se evita que penetren en las células humanas y las conviertan en fábricas de nuevos virus.
Fuente: Apeiron Biologics.
ARTUR GALOCHA / EL PAÍS
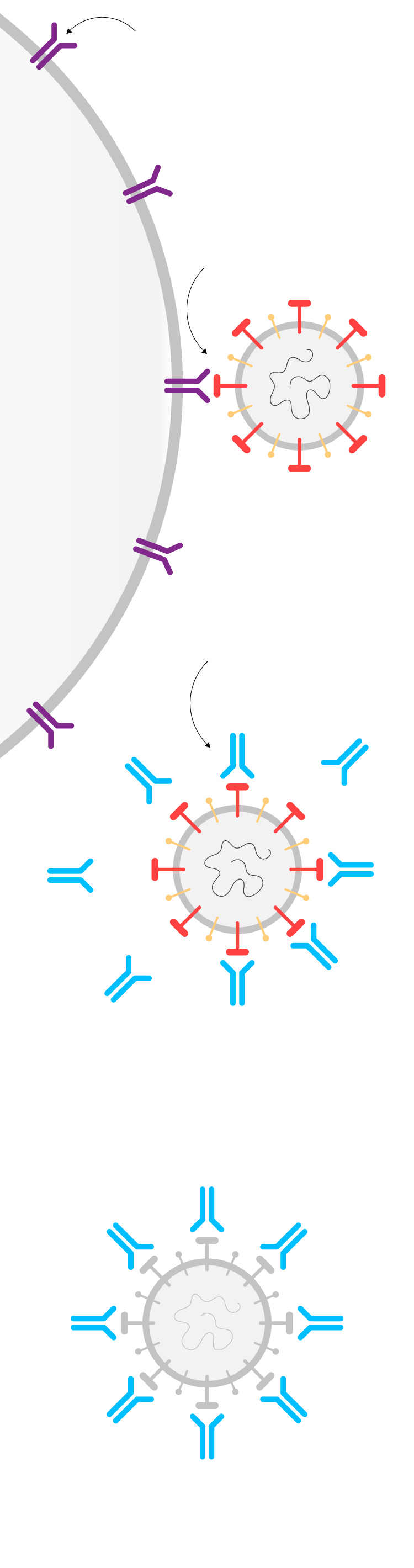
Los receptores ACE2 de la célula humana son la puerta de entrada del virus.
Célula
humana
Las proteínas S del virus se encajan en ellos para infectar la célula y reproducirse.
El nuevo fármaco APN01 consigue que las proteínas S del virus se unan a él en lugar de a los receptores ACE2.
Así los virus quedan neutralizados y se evita que penetren en las células humanas y las conviertan en fábricas de nuevos virus.
Fuente: Apeiron Biologics.
ARTUR GALOCHA / EL PAÍS
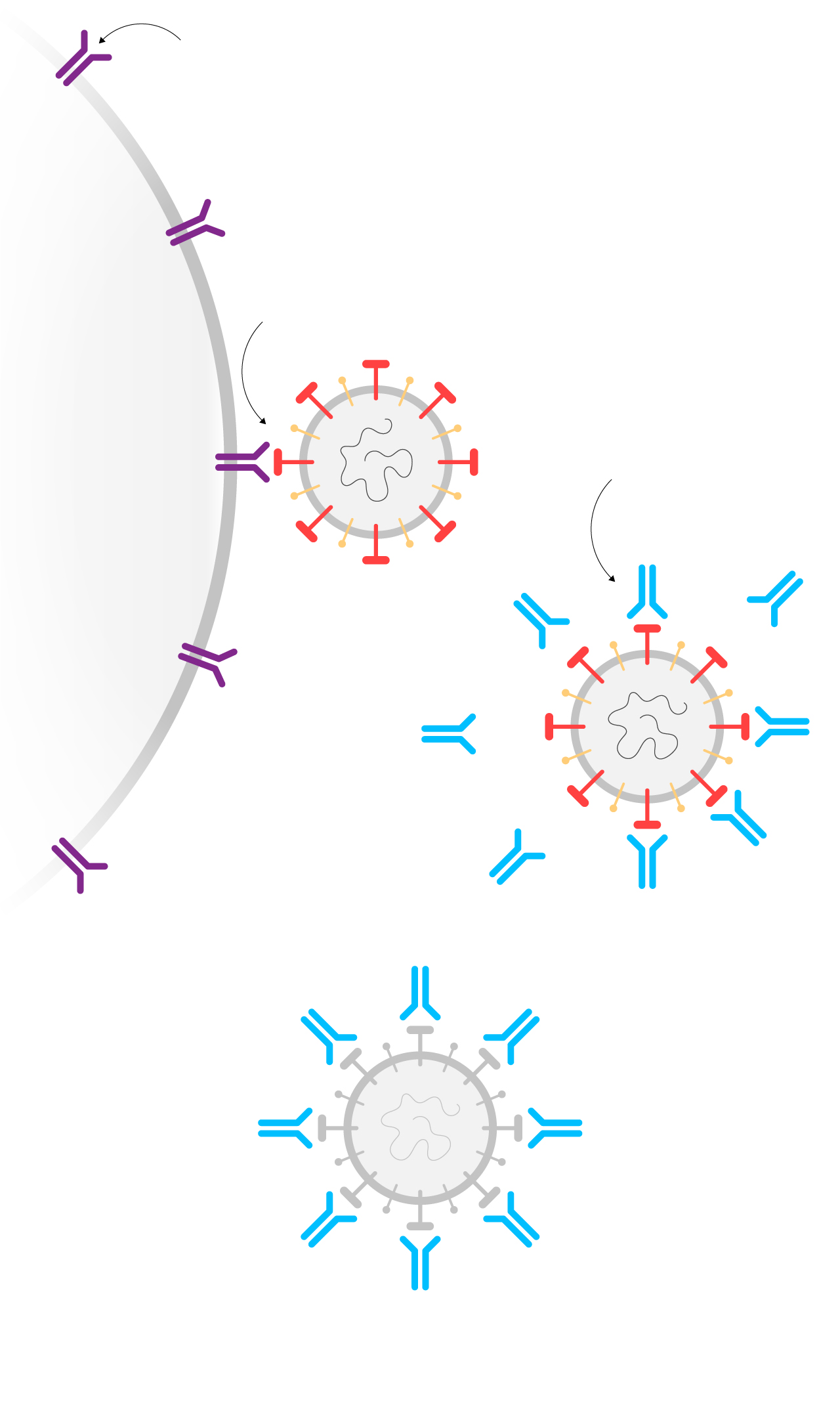
Los receptores ACE2 de la célula humana son la puerta de entrada del virus.
Célula
humana
Las proteínas S del virus se encajan en ellos para infectar la célula y reproducirse.
El nuevo fármaco APN01 consigue que las proteínas S del virus se unan a él en lugar de a los receptores ACE2.
Así los virus quedan neutralizados y se evita que penetren en las células humanas y las conviertan en fábricas de nuevos virus.
Fuente: Apeiron Biologics.
ARTUR GALOCHA / EL PAÍS
Montserrat y Penninger decidieron unir sus fuerzas a las de Ali Mirazimi, un melenudo investigador del Karolinska que también trabajaba día y noche para encontrar el talón de Aquiles del nuevo coronavirus. Los resultados de su colaboración, publicados ahora en la revista especializada Cell, muestran que, en los minirriñones infectados, el virus se une al fármaco experimental al confundirlo con la proteína ACE2. El engaño molecular evita que el nuevo coronavirus penetre en las células y las convierta en fábricas de nuevos virus. “Hay esperanza en esta pandemia horrible”, ha afirmado Penninger, de la Universidad de Columbia Británica (Canadá), en un comunicado.
“Podemos hacer miles de organoides a la semana. Tenemos que ir muy rápido. Hemos probado este compuesto, pero nos gustaría probar infinidad de fármacos ya aprobados para otras patologías y ver su efectividad contra el nuevo coronavirus”, explica Montserrat, nacida en Barcelona en 1978. “Con nuestros organoides podemos hacer un cribado previo al paciente y ahorrar tiempo”, subraya.
Los investigadores han comprobado el efecto de la terapia en los minirriñones y también en réplicas de laboratorio de vasos sanguíneos. Son dos tejidos humanos que, como los pulmones, ofrecen al virus la puerta ACE2. El salto directo a un ensayo clínico con 200 pacientes de Covid-19 ha sido posible porque el fármaco APN01 ya había demostrado su seguridad en experimentos anteriores con personas afectadas por otra patología: el síndrome de dificultad respiratoria aguda. La empresa biotecnológica de Viena que desarrolló el fármaco, Apeiron Biologics, va a liderar el nuevo ensayo clínico con financiación del Gobierno austriaco.
El fármaco APN01 se une a un arsenal de tratamientos experimentales que se prueban contra reloj, como el remdesivir, desarrollado por la farmacéutica estadounidense Gilead para tratar el ébola; la cloroquina y la hidroxicloroquina, empleadas contra enfermedades autoinmunes como el lupus y la artritis; y las transfusiones directas de plasma de pacientes recuperados.
Los minirriñones del laboratorio de Núria Montserrat son “bolitas” de unos tres milímetros de diámetro, con dos millones de células cada una. Su equipo también hace ya minicorazones y en unas semanas empezará a producir minipulmones, con el objetivo de probar más tratamientos experimentales contra la Covid-19. Tras años dando pequeños pasos hacia una medicina del futuro basada en la regeneración de órganos humanos, Montserrat tiene nuevas sensaciones: “Por primera vez en mi vida siento que trabajo en algo que va a tener una utilidad inmediata”.
Así infecta el coronavirus
Puedes seguir a MATERIA en Facebook, Twitter, Instagram o suscribirte aquí a nuestra Newsletter.
Tu suscripción se está usando en otro dispositivo
¿Quieres añadir otro usuario a tu suscripción?
Si continúas leyendo en este dispositivo, no se podrá leer en el otro.
FlechaTu suscripción se está usando en otro dispositivo y solo puedes acceder a EL PAÍS desde un dispositivo a la vez.
Si quieres compartir tu cuenta, cambia tu suscripción a la modalidad Premium, así podrás añadir otro usuario. Cada uno accederá con su propia cuenta de email, lo que os permitirá personalizar vuestra experiencia en EL PAÍS.
¿Tienes una suscripción de empresa? Accede aquí para contratar más cuentas.
En el caso de no saber quién está usando tu cuenta, te recomendamos cambiar tu contraseña aquí.
Si decides continuar compartiendo tu cuenta, este mensaje se mostrará en tu dispositivo y en el de la otra persona que está usando tu cuenta de forma indefinida, afectando a tu experiencia de lectura. Puedes consultar aquí los términos y condiciones de la suscripción digital.




























































