El propio cuerpo como autodefensa

Antoni Ribas aún recuerda la cara de asombro de sus compañeros cuando, al acabar la residencia, hace 17 años, les dijo que se iba a Estados Unidos a especializarse en inmunología tumoral. Por entonces, estimular las defensas del cuerpo para luchar contra el cáncer era considerado por la comunidad médica como un camino que no llevaba más que a una vía muerta.
Esa misma cara de sorpresa es la que, probablemente, hayan puesto algunos de aquellos colegas al ver los esperanzadores resultados de una nueva generación de fármacos que ayudan a que sea el propio cuerpo el que combata las células tumorales. Estos medicamentos, aún en desarrollo, tienen como objetivo impedir que las células cancerosas se escondan y escapen de las células del sistema inmune, los linfocitos. Con todas las reservas que hay que tomar en la lucha contra esta enfermedad tan compleja (o enfermedades, hay unas 200 distintas y cada paciente responde de forma diferente a cada una) ya hay quien habla de una nueva etapa frente al cáncer. “Los nuevos avances presentados constituyen en cierto modo una revolución en la estrategia para el tratamiento contra la enfermedad y, en algunos casos, marcará un antes y un después”, afirma César Rodríguez, secretario científico de la Sociedad Española de Oncología Médica (SEOM), quien asistió a la presentación de los resultados de algunas de estas terapias en el Congreso de la Sociedad Americana de Oncología Médica (ASCO) celebrado en Chicago hace unos meses.
Se trata de tratamientos experimentales en su gran mayoría
Antoni Ribas, que desde el Jonsson Comprehensive Cancer Center de la Universidad de California Los Ángeles (UCLA) se ha convertido en uno de los especialistas en inmunología tumoral más respetados del mundo, es el responsable de uno de los estudios que más atención ha despertado. El médico e investigador catalán ofreció los primeros resultados (fase I) obtenidos de la administración de lambrolizumab —un medicamento en desarrollo— en 135 pacientes con melanoma avanzado. En un 40% de los enfermos se consiguió reducir el tamaño del tumor en más de la mitad. Entre los que recibieron la dosis más alta, mostraron una mejoría el 52% de los pacientes. En general, se mostró eficaz en el 70% de los casos. Es “la mayor tasa de respuesta duradera al melanoma de cualquier fármaco probado hasta el momento para el melanoma, y sin efectos secundarios graves en la mayoría de los casos”, según los autores del ensayo.
Más allá de los resultados obtenidos, lo realmente interesante del fármaco es el cambio de concepto que supone su mecanismo de acción. El medicamento, desarrollado por Merck, no destruye las células cancerosas. Ni interfiere en mecanismos moleculares del tumor para que no prolifere. En lugar de ello, consigue desactivar el escudo que usan las células tumorales para camuflarse, despistar y esquivar al ataque de los linfocitos T, las células del sistema inmune encargadas de combatirlas.
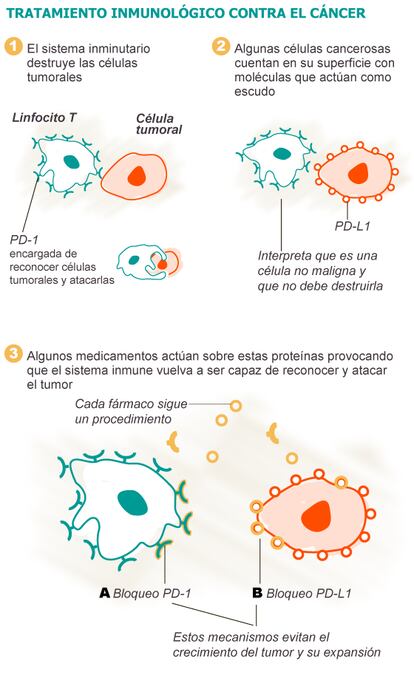
Los linfocitos reconocen a las células tumorales a través de una molécula, denominada muerte programada 1 (PD-1, con siglas inglesas), que tienen en su membrana. Cuando esta proteína entra en contacto con la superficie de las células neoplásicas, las reconoce y el sistema inmune las ataca. La PD-1 actuaría como detector de células malignas de los linfocitos. Sin embargo, entre los mecanismos de resistencia que han desarrollado los tumores contra las estrategias de defensa del cuerpo se encuentra una proteína que está en la superficie de algunas células tumorales y que bloquea los detectores de células cancerígenas, los PD-1. Esta molécula, denominada PD-L1, se une a las proteínas PD-1 y las inactiva. De esta forma, el linfocito identifica a la célula tumoral como no peligrosa y no la ataca, por lo que el tumor sigue proliferando sin que se desate una respuesta del sistema inmune.
La inmunoterapia se abre paso
Estimular el sistema inmune contra el cáncer es una estrategia que se lleva desarrollando desde hace tres décadas sin que, hasta el momento, se hubieran conseguido resultados esperanzadores.
A partir de los últimos años se está avanzando en el conocimiento de los mecanismos que permiten a los linfocitos, las células del sistema inmunitario, combatir a las células tumorales.
Estas investigaciones han abierto las puertas a la posibilidad de elaborar fármacos, la gran mayoría aún en desarrollo, que capacitan a los leucocitos para detectar y combatir a las células tumorales y que esquivan las estrategias de engaño que desarrollan los tumores.
Los buenos resultados obtenidos, especialmente en el tratamiento del melanoma avanzado, gracias al uso de estas terapias, llevan a los médicos a la creencia de que se puede abrir una nueva etapa en la lucha contra la enfermedad.
E Este nuevo abordaje se sumaría a las técnicas actuales, que también son cada vez más eficaces. Por un lado, los tratamientos basados en la quimioterapia o la radioterapia. Por otro, los tratamientos específicos dirigidos a frenar la proliferación de cada tipo concreto de tumor.
En la base de este mecanismo están los frenos que ha desarrollado el cuerpo humano para impedir los procesos autoinmunes. Estos fenómenos se desencadenan cuando se produce un desajuste en el sistema inmunitario por el cual las defensas combaten las células sanas que deberían proteger. La comunicación que se establece entre el PD-1 y el PD-L1 forma parte de las estrategias destinadas a que el sistema inmune reconozca a las células del propio cuerpo y no las considere peligrosas. Es decir, para que ataque agentes invasores o células malignas que se replican de forma descontrolada, pero no a sus propias células sanas. El problema surge cuando los tumores se disfrazan de células sanas generando PD-L1 o sobreexpresándolo, lo que les permite evadir su aniquilación.
El medicamento que ha desarrollado Ribas bloquea el receptor PD-1 de los linfocitos, de forma que las células tumorales ya no pueden disfrazarse de sanas. El estudio muestra cómo gracias a este fármaco, los linfocitos combaten no solo la neoplasia primaria sino también las metástasis.
Los laboratorios han advertido la importancia de esta estrategia terapéutica y están dedicando sus esfuerzos (y sus recursos) a explorar estas vías tan prometedoras que ya han dado sus primeros resultados. Es el caso del ipilimumab (Yervoy en su nombre comercial, de Bristol-Myers Squibb), que llegó al mercado español en diciembre del año pasado para tratar el melanoma metastásico en el que hubieran fallado terapias previas.
Este medicamento bloquea otra proteína de la membrana de los linfocitos T (la CTLA4) que también inhibe la activación de las defensas. Como el lambrolizumab, el fármaco se une al receptor de la célula del sistema inmune y permite que ataquen a las células neoplásicas.
El lambrolizumab fue eficaz en el 70% de los pacientes de un ensayo
Quizás el futuro de la inmunoterapia contra el cáncer consista en bloquear no uno, sino varios de los interruptores que apagan la actividad de los linfocitos. A esta dirección apunta otro de los trabajos que se presentaron en ASCO. Investigadores del Ludwig Center for Cancer Immunotherapy del Memorial Sloan-Kettering Cancer Center de Nueva York han combinado dos medicamentos que actúan sobre inhibidores del control inmunitario. Uno de ellos es el ipilimumab. El otro es un fármaco en desarrollo denominado nivolumab (otro inhibidor de PD-1). A pesar de que el ensayo se circunscribió a un grupo pequeño de pacientes (86) con melanoma metastásico, en determinadas dosis se produjo una reducción del tumor del 80% en la mitad de los enfermos a las 12 semanas.
Estos son algunos de los trabajos más sólidos. Pero hay bastantes más medicamentos que están explorando los caminos que eliminan las barreras que frenan la acción de los linfocitos contra el cáncer. Algunos son variaciones sobre el mismo tema, como la inhibición de los ligandos de la célula tumoral, la molécula PD-L1. En este caso, no se bloquea el receptor en los linfocitos que les impide actuar, sino el señuelo que emplea el cáncer para confundirlos.
El hospital Vall d’Hebron de Barcelona participa en un ensayo de un anticuerpo monoclonal (Medi4736) que bloquea el PD-L1 desarrollado por el laboratorio MedImmune. Javier Cortés, jefe de la Unidad de Cáncer de Mama y de la Unidad de Melanoma del centro, explica que están analizando sus efectos en pacientes con cáncer de mama. “Tenemos datos provisionales pero muy interesantes”, comenta.
La estrategia consiste en evitar que se escondan las células malignas
En todo caso, quedan cuestiones por resolver relacionadas con la inmunoterapia aplicada al cáncer. Por ejemplo, la diferente respuesta que se da entre los pacientes. Mientras en algunos es limitada, en otros es espectacular. Ribas cita el caso de una paciente con melanoma que participó en los primeros ensayos del fármaco ipilimumab, hace 12 años, y vio cómo su tumor ha llegado a desaparecer. En un 10% de los casos —como este—, la respuesta es duradera. El sistema inmune aprende a reconocer las células tumorales y a mantenerlas a raya, lo que supone una ventaja respecto al resto de tratamientos. “Quizás en los casos en los que hay una respuesta total se deba a que el sistema inmune de estos pacientes no está tan frenado como en el resto”, comenta Ribas.
Otro aspecto pendiente de resolver consiste en saber por qué los mejores resultados se han obtenido en pacientes con melanoma y, a distancia, cáncer de pulmón y riñón. “En los dos primeros, suelen ser tumores inducidos por agentes carcinógenos, como el sol o el tabaco, que provocan mutaciones del ADN. Es probable que debido a estas mutaciones generen proteínas que puedan reconocerse por el sistema inmune como extrañas y sean más fáciles de reconocer”, añade el médico e investigador de UCLA.
Más allá de estas cuestiones, los buenos resultados que está arrojando la inmunoterapia contra el cáncer dejan cada vez menos margen a los escépticos. “Los datos que están saliendo [de los ensayos] son espectaculares”, comenta Javier Cortés, “sobre todo en el caso del melanoma, cuyo tratamiento está sufriendo una revolución”. “Estamos empezando a conocer mucho mejor la respuesta inmune [contra los tumores], de forma que la podamos potenciar y optimizar”.
Algunos de los tratamientos sí han resultado eficaces a largo plazo
Javier Guillem incide en ello. Este especialista es el jefe de oncología médica del Instituto Valenciano de Oncología (IVO), una fundación especializada en el tratamiento de las neoplasias que funciona como centro de referencia en la Comunidad Valenciana. Guillem se define como un converso. “Yo era un escéptico de la inmunoterapia, pero ahora creo en ella”, comenta con media sonrisa.
Este oncólogo recuerda que desde hace décadas se han estado usando fármacos (interleuquinas, citoquinas como el interferón) que potencian el sistema inmune contra el cáncer. Sin embargo, no se sabía demasiado bien cómo actuaban. La diferencia con el momento actual es que “el cáncer se escapa de los mecanismos de defensa del cuerpo y ahora sabemos por qué”. “Ahora sí puedo afirmar que creo en la inmunoterapia”, sostiene, “no es una teoría, sino que comienza a dar buenos resultados e incluso en algunos casos mejores que con cualquier otra terapia”.
Además de la quimioterapia y los tratamientos personalizados basados en las características genéticas de cada individuo, todo apunta a que la oncología contará en breve con nuevas herramientas basadas en la inmunoterapia, fruto de los fármacos que ya se están desarrollando, así como del resto de líneas de investigación en proceso. “En los últimos 10 años se ha generado más información científica relacionada con el cáncer que en los 2.000 años anteriores”, destaca Guillem.
Tu suscripción se está usando en otro dispositivo
¿Quieres añadir otro usuario a tu suscripción?
Si continúas leyendo en este dispositivo, no se podrá leer en el otro.
FlechaTu suscripción se está usando en otro dispositivo y solo puedes acceder a EL PAÍS desde un dispositivo a la vez.
Si quieres compartir tu cuenta, cambia tu suscripción a la modalidad Premium, así podrás añadir otro usuario. Cada uno accederá con su propia cuenta de email, lo que os permitirá personalizar vuestra experiencia en EL PAÍS.
¿Tienes una suscripción de empresa? Accede aquí para contratar más cuentas.
En el caso de no saber quién está usando tu cuenta, te recomendamos cambiar tu contraseña aquí.
Si decides continuar compartiendo tu cuenta, este mensaje se mostrará en tu dispositivo y en el de la otra persona que está usando tu cuenta de forma indefinida, afectando a tu experiencia de lectura. Puedes consultar aquí los términos y condiciones de la suscripción digital.




























































