Cinco maneras en que los equipos sanitarios de Uganda trataron el VIH durante el confinamiento
Un grupo de científicos ugandeses descubre las nuevas estrategias y vías alternativas usadas por el personal médico en su intento por distribuir los medicamentos a enfermos de sida durante las restricciones de movilidad por la covid-19
Nota a los lectores: EL PAÍS ofrece en abierto la sección Planeta Futuro por su aportación informativa diaria y global sobre la Agenda 2030. Si quieres apoyar nuestro periodismo, suscríbete aquí.
Uganda se encuentra ahora en un confinamiento parcial en todo el país, desde que el pasado julio levantase el confinamiento tras 42 días. La segunda ola de infecciones por coronavirus ha sido especialmente cruel. No hay una sola familia en Uganda a la que no la haya tocado la pandemia de la covid-19. Las publicaciones en redes sociales están repletas de noticias sobre muertes. Centenares de vidas truncadas en la flor de la vida. No se trata ya de una enfermedad que solo afecta a personas mayores. La frecuencia de las comunicaciones sobre fallecimientos en la prensa nacional no tiene precedentes.
A comienzos de este año, el mundo presenció las piras funerarias en la India. En ese momento, los estragos del virus parecían algo lejanos. Pero con los vuelos diarios a Nueva Delhi, era de esperar la llegada a Uganda de la temida variante Delta, que pronto confirmó el Instituto de Investigación del Virus de Uganda. Los observadores también han culpado a las recientes elecciones presidenciales y parlamentarias del aumento de infecciones, que en un primer momento se habían controlado de manera admirable.
Uganda anunció su primer confinamiento total el 20 de marzo de 2020, en el que se prohibió el transporte público y privado, se restringió el movimiento individual y la gente necesitaba una autorización especial para desplazarse. El segundo confinamiento, de 42 días, se anunció a mediados de junio de 2021. A finales de julio se suavizó, y así se mantiene hasta la fecha. Parece que los cierres continuarán siendo una realidad en este país del África oriental, donde se ha vacunado a menos del 1% de la población.
En la actualidad hay 1,2 millones de ugandeses inscritos para el tratamiento antirretroviral (ARV) que se ven especialmente afectados por el confinamiento
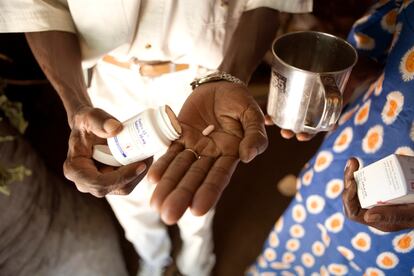
Igual que en marzo del año pasado, las personas que viven con VIH permanecen en sus casas y no pueden acudir a los centros sanitarios para obtener su medicación. Debido al estigma causado por el virus del sida, los pacientes suelen buscar atención sanitaria en instalaciones a varios kilómetros de distancia de donde viven. En la actualidad hay 1,2 millones de ugandeses inscritos para el tratamiento antirretroviral (ARV) que se ven especialmente afectados por el confinamiento.
Los estudios indican que la gente debe seguir de forma estricta el tratamiento antirretroviral para contener el virus. Las interrupciones en el acceso a la medicación del VIH pueden provocar el fracaso del tratamiento o la resistencia a los fármacos.
Las interrupciones en el acceso a la medicación del VIH pueden provocar el fracaso del tratamiento o la resistencia a los fármacos
Mis compañeros y yo realizamos un estudio poco después del primer confinamiento en Uganda, el año pasado, en ocho distritos diferentes del este y el oeste de Uganda. Descubrimos que los proveedores de atención médica para el VIH utilizaban vías alternativas para llegar a los pacientes confinados y entregar así a domicilio los medicamentos. Las innovaciones identificadas incluyen la descentralización de la distribución del tratamiento antirretroviral a las plataformas comunitarias y la reposición semestral. Estas innovaciones se podrán seguir aplicando tras la covid-19.
Cinco estrategias para distribuir tratamientos antirretrovirales
Nuestro estudio muestra que los distritos y los proveedores idearon cinco estrategias fundamentales para hacer frente a las restricciones de movilidad y distribuir antirretrovirales.
Entregas a domicilio
Los centros sanitarios, con el apoyo de los responsables sanitarios y las organizaciones que implementan los programas PEPFAR (el plan de emergencia estadounidense para la asistencia del sida que existe desde 2003), destinaron flotas de vehículos para distribuir la medicación a domicilio. Estas brigadas móviles solían estar formadas por pacientes expertos o con VIH que hacían las veces de personal informal en los centros a los que acudían. Su difícil labor consistía en localizar casas en lo más profundo de las comunidades rurales de Uganda.
Ampliación de los periodos de suministro del tratamiento antirretroviral
Antes del confinamiento, el Ministerio de Sanidad de Uganda recomendaba que los pacientes estables recibieran en cada entrega un suministro de tres meses de su medicación. Durante el encierro del año pasado, la distribución se prolongó de tres a seis meses para los centros con existencias suficientes. El Gobierno también ordenó a los centros que ampliaran las reposiciones a los visitantes y no solo a sus pacientes registrados.
Distribución comunitaria de medicamentos
Desde 2017, Uganda permitía la existencia de áreas de distribución de fármacos, donde las personas con VIH podían obtener los suyos. Estos se conocen como puntos de distribución de medicamentos en la comunidad y son lugares designados, como el salón comunitario o la farmacia más cercana al domicilio, donde los pacientes recogen su medicación antirretroviral. La organización de apoyo al sida, un grupo de asistencia al VIH en Uganda, informó de que hacía la mayoría de sus distribuciones en centros comunitarios.
Tecnologías geoespaciales
Localizar los domicilios de los pacientes en los entornos rurales puede resultar desalentador. La cobertura de domicilios físicos actuales es limitada y muchos asentamientos son informales. Estos obstáculos impidieron a las brigadas móviles la distribución de medicamentos en lugares lejanos. Los hospitales terciarios informaron de que recurrían a las tecnologías geoespaciales para precisar las ubicaciones geográficas que podían conectar con los equipos ambulantes. Los centros usaban la información disponible sobre sus pacientes, como números de teléfono o direcciones físicas, para localizar dónde vivían. Debido al miedo de que revelaran involuntariamente su estado serológico, algunos de ellos facilitaron números de teléfono falsos a los asistentes, lo que complicaba la distribución de fármacos. El uso de tecnologías geoespaciales ayudó a superar esta barrera.
Financiación covid-19
Los funcionarios de salud de los distritos informaron de que aprovecharon la financiación que recibieron del Gobierno de Uganda como respuesta a la covid-19 para la distribución de antirretrovirales durante sus campañas comunitarias. Se anunció que la flota de vehículos y el combustible utilizado en las campañas durante la pandemia en las zonas rurales también les ofrecía la posibilidad de distribuir los antirretrovirales entre los pacientes que vivían cerca de esas rutas.
Más allá de la covid-19
Uno de los aspectos positivos del confinamiento fue la demanda sin precedentes de distribución comunitaria. Antes de la pandemia, estos modelos de distribución de antirretrovirales registraban una aceptación relativamente baja, sobre todo por culpa del estigma relacionado con el VIH. Estas innovaciones en el reparto del tratamiento antirretroviral seguirán siendo importantes más allá de la pandemia de covid-19, que puede persistir en África subsahariana más tiempo que en otras partes del mundo debido a los retrasos en la introducción de las vacunas.
Este artículo se publicó originalmente en inglés en The Conversation.
Henry Zakumumpa es Investigador de Sistemas de Salud en la Universidad de Makerere (Kampala).
Puedes seguir a PLANETA FUTURO en Twitter, Facebook e Instagram, y suscribirte aquí a nuestra ‘newsletter’.
Tu suscripción se está usando en otro dispositivo
¿Quieres añadir otro usuario a tu suscripción?
Si continúas leyendo en este dispositivo, no se podrá leer en el otro.
FlechaTu suscripción se está usando en otro dispositivo y solo puedes acceder a EL PAÍS desde un dispositivo a la vez.
Si quieres compartir tu cuenta, cambia tu suscripción a la modalidad Premium, así podrás añadir otro usuario. Cada uno accederá con su propia cuenta de email, lo que os permitirá personalizar vuestra experiencia en EL PAÍS.
¿Tienes una suscripción de empresa? Accede aquí para contratar más cuentas.
En el caso de no saber quién está usando tu cuenta, te recomendamos cambiar tu contraseña aquí.
Si decides continuar compartiendo tu cuenta, este mensaje se mostrará en tu dispositivo y en el de la otra persona que está usando tu cuenta de forma indefinida, afectando a tu experiencia de lectura. Puedes consultar aquí los términos y condiciones de la suscripción digital.




























































