“Muchos niños se salvarían si llegaran antes al hospital”
El personal de MSF en Guinea Bissau se enfrenta a la falta de medios y acceso a los hospitales
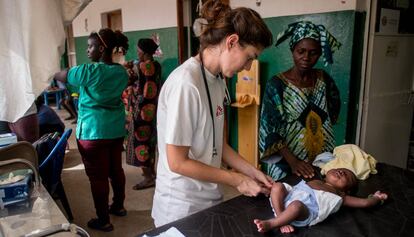
En los nueve meses que he estado en Guinea-Bissau he visto tres Gobiernos diferentes. El último se constituyó en junio y ya ha presentado un programa y unos presupuestos en el parlamento para que se aprueben. Sin embargo, las instituciones internacionales no liberan fondos y este sigue siendo un país muy dependiente de la ayuda externa.
La inestabilidad política tiene un impacto en la salud de las personas. No hace mucho tiempo, durante alrededor de un mes y medio, los trabajadores sanitarios estuvieron en huelga porque no recibían sus salarios. Los servicios mínimos durante ese periodo no fueron suficientes. En el hospital de Bissau solo había un médico y una enfermera para 160 camas de pediatría. Así que mandaban a la mayoría de los niños a casa y solo atendían a los que estaban más graves. Ante la falta de médicos, la población acudió de nuevo a los curanderos tradicionales, mientras que los pocos que podían permitírselo iban a los hospitales privados. Al hospital de Bissau llegaban menos niños, pero los que llegaban estaban más graves y eso hacía más difícil tratarles.
En Guinea-Bissau hay un problema general de falta de acceso a la salud por muchas razones. En primer lugar, porque es un sistema de pago y gran parte de población vive con menos de dos dólares al día, muy por debajo del umbral de la pobreza. También hay un problema de acceso físico a las estructuras de salud para las personas que viven en la zona rural. Por otra parte, la medicina tradicional está muy presente y muchas veces es la primera opción para las familias, seguramente porque tampoco tienen medios para ir al centro de salud.Finalmente, la capacidad técnica del personal es muy baja y los medicamentos y material no siempre están disponibles. En los dos proyectos que Médicos Sin Fronteras tiene en el país hemos constatado lo mismo: muchos de los niños que tratamos se salvarían si llegaran antes al hospital.
En la región de Bafata, en el noreste del país, trabajamos en el hospital regional y en varios centros de salud en la zona rural. Además, tenemos 200 agentes de salud comunitaria para detectar rápidamente a los niños enfermos, y 40 de ellos han sido formados para tratar diarrea, malaria e infecciones respiratorias agudas que necesiten antibióticos.

En esa región, el año pasado vimos un aumento muy importante de enfermos de malaria entre agosto y noviembre, cuando el número de casos llega a duplicarse o incluso triplicarse. Para prepararnos para el pico de este año hemos construido una estructura semipermanente con unas 30 camas, lo que nos permitirá aumentar considerablemente la capacidad del hospital. También vamos a hacer por primera vez en el país quimioprevención de la malaria estacional (SMC por sus siglas en inglés), una estrategia para combatir la enfermedad que consiste en administrar a los niños un tratamiento preventivo completo durante el periodo de más incidencia. El SMC empezará en agosto y llegará a 25.000 pequeños en las áreas de salud de Bafata.
La malaria es una de las principales dolencias en Guinea-Bissau, pero no la única. Pero como en muchas otras zonas de África, se suele tratar a todos los niños que tienen fiebre como si tuvieran malaria. Para evitar esta práctica vamos a hacer un estudio en Bafata que nos permitirá saber cuál es el perfil epidemiológico en la zona. Después crearemos un árbol de diagnóstico sencillo que permitirá al personal sanitario que ha recibido una mínima formación diagnosticar la enfermedad que sufre el niño y tratarla adecuadamente.
Por otro lado, desde hace ya cuatro meses, trabajamos en el hospital nacional de Bissau. Ahora estamos presentes en la unidad de cuidados intensivos pediátricos (UCIP) 24 horas al día, siete días a la semana. También nos preparamos para la unidad de urgencias y para responder al pico de malaria. Es un reto trabajar aquí porque, aunque este es el último hospital de referencia del país, nos encontramos con los mismos problemas que vemos en otros niveles más bajos del sistema sanitario: falta de trabajadores y material, personal sanitario con muy pocos conocimientos técnicos y mucha corrupción.
Pero lo más complicado de todo son los casos que atendemos. Hasta aquí llegan las situaciones más difíciles; aquellas para las que no tienen solución en otros sitios. Y hay ocasiones en las que ni siquiera en este hospital se puede hacer nada. La realidad es así de dura: en Guinea Bissau, de nuevo como muchos otros lugares de África, hay niños que mueren porque no hay ningún tratamiento para ellos mientras en otros lugares del mundo se salvarían sin problema. Unos pocos, los más afortunados, son sacados del país para recibir tratamiento en el exterior después de pasar por una junta médica y gracias a la ayuda y gestiones de otras organizaciones.

En la UCIP la mortalidad es altísima. En enero, el primer mes que pudimos recoger datos, hubo una mortalidad del 75%. Una locura. Hemos conseguido bajarla considerablemente, pero aun así en junio fue de más del 38%, lo que sigue siendo muchísimo. También es verdad que en la UCIP tenemos muchos neonatos y esto dispara la tasa de mortalidad ya que la unidad de neonatología del hospital no funciona bien. Intentamos colaborar más y mejor con los servicios de maternidad y neonatología para que los niños no nos lleguen demasiado tarde.
Ahora mismo la UCIP tiene 22 camas, pero no alcanzan. Y al ser un servicio tan especializado, para ampliar camas también necesitas aumentar personal. El ratio que tenemos ahora está muy por debajo de cualquier país europeo. Pero como no hay técnicos en el país, contratar médicos es muy difícil.
La mayoría de los pacientes que vemos son de Bissau, la capital, donde vive casi una tercera parte de la población del país. Del resto de regiones nos llegan muy pocos. Es un signo claro de que el sistema de referencia del país no funciona.
Sin embargo, vemos importantes avances. Cuando llegamos, había enfermos de malaria que morían y ahora en la UCIP ya no se muere nadie de malaria, básicamente gracias a la introducción del artesunato. La situación también mejorará cuando estemos en la unidad de urgencias y nos encarguemos de hacer el triaje.
Queda mucho trabajo por hacer, pero estamos en el buen camino.
Jana Brandt ha sido durante nueve meses coordinadora de proyecto de MSF en Guinea-Bissau.
Tu suscripción se está usando en otro dispositivo
¿Quieres añadir otro usuario a tu suscripción?
Si continúas leyendo en este dispositivo, no se podrá leer en el otro.
FlechaTu suscripción se está usando en otro dispositivo y solo puedes acceder a EL PAÍS desde un dispositivo a la vez.
Si quieres compartir tu cuenta, cambia tu suscripción a la modalidad Premium, así podrás añadir otro usuario. Cada uno accederá con su propia cuenta de email, lo que os permitirá personalizar vuestra experiencia en EL PAÍS.
¿Tienes una suscripción de empresa? Accede aquí para contratar más cuentas.
En el caso de no saber quién está usando tu cuenta, te recomendamos cambiar tu contraseña aquí.
Si decides continuar compartiendo tu cuenta, este mensaje se mostrará en tu dispositivo y en el de la otra persona que está usando tu cuenta de forma indefinida, afectando a tu experiencia de lectura. Puedes consultar aquí los términos y condiciones de la suscripción digital.




























































