Los robots se adueñan de la salud
Los avances tecnológicos despiertan el apetito del mercado por el floreciente negocio de la medicina digital, que mueve más de 175.000 millones de euros
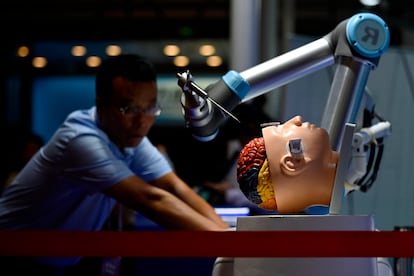
Si el filósofo Thomas Kuhn tenía razón y las ciencias avanzan no a partir de nuevas verdades, sino de nuevos paradigmas, la medicina probablemente asista hoy a la mayor transformación de su historia. De la inteligencia artificial a la genómica, un conjunto de revoluciones está modificando la práctica sanitaria en hospitales y centros de atención primaria. Los nuevos desarrollos ofrecen múltiples beneficios para el paciente, y son percibidos como aliados en la carrera por alcanzar hitos como la cobertura sanitaria universal, pero también entrañan algunos riesgos. El más evidente, el que resulta de relegar la posición de los facultativos, pues un mayor alcance médico solo es posible encomendándose al algoritmo. En el nuevo paradigma mandan los datos.
Sin soslayar los peligros que esto entraña, la incipiente industria emerge por todas partes: en el incremento de consultas médicas virtuales, en la constante evolución de los robots que realizan operaciones, en la proliferación de relojes digitales como el que mostraba que Mario Draghi, a punto de ser descabalgado del Gobierno de Italia, se mantenía sereno en el Parlamento a 72 pulsaciones por minuto. “Hay un nuevo escenario en todos los niveles asistenciales. En la atención a distancia, en los diagnósticos clínicos, en las intervenciones quirúrgicas. Hasta en rehabilitación”, resume Ramón Cunillera, gerente del Consorci Sanitari del Maresme.
Sin embargo, también existen tendencias claras. Lo más común es que las soluciones proporcionen algún tipo de cuidado o atención en remoto. Un ejemplo podría ser Livongo, que ha desarrollado un dispositivo conectado para monitorizar el nivel de glucosa de personas diabéticas y ya ayuda a tratar otras dolencias crónicas como la hipertensión arterial. En agosto de 2020 fue adquirida por la mayor compañía de telemedicina del mundo, la también estadounidense Teladoc. El precio de esta operación da la medida de la potencia del sector: 18.500 millones de dólares, unos 15.700 millones de euros al cambio de entonces.
Pero el del cuidado es solo el mayor capítulo. Tempus, una firma oncológica con sede en Chicago que se precia en su web de disponer del mayor banco de datos molecular y clínico del mundo, anunció en diciembre de 2020 que alcanzaba una valoración de 8.100 millones de dólares tras captar 450. Se trata de una de las compañías punteras en uno de los mayores valores emergentes de la industria, la medicina de precisión, concepto que alude a la personalización de tratamientos en función de las especificidades genéticas del paciente. Y el año pasado, Grail, inscrita en un tercer segmento, el de la detección temprana (trabaja en unos test sanguíneos con los que diagnosticar ciertos cánceres), fue vendida por una cantidad próxima, 7.100 millones de dólares. Todo ello mientras se multiplican las aplicaciones de todo tipo vinculadas al bienestar y los hábitos saludables.

En juego está una mejor atención al paciente, pero también reducir los costes asistenciales. Solo en Estados Unidos, que concentra dos tercios de la emergente salud digital, el ahorro podría ser inmenso. En 2018, este país destinó el 17,7% de su PIB a gasto sanitario, pero pudo haberse ahorrado con una mejor implementación de las tecnologías disponibles la séptima parte, unos 500.000 millones de dólares, según la consultora McKinsey. De ahí que el mercado, que Gartner estima en 175.600 millones de dólares en 2021, crezca de forma acelerada, a un promedio anual del 27,7%, y vaya a seguir así hasta, al menos, 2030.
CB Insights, otra firma de análisis, redondea el escenario. En 2021, la inversión en tecnologías digitales de la salud creció un 79%; las fusiones o adquisiciones aumentaron un 44%, de 398 a 579; y el número de unicornios, como se conoce en el argot de las start-ups a las que valen más de 1.000 millones de dólares, se situó en 94. A mitad de este año ya superaban el centenar.
Para Manuel Marina, fundador de Idoven, una firma emergente que ha creado un software que digitaliza el electrocardiograma del paciente y acaba de captar 18,5 millones de euros, lo fundamental es que los nuevos desarrollos contribuyan a la sostenibilidad. “La capacidad de ahorro de los sistemas es inmensa. En España, solo en cardiología, estamos hablando de un 7% de los casi 9.000 millones que se le destinan”. Esta posibilidad es casi una obligación: las dolencias cardiacas consumen el 10% del presupuesto del Sistema Nacional de Salud y la cifra que menciona Marina, de 2020, representa un desfase del 50% sobre lo previsto apenas seis años antes. Además, hay beneficios indirectos. “En cardioncología, por ejemplo. Pruebas del corazón que se hacen de forma presencial y se dilatan meses pueden hacerse ahora en minutos”.
El interés está en todas partes. También en las grandes tecnológicas. Alphabet, la matriz de Google, adquirió en 2019 la firma de seguimiento de actividad física Fitbit por 2.100 millones de dólares. Microsoft, en el mayor movimiento tras la compra de LinkedIn en 2016, se hizo por 19.700 millones de dólares con Nuance, una firma de software centrada en escáneres y lectura de voz. Ni siquiera parece indispensable una innovación muy disruptiva para despertar el apetito: en julio, Amazon firmó un acuerdo por 3.100 millones de dólares para comprar la firma de consultas médicas virtuales One Health. Y Meta y la china Tencent, que a través de su aplicación de llamadas y mensajería WeChat permite conectar con 38.000 proveedores de atención médica, no se quedan atrás.
Dispositivos conectados
Los dispositivos conectados son el componente más visible de la nueva industria. A finales de 2024 habrá en el mundo 440 millones de unidades que rastreen algún parámetro vital, un 37,5% más que en la actualidad, según Deloitte. Pero, mientras, un problema persiste: los registros médicos electrónicos no están plenamente extendidos. La OCDE obtuvo en 2021 información de 24 de los 38 Estados de la organización y constató que el 93% de las consultas de atención primaria dejan huella digital, pero también que en países como Japón, Suiza, Polonia o México aún no se alcanza el 50%.
Eso donde los resultados son más alentadores. En países de menor renta y que carecen de cobertura sanitaria universal, los porcentajes son mucho menores, lo que contribuye, paradójicamente, a otorgar un cariz redentor a la nueva hornada de tecnologías. Para Walter H. Curioso, experto en salud digital de la Organización Mundial de la Salud (OMS), lo fundamental es trabajar en “infraestructura, infoestructura y capacitación de sanitarios y pacientes”. Solo así habrá resultados, que, por otra parte, serán perfectamente visibles. “Nada como prestar atención a la extensión de relojes y similares dispositivos digitales para conocer cuánto avanza la atención médica”, afirma este gestor sanitario peruano. Su coste relativamente asequible, la interoperabilidad que se espera que desarrollen y el amplio abanico de dolencias que podrían rastrear son sus mayores reclamos. El último de Apple ya realiza electrocardiogramas, y el de Samsung añade a esta función la medición de la tensión arterial.
En esta situación, la pregunta que muchos expertos plantean es si serán necesarias enormes inversiones y decenas de años para alcanzar un escenario así. Hay quien cree que primará la necesidad de hacer sostenibles los sistemas nacionales de salud, que en 2050 deberán asistir a 2.000 millones de mayores de 60 años, y el nuevo modelo, como ocurre casi siempre, se irá expandiendo con relativa rapidez desde los países ricos a lugares con menos recursos. Y hay quien asegura que, ante el escaso desarrollo de los sistemas de recogida, agregación y análisis de datos médicos, el avance será más lento. Lo que nadie pone en duda es que el sector público verá reforzada su posición.
Las farmacéuticas
Esto será posible por dos fenómenos. Primero, porque el mayor conocimiento de la acción de los fármacos va a extender los esquemas de compra orientados a resultados. Es decir, las administraciones públicas no requerirán únicamente pastillas contra la arritmia, por poner un ejemplo, sino que van a demandar también dispositivos y software —en ocasiones con cargo a la farmacéutica— que rastreen la acción de los tratamientos y, en lo posible, prevengan reingresos hospitalarios, una de las acciones que más incrementa el gasto sanitario. Eso hará que el sistema sea económicamente más eficiente. En segundo lugar, porque los Estados tendrán otra baza en la ingente cantidad de datos anonimizados privados que van a custodiar, ya que un mayor acceso a ellos es precisamente la principal demanda de las farmacéuticas en materia de la salud digital.
Ambos fenómenos están en marcha desde hace tiempo, pero aún no a gran escala. En España, por ejemplo, el Ministerio de Sanidad ya financia medicamentos por resultados, y hay entidades, como el Instituto Catalán de Oncología, que lo iniciaron en fechas tan poco recientes como 2014. La propia industria concede que el modelo no es una ocurrencia que vaya a desaparecer, y únicamente demanda un reparto de los costes. Porque “el tira y afloja actual está retrasando la transición”, reconoce una integrante del área de precios de una gran farmacéutica. “Es un capítulo en el que falta mucha colaboración con el sector público. A veces es toda una odisea vincular un medicamento con, por ejemplo, una app de seguimiento”.
Esta empleada del sector farmacéutico eleva las críticas cuando se trata del acceso a datos. “En España, y no en todos los países ocurre lo mismo, no se quiere trabajar con la industria. El ejemplo más evidente es el BIFAP, un banco de datos de atención primaria muy potente. Hay casos excepcionales, como el Instituto de Investigación Sanitario Valenciano, pero no son la norma”, lamenta.
El choque se produce en un momento en el que las prioridades de la industria están cada vez menos segmentadas, lo que, como demostró la pandemia, no siempre coincide con el interés de los Estados. El cáncer es la prioridad absoluta. Cada año se diagnostican 18 millones de casos, pero en 2040 serán un 47% más, según el cálculo de la Sociedad Estadounidense contra el Cáncer; y las farmacéuticas ya han tomado nota: de los 15.267 activos farmacéuticos que existían en 2020, un 34% eran oncológicos, un 4% más que en 2013, según un estudio de la consultora PwC.
Enfermedades crónicas
El otro gran foco de la inversión son las enfermedades crónicas, que en países con fuertes coberturas sanitarias suponen hasta el 80% del gasto en salud y el 20% del PIB si se tiene en cuenta la pérdida de productividad laboral. Pero si el objetivo es cumplir con los objetivos de desarrollo sostenible, se precisa reorientar algunas prioridades. En especial, para alcanzar algunas de las prescripciones del objetivo tres, el específico sobre salud, como poner fin a las grandes epidemias en 2030. Solo las dos más mortales, el VIH y la malaria, acaban con 940.000 y 450.000 personas al año respectivamente, según Acnur, pero la inversión global en enfermedades infecciosas era, antes de la irrupción de la covid-19, de apenas 4.000 millones de dólares anuales, acorde con el think tank australiano Policy Cures Research, especializado en salud. Migajas: solo las 120 organizaciones públicas y del tercer sector integradas en la agencia del cáncer asociada a la OMS captan más del doble: 8.500 millones de dólares al año.
En este escenario, cada vez más voces piden vincular el auge de las nuevas tecnologías con un mayor compromiso de las farmacéuticas y de los Estados con el desarrollo. “La salud digital potencia las respuestas asistenciales de calidad, especialmente en enfermos crónicos y en personas en situación de dependencia funcional, pero si no va acompañada de un plan que la haga accesible a todas las poblaciones, hará aumentar la desigualdad sanitaria”, dice la exministra de Sanidad española Leire Pajín, directora de desarrollo global del think tank sanitario ISGlobal.
Entra más a fondo en el debate Joan Bigorra, director de innovación del mismo laboratorio de ideas, quien, como Pajín, prefiere hablar de cooperación antes que de regulación. “Conjuntamente, hay que crear un entorno de mercado atractivo. Pero desde el diagnóstico siguiente: hoy los institutos públicos de investigación médica negocian las condiciones económicas de sus desarrollos, pero no los eventuales retornos. Eso debe cambiar”, afirma. “Una posibilidad sería que parte de las ganancias de la industria por investigaciones parcialmente públicas se destinara al objetivo de dedicar el 0,7% del PIB a ayuda al desarrollo”. Este porcentaje fue incluido en el proyecto de ley de cooperación aprobado en mayo por el Gobierno español. Sin embargo, no menciona que esta pueda ser su procedencia.
Temores de burbuja
La discusión política sobre el auge de la salud digital, cada vez más extendida, parece una consecuencia necesaria en un mercado que adquiere mayor valor. Sin embargo, especialmente en los dos últimos semestres, algo está cambiando. Los últimos informes elaborados por CB Insights muestran que de enero a marzo y de abril a junio la inversión en tecnologías de la salud cayó un 65% y un 32% respectivamente. Y, en paralelo, lo que había sido una medida del enorme potencial del sector, la compra de Livongo por Teladoc, ha pasado a ser una prueba de sus excesos. En abril, la compañía de telemedicina anunció un cargo por deterioro de 6.600 millones de dólares consecuencia de la pérdida de valor de la firma adquirida. Al día siguiente, Teladoc cayó un 45% en Bolsa.
Para David Galán, director de Bolsa General, el ejemplo ilustra algunos problemas del sector. “A pesar de haber crecido mucho en ventas [facturó 2.030 millones de dólares en 2021, un 86% más que un año antes], Teladoc no ha comprado bien y ha maltratado al accionista con una constante dilución [emisión de nuevas acciones sin prima]”. Con todo, este experto cree que el retroceso actual es una consecuencia del “pánico” que ocasionó la irrupción de la pandemia. “Seguramente el sector recibió, por razones obvias, mucho dinero en 2020 y eso generó sobrevaloración”.
El fondo de capital riesgo vinculado a la salud Rock Health hace un diagnóstico parecido. Pese a constatar cero salidas a Bolsa en el sector durante los cuatro primeros meses de este año (durante todo 2021 tuvieron lugar ocho) y anticipar que la inversión en start-ups no superará el máximo de 29.100 millones de dólares del último ejercicio, en mayo estimó que las condiciones del mercado seguían siendo favorables. “La salud digital cuenta con modelos comerciales probados y un grupo estable de inversores experimentados, además de haber generado un marco de adopción y regulatorio con rapidez”, sostiene en un análisis publicado en su página web.
También Galán cree “aventurado” hablar de burbujas. “El propio uso tan habitual del término es ya una”, ironiza, y analiza la situación a partir de uno de los principales fondos que invierten en salud digital. “Su PER [relación entre capitalización y beneficio que genera la acción] es ahora de 37 veces. En la burbuja puntocom, el del Nasdaq Composite fue de 150 veces”, dice del índice de referencia de la Bolsa neoyorquina, donde las empresas de internet cayeron estrepitosamente en 2000.
Al margen de su volatilidad, la principal seguridad que según los analistas ofrece el mercado de la nueva salud es que se asienta sobre desarrollos que ya se están aplicando. Por 100 euros, una persona puede disponer de su genoma, lo que abre enormes posibilidades de personalizar tratamientos. Para hallar medicamentos contra enfermedades sin cura, como el dengue, la inteligencia artificial se considera clave. El auge de los nanomateriales ya limita los efectos secundarios de los tratamientos, al permitir que algunos fármacos se apliquen directamente en las células aquejadas de dolencias. La lista es larga. Hay una parte de la innovación que no es tangible, pero es una parte pequeña.
Y eso es únicamente lo que ya está disponible. La escala de lo que está por llegar —en cinco, en diez años, no más— rompe estas costuras. Dos conceptos, “interoperabilidad” y “regulación”, marcan los límites del debate. El primero, por una cuestión cuantitativa: a más información compartida, mayor especificidad de los tratamientos. El segundo, porque la industria ha aceptado que debe colocar límites. Para proteger la privacidad del paciente y para acotar el poder de los modelos algorítmicos. En el fondo, se trata de evitar una distopía orwelliana que aquí, además, podría ser trágica.

Un mercado pendiente de regulación
Los nuevos desarrollos en salud precisan de una mayor interoperabilidad y de un mejor desarrollo de la inteligencia artificial
Un puñado de directivas van a apuntalar en los próximos años la transformación digital en Europa. Y la salud es uno de los sectores que más se verá condicionado por este proceso regulatorio. Junto con combatir el monopolio de las tecnológicas en la Red (Ley de Mercados Digitales) y promover la retirada eficaz de contenidos ilegales y de desinformación (Ley de Servicios Digitales), Bruselas quiere aprovechar el enorme potencial de la industria de los datos. Se trata de un propósito que para Miguel Ferrer, director de estrategia y políticas públicas de Adigital, permitiría reforzar una integración que aún no ha sido culminada. “Hará realidad el sueño del mercado interior, que sin capítulo digital existe, pero solo a medias”.
Lo dice porque la situación de partida es cuando menos menesterosa. El volumen de datos mundial habrá crecido de 33 zettabytes en 2018 a 175 en 2025, pero las capacidades de los Veintisiete avanzan muy lentamente porque la mayor parte de sus datos no están debidamente digitalizados y la interoperabilidad entre regiones y países es escasa. Algo que empieza a contrastar con lo que ocurre en EE UU, que a este liderazgo suma un segundo hito, el de haber alumbrado (junto con China) casi todas las grandes tecnológicas. Apenas unas pocas de tamaño medio, como Spotify, sueca, y WhatsApp (propiedad de Facebook), uno de cuyos creadores es ucranio, están vinculadas a Europa. El continente ni crea gigantes ni explota la información que genera. ¿Qué le queda entonces? “Jugársela a la carta de la regulación. Crear estándares y, con su fuerza de bloque, obligar a otros a cumplirlos”, sostiene este experto.
A ese doble objetivo de crear una infraestructura propia y de operarla con criterios éticos se dirige la Estrategia Europea de Datos, que según la Comisión generará 270.000 millones de euros adicionales hasta 2028, la quinta parte del PIB español. La Ley de Gobernanza de Datos, incluida en esta estrategia, creará los mecanismos para que la información del sector público se pueda utilizar con garantías de que se cumplen los derechos de terceras partes. Y la Ley de Datos, integrada también en esta iniciativa y la única de las anteriores todavía sin adoptar, definirá quién puede acceder a datos y para qué fines.
La nueva regulación facilitará una mayor personalización de los tratamientos oncológicos, al cotejarse cada diagnóstico con un mayor número de registros históricos; o anticipará o dilatará el desarrollo de enfermedades crónicas. Y hará posible un ahorro, solo en salud, de 11.000 millones de euros en 10 años, según consta en la propuesta de reglamento presentada en mayo por la Comisión Europea para crear un Espacio Europeo de Datos Sanitarios (EHDS, por sus siglas en inglés). Este organismo supervisará la buena aplicación de la legislación en materia médica y se financiará, según la propuesta, con 810 millones de la Comisión y con una parte de los 12.000 millones de euros para salud digital de los planes nacionales de recuperación.
Pero no todo es un escenario edénico. El mejor ejemplo de ello es la inteligencia artificial (IA). Existen pocos ámbitos en los que entrañe tantos riesgos como en el sanitario y, sin embargo, el borrador de ley de inteligencia artificial, otra de las normas en marcha, no contempla regulaciones específicas sobre la materia. Prohíbe la “vigilancia indiscriminada” que resulta de la recopilación continua de datos del usuario y la biometría, pero no establece restricciones de partida a los desarrollos en salud.
Para Gemma Galdon, fundadora de Eticas, una start-up que audita algoritmos, de ahí se derivan “riesgos muy sensibles”. Varias investigaciones recientes han demostrado que en tareas médicas elementales como la lectura de imágenes, la capacidad de los sistemas inteligentes es aún muy limitada: han errado al percibir si un paciente tiene una fractura ósea o si hay en su organismo rastro de la covid-19. Situaciones que contrastan con la narrativa tecnooptimista dominante. Pero, además, la propia ética que incorporan los algoritmos sigue siendo muy deficitaria. “Hemos visto cómo dejaban sin trasplantes de riñón a población negra o excluían a trabajadores sanitarios de primera línea del reparto prioritario de vacunas”, expone la emprendedora.
Problemas técnicos y éticos remiten a un mismo cuello de botella, el denominado sesgo de los modelos, de cuya superación depende la extensión del mercado de la IA, que Statista estima en 430.000 millones de euros. Porque, por ahora, la situación es híbrida: persiste la incertidumbre acerca de si es fiable para diagnosticar de forma autónoma, pero no hay dudas respecto a que mejora la gestión. “Permite analizar las relaciones entre síntomas, diagnósticos y medicamentos en el historial clínico de un paciente; anticipar la duración de un ingreso y optimizar medios…”, enumera Óscar Corcho, catedrático de Inteligencia Artificial de la Universidad Politécnica de Madrid.
Lo fundamental, en cualquier caso, será que los historiales médicos estén plenamente digitalizados. Es lo que va a permitir que pacientes con enfermedades raras puedan compartir sus datos con institutos que estén trabajando en curas o que enfermos crónicos puedan moverse más allá de su país de residencia con garantías. Una situación opuesta a la actual. “Lo que vimos con el reporte de casos de covid-19 es, por desgracia, algo paradigmático. Hay demasiados datos, muy variados y sin integrar”, constata Corcho. Está previsto que el Consejo y el Parlamento Europeo acuerden la creación del EHDS antes de fin de año.
Tu suscripción se está usando en otro dispositivo
¿Quieres añadir otro usuario a tu suscripción?
Si continúas leyendo en este dispositivo, no se podrá leer en el otro.
FlechaTu suscripción se está usando en otro dispositivo y solo puedes acceder a EL PAÍS desde un dispositivo a la vez.
Si quieres compartir tu cuenta, cambia tu suscripción a la modalidad Premium, así podrás añadir otro usuario. Cada uno accederá con su propia cuenta de email, lo que os permitirá personalizar vuestra experiencia en EL PAÍS.
¿Tienes una suscripción de empresa? Accede aquí para contratar más cuentas.
En el caso de no saber quién está usando tu cuenta, te recomendamos cambiar tu contraseña aquí.
Si decides continuar compartiendo tu cuenta, este mensaje se mostrará en tu dispositivo y en el de la otra persona que está usando tu cuenta de forma indefinida, afectando a tu experiencia de lectura. Puedes consultar aquí los términos y condiciones de la suscripción digital.




























































