“Ni uno, ni dos, ni tres; tuve 12 abortos hasta que conseguí tener mi primer hijo”
La consulta de Inmunología Reproductiva del Hospital Clínico San Carlos de Madrid, la primera en España, trabaja desde 2018 para conseguir frenar los abortos de repetición que tienen alrededor de un 8% de las mujeres que intentan ser madres
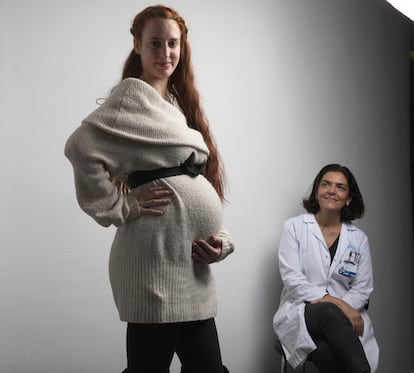

Lea Collignon tiene 28 años y una barriga de casi nueve meses. Podría ser cualquier mujer embarazada a punto de dar a luz a su segundo hijo, pero no lo es. Ella tuvo 12 abortos hasta que consiguió tener el primero, hace dos años y medio. Es una de los miles de mujeres que sufren en España abortos de repetición —la pérdida de dos o más gestaciones antes de que el feto sea viable, alrededor de la semana 22 o por debajo de los 500 gramos de peso—, aproximadamente un 8% de las que intentan ser madres, según la Sociedad Española de Ginecología y Obstetricia (SEGO). Collignon habla de su primer bebé como de “un milagro”, pero de la ciencia, eso sí. Aquella gestación acabó, y acabó bien, gracias al trabajo de la consulta de Inmunología Reproductiva del Hospital Clínico San Carlos, la primera creada en España en el sistema público, activa desde 2018.
En ese hospital madrileño Collignon ha pasado parte de los últimos ocho años: “Quise ser madre a los 20, y me quedaba [embarazada] fácil, pero los perdía”. En el ginecólogo le decían que era “joven” y que era “normal”. Cuando llevaba varios supo que “aquello normal no era, precisamente, por ser joven”. Mientras que el porcentaje de mujeres que abortan (de forma no voluntaria) “se calcula en alrededor de un 15%”, cifra Luis Rodríguez Tabernero, vocal de la sección de Esterilidad e Infertilidad de SEGO y experto en aborto de repetición, entre las que repiten tres o más veces es de aproximadamente el 0,3%.
Aunque, detalla el especialista al teléfono, “no existen estudios amplios, sino por centros”. Lo que sí es una certeza es “que el riesgo [de aborto espontáneo] aumenta con la edad y con el número de pérdidas previas”. La tasa entre los 20 y los 24 años “es de menos de un 10%; entre los 30 y 35, está en ese 15%; por encima de los 35 sube al 20%; y a partir de los 40 puede alcanzar el 30% o el 40%”. Pero los años no eran el problema de Collignon, en la veintena.
“La gente minimiza lo que está ocurriendo”
Con el quinto aborto, Collignon llegó a la Unidad de Fertilidad del Clínico y, tras unas cuantas pruebas básicas que descartaron las causas genéticas, la derivaron en 2015 a la Unidad de Inmunología: “Hicimos un intento, no funcionó y me deprimí, durante un tiempo ya no me sentía capaz de seguir intentándolo. Dije: ‘Ya’. Te sientes muy frustrada e impotente”.
Ansiedad, depresión, estrés, pérdida de autoestima. Son síntomas comunes y frecuentes en estas pacientes. “Es una situación muy crítica para ellas, también para sus parejas, si la tienen, e incluso para los profesionales”, apunta Rodríguez-Tabernero, que cuenta que “a veces prefieren no tener hijos a volver a sufrir una pérdida”.
Collignon ahonda en esas circunstancias: “Vivimos en una sociedad en la que no se habla mucho de ello y la gente minimiza lo que está ocurriendo. Tú le dices a un amigo que has tenido un aborto y te dice que no te preocupes, que eres joven y que ya tendrás a tu hijo, pero ese sentimiento de pérdida de intentarlo una y otra vez y no conseguirlo te merma mucho como persona”. Por eso, el acompañamiento psicológico es imprescindible.
Explica Rodríguez-Tabernero que “se recomienda el tender loving care, es decir, apoyo no solo psicológico sino emocional, además del ginecológico”. Intentar ver a las pacientes semanalmente, ver que va bien de forma casi ininterrumpida, escuchar el latido, disminuye su ansiedad y permite sobrellevar mejor esos embarazos, siempre de más riesgo que uno típico. “Esa recomendación intensiva se hace hasta que pasan dos semanas más de cuando tuvo el último aborto. Después, el seguimiento habitual”, afirma el ginecólogo de SEGO.
Collignon habla exactamente de eso: “Piensas que es tu problema, tu culpa, y encontrar profesionales que te digan que no lo es, que tienes tal cosa y te descubran el porqué, que estén implicados, que quieran ayudarte, te ayuda a sentirte mejor”. Es entonces cuando mira a Silvia Sánchez-Ramón, la jefa del Servicio de Inmunología del hospital, sentada a su lado. Es una de las cabezas del equipo de esa unidad que se creó justo cuando ella volvió a “tener fuerzas” para intentarlo de nuevo, hace cuatro años. Después de “vivir con miedo” una y otra vez, cada vez que se quedaba embarazada.

Junto a Sánchez-Ramón, el equipo de la consulta de Inmunología Reproductiva lo forman la inmunóloga Juliana Ochoa; Ignacio Cristóbal, ginecólogo, jefe de la Unidad de Reproducción Asistida y director del Instituto de la Salud de la Mujer de ese centro; además de tres adjuntas más de Ginecología y tres obstetras, que son las que llevan el seguimiento de las pacientes durante la gestación. Desde que se inició, han tratado a 270 mujeres embarazadas, “de las que han llegado a término a día de hoy 254″, cifra Sánchez-Ramón. Un 94% de éxito.
¿La clave? El trabajo en equipo de ambos servicios. “La medicina bien aplicada, a cada paciente, exige un equipo multidisciplinar. Ginecología nos envía las pacientes en las que ya se han descartado otras causas y en las que se sospecha que puede haber causa inmunológica de base”, afirma la jefa de Inmunología. Eso les permite un seguimiento muy personalizado, escuchar ambas perspectivas, y ver a las pacientes de manera más integrada: “Se avanza muchísimo más y al final el beneficio es para las pacientes y una satisfacción enorme para nosotras”. Collignon tiene una sonrisa enorme que se adivina bajo la mascarilla. La gestación de su primer hijo fue muy difícil, estuvo ocho meses en una cama.
Estaba embarazada de gemelos, perdió uno y el otro salió adelante: “Estuve todo el primer trimestre manchando, a partir de la semana 18 con contracciones y nació en la 33. Sano, no necesitó incubadora, no te crees que por fin está ahí, y fue gracias a ellos”. Al equipo que la trató, revisó, cambió y reforzó la medicación que finalmente funcionó para su problema inmunológico. Para Sánchez-Ramón avanzar en estos procesos es “una obligación moral que permita entender qué ocurre y prevenir, sobre todo, siempre prevenir”.
“Ha cambiado enormemente la forma de estudiar los abortos de repetición”
No hace tanto que la inmunología entró a formar parte del estudio de este problema gestacional desde la perspectiva de la historia de la medicina. Alrededor de dos décadas. Desde entonces, las causas inmunológicas son cada vez más y mejor analizadas. “Enfermedades autoinmunes o alteraciones del reconocimiento inmunológico materno-fetal [es decir, que el sistema inmune de la madre no reconoce al bebé como un huésped, sino como un atacante], por ejemplo”, explica Silvia Sánchez-Ramón, la jefa de Inmunología del Hospital Clínico San Carlos y una de las responsables de su consulta de Inmunología Reproductiva.
Y, sobre todo, añade Luis Rodríguez-Tabernero, miembro de la Sociedad Española de Ginecología y Obstetricia, “ha cambiado enormemente la forma de estudiarlos”. Antes, cuando se producía el segundo aborto espontáneo, se hacía el legrado, se estudiaban los restos y al cabo de un mes la mujer acudía a consulta y se le pedían “muchísimas pruebas: infecciosas, de imagen, a veces un cultivo vaginal, estudios trombofílicos…”.
Descartaban las alteraciones uterinas y el síndrome antifosfolípido —la trombofilia adquirida más frecuente, que ocurre cuando el sistema inmune falla y crea por error anticuerpos que hacen que la sangre sea más propensa a coagularse; así, pueden aparecer coágulos en la placenta y el feto no recibe la sangre suficiente para su desarrollo—.
Aun así, recuerda el vocal de SEGO, “en más del 50% no se encontraba absolutamente ninguna causa, porque el 80% o más de los abortos son por alteración cromosómica del feto, que digamos que es un mecanismo natural de defensa”, para que no evolucionen aquellos para los que la vida no será viable.
Con los años, esos millones de pruebas se redujeron. Cuando la mujer llega tras el segundo aborto, “al recoger los restos, se toma también una muestra de sangre de la paciente y se hace un cariotipo”, el análisis de los cromosomas. “Esto nos dice si el embrión es cromosómicamente normal o no. Si no lo era, la causa del aborto era esa, y cuando es sano es cuando hay que poner toda la batería de estudio en marcha”, cuenta Rodríguez-Tabernero, que cifra en un 5% de los abortos de repetición los que tendrán que pasar a ser analizados por esa “batería de estudio”. Ahí, añade, “es donde la inmunología juega un papel importante”. Y es ahí donde entra el trabajo de especialistas como las de la consulta de Inmunología Reproductiva del Clínico.
Tu suscripción se está usando en otro dispositivo
¿Quieres añadir otro usuario a tu suscripción?
Si continúas leyendo en este dispositivo, no se podrá leer en el otro.
FlechaTu suscripción se está usando en otro dispositivo y solo puedes acceder a EL PAÍS desde un dispositivo a la vez.
Si quieres compartir tu cuenta, cambia tu suscripción a la modalidad Premium, así podrás añadir otro usuario. Cada uno accederá con su propia cuenta de email, lo que os permitirá personalizar vuestra experiencia en EL PAÍS.
¿Tienes una suscripción de empresa? Accede aquí para contratar más cuentas.
En el caso de no saber quién está usando tu cuenta, te recomendamos cambiar tu contraseña aquí.
Si decides continuar compartiendo tu cuenta, este mensaje se mostrará en tu dispositivo y en el de la otra persona que está usando tu cuenta de forma indefinida, afectando a tu experiencia de lectura. Puedes consultar aquí los términos y condiciones de la suscripción digital.




























































