La vida llega, incluso en pandemia
El servicio de neonatología del Hospital 12 de Octubre estrenó 11 UCI individuales en la primera ola para salvar bebés prematuros
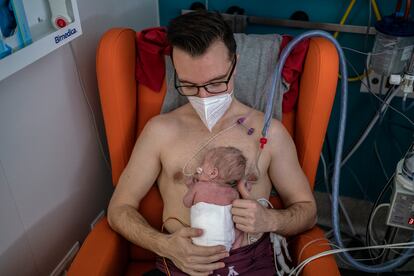

Zoe ocupa más o menos el espacio de un par de manos grandes. Está encima de la barriga de su padre, envuelta en un canguro granate. Una vía diminuta le cruza el rostro. Ella y Mía, su gemela, llegaron el lunes tras la gran nevada, pero deberían haberlo hecho con la primavera, el 23 de marzo. Pesaban poco más de dos kilos entre las dos cuando nacieron ese 11 de enero en el hospital 12 de Octubre de Madrid. Llevan allí desde entonces. Zoe, en la unidad de Cuidados Intensivos Neonatales (CIN); Mía, a unos cuantos pasillos, en la de Intermedios. En ese área de este centro madrileño la crisis sanitaria llegó como lo hizo en el resto, pero con una diferencia: ahí no podía paralizarse nada. “Los niños nacen en medio de una guerra, de un terremoto y de una pandemia. Llegan y llegan”, dice Carmen Pallás, la jefa de Servicio de Neonatos, un equipo que tuvo que adaptarse para que el virus no provocara en sus pacientes lo que en el resto del hospital, en todos los hospitales: el aislamiento, la soledad.
Desde el 25 de febrero de 2020, el día que se conoció oficialmente el primer paciente de covid en Madrid, la CIN ha tenido 850 bebés ingresados en un espacio que estuvo en obras justo hasta aquel mes. Alrededor de 500 metros cuadrados más con una inversión de casi cuatro millones de euros. Se convirtió en la única en España con boxes independientes para los recién nacidos y para la familia. Ya era el único hospital de gran complejidad en Madrid con la acreditación iHan —Iniciativa para la Humanización de la Asistencia al Nacimiento y la Lactancia, otorgada por UNICEF y la OMS por promover el parto natural, la salud del recién nacido y la lactancia materna— y también el único de estas características en España que ha recibido este reconocimiento internacional dos veces.
“No solo era renovar sino cambiar el concepto y el shock fue tremendo: te encuentras con un final de obra, con un equipo que se tiene que adaptar al nuevo espacio y a la nueva monitorización y una pandemia”, recuerda Pallás. 11 neonatólogas y tres neonatólogos y 170 enfermeras y técnicas en cuidados auxiliares de Enfermería —el 90% de esa plantilla son mujeres— que se pusieron a hacer tetris para conseguir cumplir con el objetivo de aquella reforma: aumentar el tiempo que pasan juntos las familias y los bebés, la participación en los cuidados y el aprendizaje necesario para marcharse a casa en cuanto sea posible.
En el servicio de Neonatología del 12 de Octubre trabajan 11 neonatólogas, 3 neonatólogos y 170 enfermeras y técnicas en cuidados auxiliares de Enfermería
“Con todas las medidas de seguridad, siempre mantuvimos que la madre o el padre estuviesen con el bebé”, cuenta la jefa del servicio en uno de los despachos de la unidad. ¿Tuvieron problemas? “Ninguno”, afirma la neonatóloga: “¿Padres que han sido contactos de un positivo? Sí. ¿Padres que en algún momento han dado positivo? Sí. Pero todo se mantuvo bajo control porque avisaban enseguida”. Se hacía el aislamiento y el contacto con el bebé se mantenía por videollamada, “y para que el niño no estuviese en ningún momento solo, a la familia se le comunicaba que podían buscar a quien ellos consideraran mejor para que viniese a estar con él”, cuenta Pallás.
Esa zona del 12 de Octubre jamás se blindó al exterior como sí ocurrió con el resto de servicios en todos los centros madrileños. “Poco parecida, además, a lo que normalmente imaginamos cuando pensamos en un hospital”, añade. Colores en el mobiliario, sofás y sillones en los que pasar cientos de horas no supone una tortura, plantas que crecen sobre los poyetes de las ventanas, habitaciones para los profesionales, para los padres, en las que pueden comer y descansar. “Cuando un niño nace con 20, 22, 25 semanas, las familias pueden llegar a pasar meses aquí, la humanización no solo de los cuidados de los bebés sino de las madres y padres es esencial. Todavía más en pandemia”, explica Pallás. “Quienes están aquí ya están sufriendo el hecho de que sus bebés necesiten cuidados intensivos. La situación que genera, acrecentada por el virus, es horrible”.
Para mitigarla sirven las 11 nuevas UCI individuales; además de otras 8 repartidas en dos salas; 22 puestos de cuidados intermedios, 3 de ellos en habitación familiar; y un área de observación de 7 plazas. También el seguimiento hasta los 7 años que el centro hace de cada bebé que atiende en ese servicio. La estancia media, cuenta Pallás, es de 12 días: “Hay un grupo excepcional que se va antes de los dos meses y los hay que llegan a los cuatro o a los seis”.
Zoe y Miranda
Zoe será una de las que pase algo más de ocho semanas en el 12 de Octubre. Sus padres, Adrián Álvarez y Lara Alejandre Berutti pasan allí la mitad del día, en esa habitación que preside la pequeña cama, rodeada de pantallas y aparatos que registran cada constante de esa bebé que ya pesa un kilo y 700 gramos. Ambos pensaban que lo iban a llevar “regular”. “Pero aquí no es que te sientes y mires. Llevamos aquí mes y medio y desde el primer día nos dijeron: ‘Os ponéis y lo hacéis con nosotros”, cuenta él sobre el aseo. “La confianza que te dan, lo que te ayudan, lo que te apoyan…”, continúa la madre, sentada junto al sillón en el que la niña dormita encima de su padre. Piel con piel.
Esa técnica es “la única manera, hoy por hoy, de proteger el cerebro de los prematuros, que está inmaduro”, explica Pallás, y añade que, por mucho que se intente replicar el ambiente intrauterino, nunca se logra de forma suficiente. Aunque se han hecho muchas pruebas con medicamentos, solo el piel con piel “actúa de factor neuroprotector, además de otorgar la parte emocional y el vínculo, que afecta al proceso de crianza. Los prematuros ganan más peso, y hacen menos pausas de apnea”.
Berutti aprieta los labios cuando relata que Zoe podría no haber llegado a nacer, pero lo hizo con 770 gramos, junto a Mía, que le dobló el peso. Entonces, supieron que la pequeña tenía un retraso en el crecimiento. “Luego, una infección en la sangre; luego meningitis. Y ahora tiene un dispositivo en la cabeza para hacerle punciones porque no drena bien el líquido cefalorraquídeo”, relata Álvarez. Y Berutti añade: “Toca esperar. Puede que acabe con una valvulita para toda la vida, pero no se sabe aún, todo es incertidumbre”. Después, hace una mueca, recoge el sacaleches y se prepara para ir a ver a su otra hija: “Quizás esta semana, si todo va como hasta ahora, Mía pueda irse a casa”.
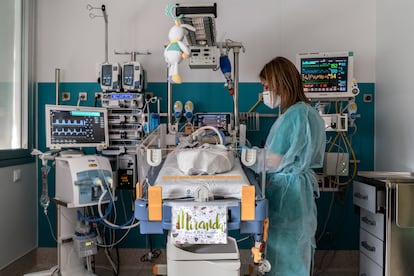
Otro de los boxes de la unidad de neonatos lo ocupa Miranda. Su gemela, Valeria, ya hace días que se marchó a casa, pero a ella aún le quedan unas cuantas semanas allí. Igual que a Zoe. Su madre, Sara Abad, la mira mientras la enfermera Patricia Melchor trajina sobre la camita como una orfebre para aspirarle las secreciones nasales. “Nacieron el 24 de diciembre, de regalo de Nochebuena, sin avisar y sin que les tocara”, cuenta Abad. Tenían que haberse mantenido dentro de su cuerpo hasta el 25 de febrero y entonces podrían haber venido al mundo en Soria, donde las esperaba su familia. Pero se adelantaron dos meses, y el hospital castellanoleonés que las recibió no cuenta con UCI neonatal. Nada más nacer, fueron derivadas junto a su madre al 12 de Octubre, en Madrid.
“Vinimos a todas las revisiones a Madrid; hasta la última, el 22 de diciembre. Ese día, todo parecía normal, así que nos volvimos a casa”, cuenta Sara, que, además de las gemelas, es madre de un niño de dos años. Toda la familia está desplazada en la capital desde Navidad, junto al padre, Goyo Encabo. A las pocas semanas de embarazo, a Miranda no le encontraron latido. “En la semana 13 ya no le veían bien las cuatro cámaras del corazón, y supimos que tenía una malformación cardiaca”, recuerda Abad, que solo reúne fuerzas al “ver que la niña va mejor”. En casa, dice, está la otra gemela y su hijo: “Aunque tenga la cabeza aquí, el rato que paso en casa consigo respirar un poco”.
Dice Pallás, la jefa de servicio, que esta familia “hace magia”. Saben que a la bebé le quedan dos intervenciones complicadas —una de ellas una hendidura, la comunicación de la tráquea con el esófago que requerirá cirugía de vía aérea compleja— y que aún tiene que coger peso para que la puedan operar. Los padres han llegado a pasar hasta 17 horas en el hospital y hacen malabares para poder pasar tiempo también con su otro hijo, “que ni está en su casa ni en su guardería ni en su rutina. Es difícil, difícil de verdad”, respira hondo Abad.

La enfermera intenta hacer sonreír a la madre recordándole las sonrisas de Miranda. Y asegura que no querría trabajar en ningún otro sitio que no fuese ese lugar: “Es tremendamente gratificante y bonito. Son seres muy vulnerables y todos los cuidados y el cariño que les puedas aportar es algo que te llevas: un pellizquito de eso se va todos los días contigo a casa, más en esta época tan complicada”.
Ingresos que pueden llegar a los seis meses
En ese espacio reformado repleto de pantallas, puertas automáticas con sensores, aparatos complejos y pitidos constantes, la apariencia del personal sanitario y de los padres es la de una suerte de familia gigante escondida tras los EPI: guantes, mascarillas y batas de colores. “Lo hablábamos hace un rato. Ella [la madre] sabe que sola no puede; nosotras solas no podemos ni el bebé. Todas nos necesitamos. Van a pasar mucho tiempo aquí y,desde el momento que ingresan, esta es su casa”, dice Melchor.
A esa “casa” llegan tres grupos de pacientes. Los bebés que pesan menos de kilo y medio o nacen con menos de 32 semanas de gestación, “cuando no se regula adecuadamente la respiración y hay que ayudar y monitorizar”, explica Pallás. Aquellos bebés con malformaciones graves que necesitarán una cirugía posterior al periodo neonatal, como Miranda; “son niños que no tienen continuidad en el intestino o el esófago o que nacen sin ano, son relativamente frecuentes y necesitan cirugías importantes que requieren UCI”, detalla la jefa de servicio. Y, por último, los que sufren algún problema en el parto. A veces, también, hay despedidas. 12 desde que comenzó la pandemia.
En Neonatología ingresan tres grandes grupos de pacientes: los bebés que pesan menos de kilo y medio o tienen menos de 32 semanas de gestación, los que presentan malformaciones graves o cuando hay algún problema en el parto
“Todas son terribles”, recuerda Pallás, y para ello cuentan con el equipo de Psiquiatría y Psicología: “¿Lo más duro? Tener a las familias separadas cuando había una madre positiva; el bebé en la UCI y la madre sin poder entrar aquí. Y los fallecimientos, sobre todo en la primera ola”. La voz de la neonatóloga es otra cuando recuerda aquellos meses de la pasada primavera, entre la confusión, la incertidumbre y el miedo, con protocolos que cambiaban a veces hasta tres veces por día, sin equipos de protección ni para los propios médicos.
“Nunca, jamás, dejamos que un bebé muriera solo, pero ha habido momentos en los que no pudimos hacer lo que queríamos porque no nos lo permitían los recursos”, dice, antes de un silencio breve. Y cuenta que los contagios y el virus lo complican todo. “Llegamos a estar malos a la vez 14 médicos. Pero nada se compara con las muertes. Ahora es raro porque ves a los abuelos con ese mono puesto, entrando a conocer y a decir adiós a la vez a su nieto, a su nieta, a los hijos de sus hijos. Si la muerte es dura, la de un hijo, un nieto, en un momento como este, se convierte en una distorsión absoluta”.
Ellos existen para que eso no exista. Nunca. Ni con pandemia ni sin ella. Pallás exhala fuerte y resume: “La pasada primavera todo se vació, parecía que no hubiese ni infartos. Pero niños, sí. En medio de este tiempo difícil, las mujeres siguen pariendo. La vida sigue llegando”.
Conseguir leche materna en mitad de una pandemia
Varios frigoríficos ocupan la última habitación de una amplia estancia en la que trabajan varias profesionales sanitarias con carritos, matraces y neveras portátiles. Dentro, decenas de botes etiquetados llenan los estantes. Es el almacén del Banco Regional de Leche Materna, ubicado dentro de la unidad de Neonatología del hospital 12 de octubre, en el que se procesa toda la que se dona y se reparte en la región, tanto la de sus madres como la de las que lo hacen en el resto de centros satélites: La Paz, Severo Ochoa, Puerta de Hierro y Príncipe de Asturias.Allí, en medio de un tintineo constante de esos recipientes donde se procesa la leche, la jefa del servicio de neonatos Carmen Pallás explica que cuando llegó la pandemia, allí también hubo que redoblar esfuerzos: “En un principio no sabíamos quién podía donar y quién no, no queríamos dejar sin leche a los bebés, establecimos recomendaciones, pero fue complicado”.
Hasta que lograron reorganizarse, durante las primeras semanas, hubo una bajada de donaciones. “Aquellos días se les explicó a las mamás que teníamos que eran más importantes que nunca, porque con la pandemia no sabíamos si íbamos a tener reposición”, explica la médica. En un contexto normal, a las mujeres que van dejando de donar, por consecución natural, las suplen nuevas mujeres que acaban de dar a luz.
El esfuerzo y la solidaridad en los primeros meses de la crisis se multiplicaron y 2020 acabó con 2.400 litros recogidos de alrededor de 300 donantes. Esa leche, dice Pallás, “va dirigida a casi todos los niños que ingresan en la UCI cuando por circunstancias la de sus madres no puede ser”. Protege de la enterocolitis necrotizante [una inflamación del tejido del intestino grueso], que sobre todo afecta a prematuros”.
Ahora, el hospital cuenta con un sistema patentado que cambia la forma de procesar la leche. Diana Escuder, tecnóloga de los alimentos, es la principal artífice de ese aparato metálico que pasteuriza la leche en 15 segundos. “La otra forma son los baños térmicos, a 72 grados durante 30 minutos más otros 10 de enfriamiento, más o menos”, explica Escuder.
La calidad de la leche mejora, “porque se ve menos afectada sobre todo en los compuestos con actividad biológica, como las hormonas o las inmunoglobulinas”, añade la especialista. Con la leche que se procesa en ese nuevo sistema y la que se trata con el tradicional, el 12 de Octubre y La Paz están llevando a cabo un estudio: “Ya sabemos que mantiene mejor las propiedades, pero queremos ver si tiene beneficios clínicos, en la práctica, para los lactantes”, concluye Escuder.
Tu suscripción se está usando en otro dispositivo
¿Quieres añadir otro usuario a tu suscripción?
Si continúas leyendo en este dispositivo, no se podrá leer en el otro.
FlechaTu suscripción se está usando en otro dispositivo y solo puedes acceder a EL PAÍS desde un dispositivo a la vez.
Si quieres compartir tu cuenta, cambia tu suscripción a la modalidad Premium, así podrás añadir otro usuario. Cada uno accederá con su propia cuenta de email, lo que os permitirá personalizar vuestra experiencia en EL PAÍS.
¿Tienes una suscripción de empresa? Accede aquí para contratar más cuentas.
En el caso de no saber quién está usando tu cuenta, te recomendamos cambiar tu contraseña aquí.
Si decides continuar compartiendo tu cuenta, este mensaje se mostrará en tu dispositivo y en el de la otra persona que está usando tu cuenta de forma indefinida, afectando a tu experiencia de lectura. Puedes consultar aquí los términos y condiciones de la suscripción digital.




























































