Implantada en Granada una novedosa córnea bioartificial
La estructura se ha obtenido de dos tipos de células madre de cadáver Es el primer ensayo clínico autorizado en España para evaluar esta técnica
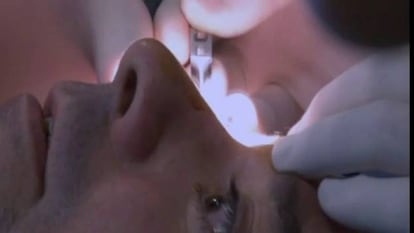
Qué mejor para sustituir a una córnea dañada que un tejido bioartificial capaz de reproducir con el mayor grado de semejanza la estructura de la lente natural situada en la parte frontal del ojo. Investigadores de la Universidad de Granada y especialistas de los hospitales San Cecilio y Virgen de las Nieves de la misma ciudad andaluza anunciaron ayer que han implantado una córnea de laboratorio a un paciente de 51 años, lo que supone la primera intervención de este tipo practicada en España. El novedoso tejido empleado copia buena parte de la estructura natural de la córnea. De las tres capas que tiene han conseguido reproducir dos.
La intervención, que tuvo lugar el martes pasado, duró unos 40 minutos. A través de técnicas de microcirugía, los nueve profesionales que participaron, dirigidos por los oftalmólogos Miguel Ángel Andrades y Santiago Medialdea, eliminaron las capas superficiales dañadas de la córnea del paciente y cubrieron el ojo con la córnea artificial. De momento, no se pretende devolver la visión a estos pacientes, sino comprobar que la técnica es segura y se tolera bien. El paciente permaneció dos días ingresado y tendrá que someterse a revisiones durante dos años.
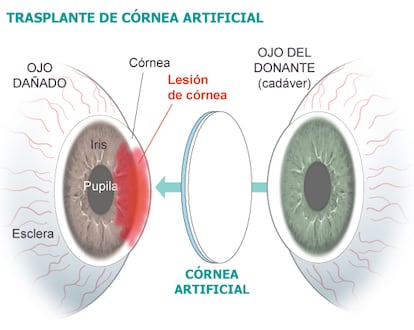
La córnea es la estructura transparente que se encuentra en el exterior del ojo. Además de proteger el iris, también tiene la función de enfocar las imágenes en la retina. Si apenas deja pasar la luz o presenta alteraciones en su estructura, como era el caso del enfermo intervenido, la pérdida de calidad en la visión es inmediata.
La intervención representa el primer paso de un ensayo clínico en el que participan seis hospitales públicos andaluces. De momento, las córneas creadas replican dos de las tres grandes capas que forman la lente. El objetivo, a largo plazo, consiste en desarrollar una técnica que permita contar con córneas de repuesto completas que puedan ser almacenadas e injertadas en los pacientes que las necesiten. Los potenciales beneficiarios de esta iniciativa son aquellas personas con lesiones en la córnea, ya sea debido a procesos traumáticos —un golpe— o a una infección —queratitis por herpes—. Cuando estas úlceras no se regeneran adecuadamente y derivan en una cicatriz, el tejido deja de ser transparente y el paciente pierde visión. Es entonces cuando cobra valor contar con terapias que puedan devolver la visión perdida a los enfermos.
La córnea artificial empleada en el ensayo ha sido diseñada por el departamento de Histología de la Universidad de Granada. Frente a estudios similares —hay unos 15 grupos de investigación trabajando en proyectos parecidos—, el tejido diseñado tiene la particularidad de “reproducir la estructura de la córnea”, como destaca el responsable del departamento, Antonio Campos. Es decir, recrea los componentes naturales del tejido, en lugar de emplear sustancias que no están presentes en el ojo como han hecho otros grupos en implantes similares para los que han recurrido, por ejemplo, a la membrana amniótica.
La córnea está hecha de tres grandes capas: el epitelio externo, el estroma intermedio y el endotelio interno. Los investigadores españoles han reproducido las dos primeras, y para ello han recurrido a dos tipos de células madre adultas obtenidas del ojo de cadáver. En concreto, de la zona periférica de la córnea, donde se une con el resto de la esfera ocular —el limbo esclerocorneal— ya que es muy rica en estas células.
Los investigadores han reproducido dos de las tres capas del tejido
La biopsia se cultiva y se extraen tanto células del epitelio (la capa exterior) como del estroma (la intermedia). Las primeras apenas presentan problemas y ensamblan bien. Las segundas, no; y en este punto es donde han caído distintos grupos de investigación. Han sido incapaces de recrear esta capa celular. A Campos y su equipo tampoco les ha resultado fácil el trabajo. “Llevamos 10 años en este tema”, relata. El objetivo era dar con un material que sirviera de soporte a las células del estroma con las propiedades de rigidez, consistencia y transparencia deseadas. “Y que permitiera que las células crecieran dentro de ella”, destaca Campos.
El grupo de ingeniería tisular de la Universidad de Granada ideó esta sustancia a partir de fibrina (una proteína que está en la sangre) y agarosa (un producto que se extrae de las algas usado para elaborar geles). “Es una matriz de soporte pero con características biomecánicas”, añade Campos.
El resultado final es un tejido artificial humano con forma de pequeñas láminas que se aplica sobre la úlcera del paciente a través de microcirugía.
El primer paciente en el que se ha aplicado la técnica —antes ya se ha probado con éxito en experimentación animal— padecía una úlcera severa en la córnea además de otros problemas de retina. En la intervención se han seccionado las zonas de las dos capas exteriores de la córnea en la que había lesiones y se han sustituido con el nuevo tejido, que se ha suturado a la superficie ocular. “Ahora lo que queremos evaluar es la seguridad del procedimiento y algunos indicios de eficacia, por ejemplo relacionados con el dolor de los pacientes”, apunta el oftalmólogo del hospital San Cecilio Miguel González Andrades. “En el futuro analizaremos mejoras en la visión”.
Veinte pacientes participarán en el ensayo en el que se probará la técnica
En la actualidad, la mejor opción para los pacientes con lesiones graves en la córnea es el trasplante. En España se practican unos 3.200 al año, es un injerto de los más habituales, por encima de los de riñón. La nueva técnica permitiría obtener las células madre del propio paciente, por lo que se podría construir —si se consigue crear córneas completas— tejido de sustitución totalmente compatible con el receptor. Además, existen implantes de lentes plásticas (polimetacrilato) integrados en tejido de donante.
“El anuncio de esta intervención es una buena noticia, todos los pasos destinados a poder crear una córnea en el laboratorio, es fantástico”, plantea José María Güell, responsable del departamento de córnea y cirugía refractiva del Instituto de Microcirugía Ocular (IMO) de Barcelona. “Sin embargo, lo más difícil es crear la capa inferior de la córnea”, algo que no ha conseguido nadie hasta el momento, advierte el también presidente de la Sociedad Europea de Especialistas de Córnea y Superficie Ocular (Eucornea). Y sin esta capa, no se podrá crear un tejido artificial completo. En total, son 20 las personas con opacidad corneal o úlceras graves que forman parte del ensayo clínico. La fase inicial incluye a otros cuatro pacientes, además del operado el martes pasado. Todos ellos se someterán a esta técnica de forma secuencial al ritmo de uno cada mes y medio. Estos cinco primeros enfermos serán estudiados por el comité de monitorización de datos del ensayo y, una vez obtenidos los primeros resultados de seguridad, que se recopilarán durante tres meses tras la implantación de la córnea artificial al quinto paciente, se continuará con el ensayo, reclutándose a los 15 pacientes restantes.
De forma aleatoria, a cinco de estos pacientes se les implantará la córnea artificial y otros 10 (el grupo de control) recibirán un tratamiento convencional.
Será entonces cuando se puedan conocer los beneficios que aporta la nueva técnica y dar nuevos pasos para mejorarla.
Tu suscripción se está usando en otro dispositivo
¿Quieres añadir otro usuario a tu suscripción?
Si continúas leyendo en este dispositivo, no se podrá leer en el otro.
FlechaTu suscripción se está usando en otro dispositivo y solo puedes acceder a EL PAÍS desde un dispositivo a la vez.
Si quieres compartir tu cuenta, cambia tu suscripción a la modalidad Premium, así podrás añadir otro usuario. Cada uno accederá con su propia cuenta de email, lo que os permitirá personalizar vuestra experiencia en EL PAÍS.
¿Tienes una suscripción de empresa? Accede aquí para contratar más cuentas.
En el caso de no saber quién está usando tu cuenta, te recomendamos cambiar tu contraseña aquí.
Si decides continuar compartiendo tu cuenta, este mensaje se mostrará en tu dispositivo y en el de la otra persona que está usando tu cuenta de forma indefinida, afectando a tu experiencia de lectura. Puedes consultar aquí los términos y condiciones de la suscripción digital.




























































