El “calvario” de Sandra con la obesidad: “Llevo cuatro meses sin salir de casa porque no me atrevo”
El Hospital Vall d’Hebron de Barcelona dispone de una unidad de atención integral para estas dolencias, con endocrinos, nutricionistas, psiquiatras y cirujanos para hacer un tratamiento personalizado
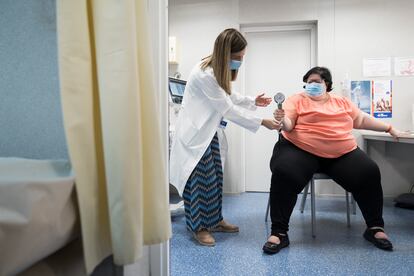

Hace cuatro meses que Sandra Pérez, de 47 años, no sale de casa. Solo lo hace para ir al médico y porque la ambulancia la recoge en casa, explica desde las consultas de la Unidad de Tratamiento Integral de la Obesidad del Hospital Vall d’Hebron de Barcelona. Pesa 180 kilos. “Llevo cuatro meses sin salir de casa, sin ir a ver a mi madre a la residencia en la que está. No me atrevo”, relata. Tiene miedo a caerse, como le ha pasado ya varias veces en la calle o en la ducha. Y tampoco ayudan las miradas ajenas que se le clavan a su paso o los comentarios que le recuerdan que tiene que comer mejor. No es tan sencillo. La obesidad es una dolencia crónica y muy difícil de tratar, con un abordaje terapéutico de gran complejidad que requiere tiempo y paciencia. En Vall d’Hebron hay una unidad especializada con endocrinos, nutricionistas, psiquiatras y cirujanos que hacen un tratamiento personalizado a cada paciente. No todo vale para todos.
La pandemia fue un punto de inflexión para Sandra. Aunque lleva años con obesidad —antes de la crisis sanitaria, pesaba 130 kilos, explica—, solía salir con sus amigos, paseaba y sacaba a su perro cada día. Pero el confinamiento viró sus dinámicas de vida y agravó su problema de salud: “Todo se paralizó, no podía salir... La pandemia me ha matado”. Al aumento de peso se sumó un agravamiento de su depresión, más ansiedad y la explosión de una bulimia nerviosa que condiciona su vida: “Me ha pasado, por ejemplo, de despertarme a las 4 de la mañana, querer comer queso y, al no tenerlo, mi cuerpo reaccionar con fiebre e ir a urgencias con un ataque de ansiedad. En casa tenía mi búnker, que era tener al lado de la cama una despensa de todo: no necesito comerlo todo, pero me tranquiliza saber que lo tengo”.
Sandra trabaja desde su casa como teleoperadora. No ha sido fácil encontrar un trabajo y, “aunque esto es la pescadilla que se muerde la cola porque vas de la cama al ordenador y del ordenador a la cama”, asume, al menos, tiene un empleo. Tiene una asistenta que le hace la comida y sus amigas se acercan a su casa cada día para ayudarle a asearse. Su objetivo es bajar a los 100 kilos, pero asume que la tarea será complicada y larga, también por su percepción desvirtuada de su situación: “La teoría me la sé, soy consciente y por eso vine a Vall d’Hebron a pedir ayuda, pero no veo la realidad: al verme en el espejo, no me veo gorda. Me he propuesto mejorar a nivel de movilidad. Lo que quiero es poder moverme sola, aunque necesite ayuda para algunas cosas”.
La unidad donde está siendo tratada Pérez es pionera en su modelo de abordaje terapéutico, apunta Andreea Ciudin, responsable de este servicio. “Las unidades de los centros hospitalarios son quirúrgicas, cuyo fin es la cirugía baríatrica: de atención primaria los derivan al hospital y entran por endocrino, tienen una valoración del dietista y pasan a operarse. Aquí el tratamiento es integral y hay una ruta bidireccional abierta con atención primaria” para tener un flujo de información entre los dos niveles asistenciales, apunta la especialista. Cualquier paciente que entre en la unidad —atienden alrededor de 800 o 1.000 primeras visitas cada año— es visitado por un endocrino, un dietista, un psiquiatra y, si son susceptibles de someterse a una cirugía bariátrica, también son atendidos por los cirujanos. Según sus problemas de salud asociados, como hígado graso, problemas renales o dolencias cardiovasculares, también reciben asistencia de hepatólogos, nefrólogos o cardiólogos, si es el caso.
Seguimiento de por vida
“La cirugía bariátrica no es el objetivo de esta enfermedad, es una parte del tratamiento. No a todos interesa intervenirlos o pueden ir a cirugía. Lo que sí necesitan todos es un seguimiento de por vida porque la obesidad es crónica y recurrente. No tiene un tratamiento curativo”, señala Ciudin. De hecho, una vez alcanzado el objetivo marcado de común acuerdo entre los médicos y el paciente —que no tiene por qué ser el peso ideal—, el enfermo tiene que seguir bajo control: “No se le puede soltar y hay que hacerle entender que tiene que seguir vigilando o recaerá”.
Es clave el abordaje integral para evitar pasos atrás. Empezando por la atención a la salud mental: entre el 30% y el 40% de las personas con obesidad tienen asociados síntomas de ansiedad y depresión, concreta la psiquiatra de la unidad, Pilar Lusilla. “Aquí influye la pérdida de autoestima y el estigma social. Son personas que han intentado cambiar estilos de vida”. Sandra sabe de lo que habla y recuerda la incomodidad de las miradas cuando paseaba o la gente desconocida que se le acercaba mientras paseaba por el parque para darle consejos o advertencias sobre su peso: “No ayuda que te estén recordando todos los días que estás gorda. ¿Qué te crees, que no me doy cuenta, que no estoy pasando yo mi calvario? No son conscientes del daño que hacen con esas cosas y esas miradas”.
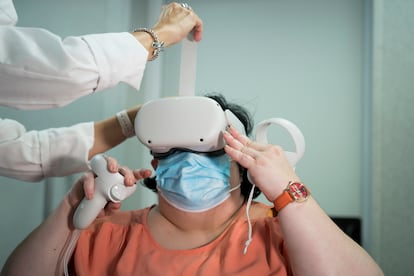
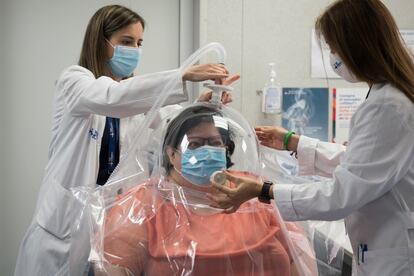
Es importante, explica Lusilla, tomar conciencia de la situación, “que comprendan que no hay fórmulas mágicas”. En Vall d’Hebron están utilizando, precisamente, un programa de realidad virtual para ayudar a los pacientes a asumir su estado basal y a dónde quieren llegar: “Generamos un avatar y con gafas de realidad virtual, se ven a ellos mismos en su avatar. También pueden elegir a su terapeuta y cambiar de su cuerpo al del terapeuta para ir manteniendo como un diálogo interno y darse autoconsejos”, apunta Lusilla.
En todo el proceso terapéutico pueden, sin embargo, producirse pasos atrás. “Por eso, más que seguir una dieta, lo importante es seguir un estilo de vida” más saludable, apostilla Lusilla. Incluso con la cirugía bariátrica, una de las últimas bazas de tratamiento, pueden darse pasos atrás y por eso es clave seleccionar bien a los pacientes y tener en cuenta diversas variables, desde su índice de masa corporal hasta sus enfermedades de base, su situación emocional o su motivación para perder peso: “La cirugía no funciona in eternum. El efecto es una luna de miel: seis meses o un año. Pero después, sin las bases, que es psicología, nutrición y dieta [saludable], es un fracaso”. Entre el 15% y el 20% de los pacientes vuelven a ganar peso tras la intervención.
Puedes seguir a EL PAÍS Salud y Bienestar en Facebook, Twitter e Instagram.
Tu suscripción se está usando en otro dispositivo
¿Quieres añadir otro usuario a tu suscripción?
Si continúas leyendo en este dispositivo, no se podrá leer en el otro.
FlechaTu suscripción se está usando en otro dispositivo y solo puedes acceder a EL PAÍS desde un dispositivo a la vez.
Si quieres compartir tu cuenta, cambia tu suscripción a la modalidad Premium, así podrás añadir otro usuario. Cada uno accederá con su propia cuenta de email, lo que os permitirá personalizar vuestra experiencia en EL PAÍS.
¿Tienes una suscripción de empresa? Accede aquí para contratar más cuentas.
En el caso de no saber quién está usando tu cuenta, te recomendamos cambiar tu contraseña aquí.
Si decides continuar compartiendo tu cuenta, este mensaje se mostrará en tu dispositivo y en el de la otra persona que está usando tu cuenta de forma indefinida, afectando a tu experiencia de lectura. Puedes consultar aquí los términos y condiciones de la suscripción digital.




























































