Cómo defender los ojos de sus dos principales enemigos
Dos de las enfermedades que pueden llegar a provocar ceguera tienen su origen en factores de riesgo que afectan a miles de personas: la diabetes y la edad. Existen tratamientos eficaces para muchos casos, aunque es determinante la detección precoz. ¿Qué es lo que podemos hacer para estar alerta?
Alrededor de cinco millones de personas en España padecen diabetes, una enfermedad que, mal controlada, puede acarrear complicaciones como el edema macular diabético (EMD), la principal causa de discapacidad visual severa en España. El otro gran enemigo de nuestros ojos responde a las siglas DMAE, degeneración macular asociada a la edad, y es la principal causa de ceguera en personas de edad avanzada. Tanto el EMD como la DMAE tienen en común que pueden afectar a una amplia parte de la población y que su detección temprana es vital. Para evitar su avance y estar alerta ante los primeros signos de su aparición, es fundamental conocer sus factores de riesgo y qué revisiones debemos hacernos para conseguir un diagnóstico precoz.
EDEMA MACULAR DIABÉTICO (EMD)
- Es una complicación frecuente que se presenta en los ojos de las personas con diabetes que padecen retinopatía diabética.
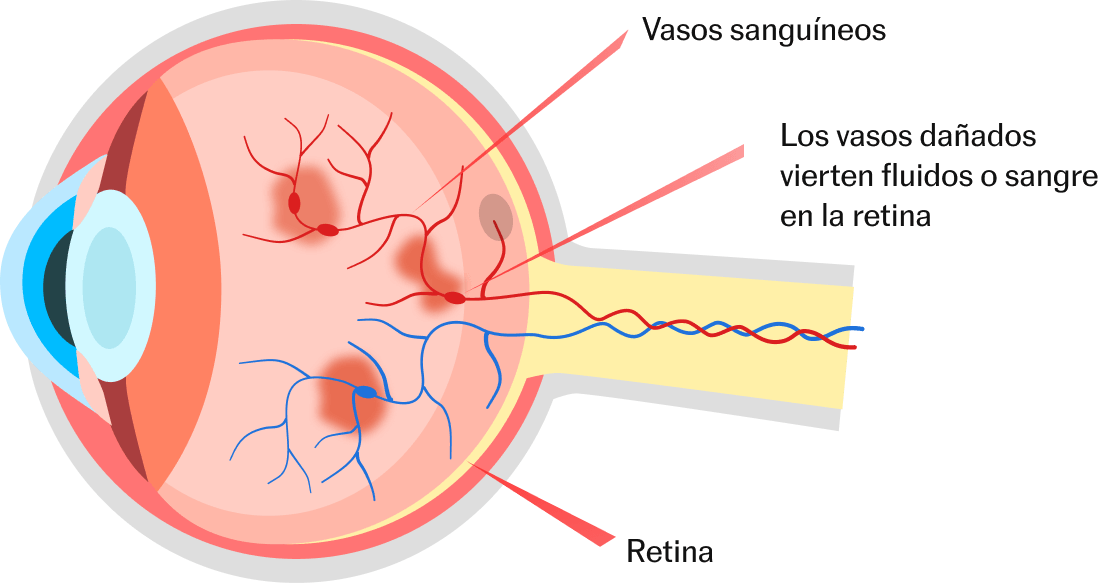
- Se produce cuando concentraciones elevadas de glucosa en la sangre dañan los vasos sanguíneos del ojo, que filtran líquido hacia la mácula.
- Es la primera causa de ceguera en adultos menores de 50 años.
- Se estima que 5 millones de españoles tienen diabetes tipo 2, de ellos 260.000 padecen EMD.
Síntomas iniciales
- Visión borrosa, pérdida de visión, manchas flotantes
Progresión
- Puede provocar pérdida de visión y, en algunos casos, ceguera
Tratamiento
- Terapia anti-VEGF seguida o no de láser, corticoides intravítreos, cirugía retinovítrea
Factores de riesgo
El principal es padecer diabetes
- Un mal control glucémico y una diabetes de larga duración son la causa principal del EMD

Otros: Consumo de tabaco y consumo de alcohol
- Un mal control metabólico puede propiciar la aparición y propagación de la enfermedad, ya sea por hipertensión arterial, hiperlipidemia (exceso de grasas) o nefropatía.
- Fumar daña los vasos sanguíneos, empeora la circulación y aumenta la inflamación en la retina.

Fuentes: Sociedad Española de Retina y Vítreo, Retina +, ‘Informe sobre la Ceguera en España’.
Padecer diabetes no solo implica un mayor riesgo metabólico y cardiovascular, sino también un 50% más de probabilidades de sufrir complicaciones asociadas a la visión. Entre ellas se encuentra la retinopatía diabética, en la que un mal control de la glucosa en sangre daña los vasos sanguíneos de la retina.
“En la diabetes, cuando los niveles de azúcar en sangre están elevados durante muchos años, se van dañando de forma significativa los vasos sanguíneos más finos del cuerpo, como los capilares de los ojos”, explica el doctor Enrique Rodríguez de la Rúa Franch, jefe del servicio de Oftalmología del Hospital Virgen Macarena de Sevilla.
Una de las complicaciones que puede surgir es el llamado edema macular diabético (EMD), en el que se produce una acumulación de líquido que provoca un engrosamiento de la retina y que es la principal causa de discapacidad visual severa en España.

“La falta de síntomas en las fases iniciales del EMD hace que, cuando el paciente acude a consulta porque ha perdido visión, nos encontremos en fases muy avanzadas”
El EMD suele atravesar una etapa, normalmente larga, en la que, de forma silente y sin síntomas, va dañando los capilares. “Eso hace que, cuando el paciente acude a consulta porque ha perdido visión, nos encontremos ya en fases muy avanzadas. El reto, por tanto, es detectar la enfermedad lo antes posible y prevenir las lesiones graves”.
A diferencia de otras enfermedades, en las que no es fácil identificar a los pacientes de riesgo, en el caso de la retinopatía diabética y del EMD está perfectamente clara la población diana: todas las personas con diabetes. En los casos de diabetes tipo 1, se recomienda la primera revisión oftalmológica en la pubertad y, si no se detectan lesiones, hacer un seguimiento anual. En el caso de la diabetes tipo 2, “en el momento en que se reciba este diagnóstico se debe hacer una revisión. Si no hay lesiones en la retina, se hacen chequeos anuales. Si se observan lesiones y algo de edema, el seguimiento deberá hacerse cada cuatro meses. Si el daño ya es severo, se debe empezar el tratamiento”, explica la doctora Marta S. Figueroa, jefa del departamento de Retina del Hospital Universitario Ramon y Cajal.
Este tratamiento incluye inyecciones intravítreas. Hay de dos tipos, continúa la especialista: “Por una parte, tenemos el tratamiento antiangiogénico con fármacos anti-VEGF, que reducen la permeabilidad de los vasos y el edema. Otra opción, también intravítrea, son los corticoides de liberación gradual. A los oftalmólogos nos corresponde evaluar cada caso para decidir la mejor pauta de tratamiento”.
Su eficacia está demostrada. “Hoy, si no se demora el tratamiento, se recupera visión y se puede frenar su avance en la mayor parte de los casos”, señala. El mayor inconveniente es que estos tratamientos requieren de inyecciones frecuentes, lo que supone una sobrecarga para el paciente, los familiares y el sistema sanitario.
Efectivamente, la frecuencia en el tratamiento es uno de los principales retos en el manejo de enfermedades de la retina, como el EMD o la degeneración macular asociada a la edad. El excesivo número de visitas al hospital, los largos tiempos entre las inyecciones, los desplazamientos necesarios, que a menudo requieren la compañía de familiares, y el temor a las agujas pueden contribuir a una falta de adherencia al tratamiento. “Afortunadamente”, explica la doctora S. Figueroa, “han llegado fármacos que permiten que se extienda el intervalo entre inyección e inyección”.
DEGENERACIÓN MACULAR ASOCIADA A LA EDAD (DMAE)
- Es un trastorno ocular degenerativo que afecta a la mácula (zona central de la retina) y destruye lentamente tanto la visión central (i) como la visión aguda (ii).
- Es la primera causa de ceguera legal (iii) en personas mayores de 50 años en los países desarrollados.
- Hay 130.000 casos diagnosticados en España, aunque se estima que la padece más de 700.000 personas.
(i)La capacidad del ojo para percibir pequeñas diferencias espaciales, texturas o contornos, (ii) La capacidad del ojo para percibir y diferenciar dos objetos separados por un ángulo determinado, (iii) Agudeza visual menor o igual a un 10%
Síntomas iniciales
- Se ven las líneas rectas como si estuvieran onduladas o torcidas, y se siente una mancha en el centro del ojo que impide, por ejemplo, leer
Progresión
- Avanza rápidamente y, si no recibe tratamiento, puede causar ceguera
Tipos
DMAE atrófica o seca
DMAE exudativa o húmeda
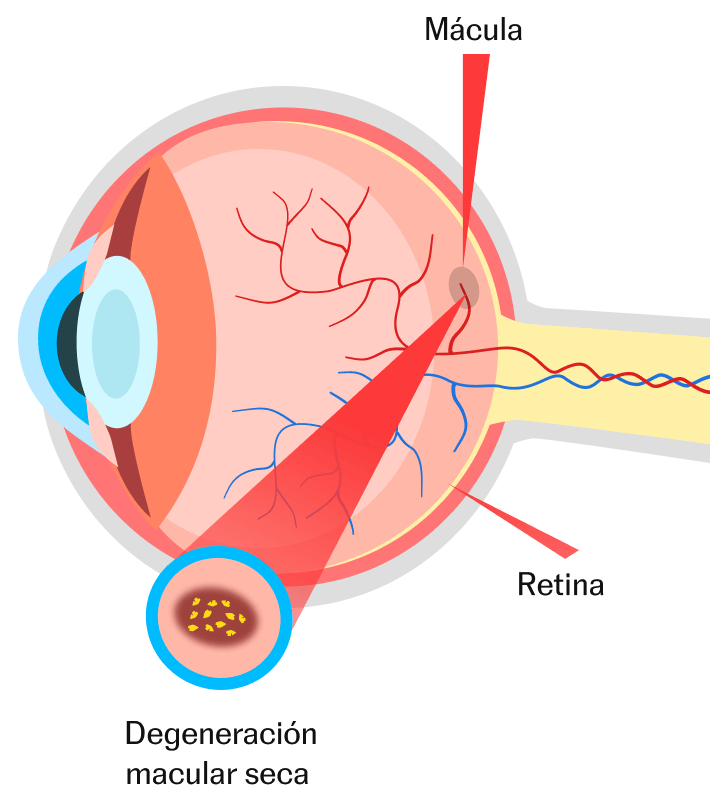
- Es una degeneración progresiva de la mácula caracterizada por el adelgazamiento y pérdida de las células de la retina, sin acumulación de líquido o sangre
- Tratamiento: En la actualidad no hay aprobada ninguna opción de tratamiento farmacológico para la DMAE atrófica
- Implica el crecimiento anormal de vasos sanguíneos debajo de la mácula, provocando fugas de líquido o sangre que dañan la retina y causan pérdida de visión más rápida
- Tratamiento: Inyecciones intravítreo con fármacos anti-VEFG, fotocoagulación con láser, terapia fotodinámica, cirugía
Factores de riesgo
Es el principal es la edad avanzada
- Suele presentarse en mayores de 60 años

Otros: Consumo de tabaco y consumo de alcohol
- El tabaco tiene un efecto cardiovascular adverso y acelera el envejecimiento de la retina
- Mezclado con el alcohol, genera un daño irreparable al evitar la regeneración de los fotorreceptores de la retina
Fuentes: Sociedad Española de Retina y Vítreo, Retina +, Asociación Mácula Retina, ‘Informe sobre la Ceguera en España’.
La DMAE y la ceguera
Unas 712.000 personas padecen DMAE en España. La gran mayoría son mayores de 55 años, ya que se trata de una enfermedad que, como su nombre indica, está asociada a la edad. “En Occidente, es la principal causa de ceguera en personas de edad avanzada”, señala el doctor Enrique Rodríguez de la Rúa.
Esta enfermedad se puede presentar de dos formas: DMAE atrófica o seca, y DMAE exudativa o húmeda. Esta última es la menos común: solo está en el 20% de los casos, pero es la más incapacitante y responsable de más del 85% de casos de ceguera.
Se presenta cuando proliferan vasos sanguíneos anómalos que pierden fluido debajo de la mácula, que es la parte del ojo responsable de una visión central nítida y la visualización de detalles finos. Este fluido puede dañar y dejar cicatrices en la mácula, lo que puede provocar la pérdida de visión.

“Lo ideal sería que, a partir de los 50 años, todo el mundo se haga un fondo de ojo. Es de esperar que, en un futuro cercano, haya dispositivos baratos y fáciles de usar que se puedan emplear en atención primaria”
“La forma exhudativa es la más brusca y severa; en ella, los pacientes empiezan a ver las líneas deformadas, es lo que llamamos metamorfosias. También se acompaña de manchas negras fijas en la visión y una pérdida importante de la visión central”, explica el doctor Rodríguez de la Rúa.
En pocas semanas, los pacientes no reconocen una moneda, no pueden leer, lo que los lleva de forma más rápida al oftalmólogo. La DMAE atrófica, en cambio, evoluciona de forma más lenta y esto lleva, explica el especialista, a que “en los primeros momentos piensen que están mal graduados o que tienen cataratas. Esto suele retrasar el diagnóstico”.
Un diagnóstico precoz es fundamental, ya que se ha visto que los pacientes con DMAE suelen tener una mayor pérdida de agudeza visual si no reciben tratamiento en los primeros estadios de la enfermedad. Los estudios señalan que el tiempo de espera entre que se diagnostica y se inicia el tratamiento oscila entre 2,3 meses y 10,8 meses. En el 28,4% de los casos, los pacientes experimentaron un deterioro considerable de la visión en comparación con el momento en el que se realizó el diagnóstico. Por eso si se diagnostica precozmente y se inicia el tratamiento con mayor rapidez se disminuye considerablemente la carga personal y social que implica la enfermedad.
Conseguir un diagnóstico temprano
No es difícil conseguir un diagnóstico temprano. Puesto que está tan relacionado con la edad, “lo ideal sería que, a partir de los 50 años, todo el mundo se hiciera un fondo de ojo. Es de esperar que, en un futuro cercano, haya dispositivos más baratos y fáciles de usar que se puedan emplear en atención primaria”, explica la doctora S. Figueroa. “De forma casera, una recomendación es que, una vez a la semana, se tapen alternativamente un ojo y el otro; si ven deformidades o manchas negras, que acudan rápidamente a consulta”, señala el doctor Rodríguez de la Rúa.
Con respecto al tratamiento, hay una buena noticia y otra mala. La mala es que para la DMAE seca aún no hay tratamientos autorizados en nuestro país. “En este momento estamos ensayando nuevos tratamientos con fármacos intravítreos y otros con terapia génica para esta enfermedad”, explica la doctora Figueroa.
La buena noticia es que para la DMAE húmeda sí se dispone de tratamientos eficaces, continúa la especialista. “En esta forma de DMAE, se forman vasos sanguíneos anormales bajo la mácula que causan fugas de líquido o sangre y dañan la visión central. La utilización correcta de fármacos antiangiogénicos sirve para estabilizar la visión y en muchos casos para mejorarla, gracias a mantener controlada la actividad de estos vasos anormales para que no vuelva a acumularse líquido dentro o debajo de la retina”.
Estos fármacos, conocidos como Anti-VEGF, se aplican mediante inyecciones intravítreas. “En el primer año, el paciente va a requerir más inyecciones que en los años siguientes, con una media estimada de unas siete inyecciones. El tratamiento se inicia con varias dosis de carga, y después hay varias opciones de mantenimiento“, explica la doctora Figueroa.
“Una forma es lo que llamamos treat and extend, que consiste en ir extendiendo progresivamente el tiempo entre las inyecciones según la respuesta del paciente, con el objetivo de reducir la frecuencia de tratamientos sin comprometer la eficacia. Otra opción es la terapia PRN, que consiste en seguir al paciente mensualmente y administrar inyecciones intravítreas solo cuando se detecta actividad de la enfermedad, como la presencia de líquido o sangre en la retina”, concluye la doctora.
Estas terapias han permitido ofrecer a los pacientes no solo esperanza, sino también una mejora de su visión y, por tanto, de su calidad de vida. En el horizonte se encuentran ensayos clínicos que auguran que, en un futuro próximo, aumentará el arsenal terapéutico con el que se pueda hacer frente a estas dos patologías y, así, reducir el número de personas con ceguera y discapacidad visual severa.