La rebelión de las bacterias se cobra vidas
Los microorganismos se defienden creando resistencias a los antibióticos - Viejas enfermedades vuelven a matar - Uno de cada cien pacientes muere por infecciones contraídas en el hospital

¿Es posible que lleguemos a morir, nosotros o nuestros hijos, de las mismas infecciones que morían nuestros abuelos o bisabuelos? ¿Moriremos otra vez de pulmonía o incluso de una simple infección de orina, como ocurría antes de que apareciera esa arma de destrucción masiva de bacterias que fue la penicilina? Pues sí. Si tenemos la mala suerte de infectarnos por un microorganismo resistente a los antibióticos, eso puede ocurrir y de hecho ocurre. Las bacterias que provocan esas enfermedades han aprendido a defenderse creando resistencias que las hacen invulnerables, y pueden acabar ganando la batalla.
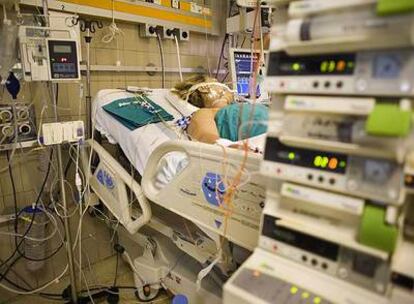
La lucha contra las infecciones, que en el siglo XX contribuyó a que se doblara la esperanza de vida, está retrocediendo en nuevos e inesperados frentes. La resistencia de los patógenos empezó en el santuario mismo de la medicina, el hospital, y allí siguen acantonados, cada vez más resistentes. Unos 50.000 europeos mueren cada año por infecciones contraídas durante la hospitalización, y la mayoría de estas muertes están provocadas por cepas bacterianas resistentes a los antibióticos. El problema es que las bacterias resistentes están saliendo del hospital: cada vez se diagnostican más casos de infecciones contraídas en la comunidad que no responden a los tratamientos habituales.
Las infecciones resistentes ya no están únicamente en los hospitales
Desde 1998 han aparecio 11 antibióticos, pero sólo 3 eran nuevos
La capacidad de mutar se transmite entre los distintos microorganismos
Tratar las cepas más resistentes es mucho más caro que la penicilina
Estamos pues ante un nuevo escenario en el que los microorganismos van más deprisa creando resistencias que la industria farmacéutica produciendo nuevos antibióticos. De modo que aunque "no es posible comparar la situación actual con la de nuestros abuelos y bisabuelos, porque ellos no tenían ningún antibiótico y nosotros tenemos muchos", según palabras de Jerónimo Pachón, jefe del servicio de Enfermedades Infecciosas del Hospital Virgen del Rocío de Sevilla, lo cierto es que las posibilidades de morir de una infección relativamente común están aumentando.
"Sí, es posible que muramos de enfermedades que creíamos totalmente controladas. Hemos de reconocerlo y advertirlo a la población, porque de lo contrario no seríamos honestos ante el futuro. Cada vez nos encontramos con más casos de organismos resistentes, no a uno, sino a varios antibióticos, de manera que las opciones terapéuticas que quedan son muy limitadas, y en algunas ocasiones, nulas", corrobora Rafael Cantón, jefe del Servicio de Microbiología del hospital Ramón y Cajal de Madrid.
"Las resistencias surgen porque las bacterias evolucionan y también porque el mal uso y abuso de los antibióticos les está dando la oportunidad de adaptarse y crear nuevos mecanismos de defensa. Ellas siguen una regla esencial para la supervivencia de cualquier ser vivo. Y los microorganismos que se han atrincherado en los hospitales son precisamente aquellos que son capaces de resistir mejor el ataque de los antibióticos. Luego el problema que tenemos es muy serio", añade Antoni Trilla, jefe del servicio de Medicina Preventiva y Epidemiología del hospital Clínic de Barcelona.
Varios factores contribuyen a este retroceso. En primer lugar, el mal uso de los antibióticos, bien porque se prescriben cuando no son necesarios, bien porque el paciente no cumple las pautas de dosis y tiempo prescritas. Es también un efecto indirecto del progreso médico: vivimos más años, cierto, pero también hay más enfermos crónicos, que ingresan una y otra vez con los patógenos a cuestas. Los hospitales atienden cada vez a pacientes de más riesgo y por tanto, más frágiles. El resultado es que entre siete y quince pacientes de cada cien que ingresan contrae una infección en el hospital, y el 10% de ellos, es decir, uno de cada cien ingresados, morirá, no de la enfermedad que le llevó al hospital, sino por la infección que ha contraído allí.
"Estamos viendo algunos tipos de infecciones hospitalarias para los que no hay ninguna alternativa de tratamiento o las que hay no son del todo efectivas", explica Benito Almirante, jefe clínico de Enfermedades Infecciosas del hospital Vall d'Hebrón de Barcelona. Almirante cita a la Pseudomona aeruginosa como una de las bacterias más temibles. Algunas cepas de pseudomonas son tan resistentes que cuando infectan a pacientes con afecciones respiratorias graves como fibrosis quística o bronquitis crónica, prácticamente no tienen opción terapéutica. "En nuestro servicio vemos unos seis casos al año", indica Almirante.
El ejemplo paradigmático de cómo evolucionan las resistencias podría dar título a una novela de Le Carré: se llama MRSA, iniciales en inglés del Staphilococcus aureus resistente a la meticilina. Es la bacteria que infecta con frecuencia las heridas quirúrgicas y también puede provocar neumonía o infecciones de la sangre y los tejidos blandos. Su hábitat más propicio son las unidades de cuidados intensivos, aunque se puede aislar en otras zonas del hospital. Primero creó resistencias a la penicilina, y luego a su sucesora, la meticilina. En estos momentos, entre el 20% y el 40% de las cepas son también resistentes a la meticilina. Afortunadamente quedan dos fármacos, aunque ninguno de los dos ofrece garantías de efectividad en todos los casos. La pregunta es: visto su historial, ¿cuánto tardará este estafilococo en hacerse resistente también a estos antibióticos?
El problema radica en que estas cepas resistentes han salido del perímetro hospitalario. En Estados Unidos se han notificado casos comunitarios de variantes extremadamente virulentas de MRSA en niños y deportistas. Rafael Cantón observa que, últimamente, no todos los enfermos que se diagnostican en España han contraído la infección en el hospital: "Los últimos datos indican que el 45% de las infecciones por estafilococo áureo son resistentes a varios fármacos, y el 8% del total se ha contraído fuera del hospital".
También las neumonías causan estragos. Pueden estar provocadas por diferentes patógenos, pero el más frecuente es el neumococo. El mal uso y la automedicación con antibióticos, recuerda Trilla, había conducido a que España figurara entre los países con mayor tasa de resistencia de este patógeno a la penicilina. Se llegaron a alcanzar tasas del 40%.
Gracias a las campañas públicas para un mejor uso de los antibióticos, estas resistencias han bajado al 25%. Es una buena noticia. La mala es que paralelamente ha aumentado la resistencia frente a los antibióticos que venían siendo la alternativa: el 35% de las cepas ya no responde tampoco a la eritromicina. Aún quedan las quinolonas, pero, ¿qué hacer con el 3% de pacientes que tampoco responden a ellas? "Si el neumococo da un paso más y genera nuevas resistencias antibióticas, puede convertirse en un gran problema", afirma Trilla.
El caso de la Escherichia coli (E. coli) es un buen ejemplo de cómo se las resistencias se expanden fuera del hospital. Esta es una bacteria muy familiar; de hecho, vive en la flora intestinal. Provoca cistitis e infecciones de orina muy comunes que hasta ahora se combatían fácilmente con antibióticos de uso habitual. Lo nuevo es que algunas cepas de esta bacteria tan común ya no responden a ellos, de modo que hay que recurrir a los antibióticos de amplio espectro de uso hospitalario, y una infección que antes podía controlarse fácilmente en casa, ahora puede requerir hospitalización.
"En este caso el problema no es que no tengamos alternativas. Las tenemos. Pero tratar estas infecciones comunitarias tan prevalentes con antibióticos de uso hospitalario lo que hace es contribuir al ciclo de las resistencias", sostiene Cantón. De hecho, el 8% de las cepas de E. coli que se analizan en los laboratorios españoles son ya también resistentes a los antibióticos de amplio espectro, y, en estos casos, las alternativas que quedan son ya pocas. La Agencia de Protección de Salud de Reino Unido ha lanzado una alerta tras comprobar que cada año se producen en el país 20.000 casos de infecciones sanguíneas por E. coli, y el 12% no responde al tratamiento, lo cual puede ser fatal.
La cuestión es por qué crece la espiral de resistencias y cómo podemos evitarlas. "Las resistencias crecen", explica Rafael Cantón, "porque los distintos microorganismos no sólo tienen la capacidad de mutar y cambiar su estructura para defenderse, sino que pueden transferirse unos a otros esa propiedad. Muchos de ellos comparten hábitat, nuestro propio cuerpo. Para defenderse y hacerse resistentes, producen unas enzimas que destruyen el antibiótico, y los genes que controlan estas enzimas se encuentran en unos elementos móviles de la estructura del microorganismo, que pueden pasar de uno a otro". Así se explica la aparición y fulgor de unas nuevas bacterias intestinales de nombre imposible -las enterobacterias productoras de betalactamasas de espectro extendido- conocidas como BLEE. Aparecieron hace menos de 20 años y ya representan el 8% de todas las infecciones por enterobacterias. Lo que asusta es su progresión: en el 2002 apenas representaban el 2%.
La producción de antibióticos, en cambio, no parece seguir el mismo ritmo. Almirante ofrece estos datos: desde 1998 han aparecido 11 nuevos agentes antimicrobianos, pero sólo tres suponían un nuevo mecanismo de acción. En la agenda en curso de los laboratorios farmacéuticos hay en estos momentos seis antibióticos en diferentes fases de experimentación, pero ninguno de ellos es una nueva familia. Son simples variaciones de los que ya tenemos.
Mientras tanto, el coste de los tratamientos se ha disparado. Tratar con una penicilina cuesta alrededor de un euro al día. Para las cepas resistentes, la vancomicina ya cuesta 34 euros diarios y su alternativa, el linezolid, 140. Esa es la progresión. Y, sin embargo, los laboratorios no parecen muy motivados. En un contexto de búsqueda de éxitos rápidos y rápidos retornos, la industria ha perdido interés por los antibióticos. No aparecen como un producto especialmente atractivo: obtener un nuevo fármaco cuesta no menos de diez años y, en condiciones tan cambiantes, mejor no arriesgarse.
La única forma de parar esta espiral, según Jerónimo Pachón, es mejorar el uso de los antibióticos e intentar acelerar el conocimiento de los mecanismos de las resistencias. "El diagnóstico de las infecciones es hoy mucho más complejo y de mayor responsabilidad porque si no aciertas con el tratamiento idóneo, puedes perjudicar mucho al paciente. Un tratamiento inadecuado incluso puede costarle la vida. Por eso hay que tener muchos conocimientos y hacer un estudio minucioso de la historia clínica". El doctor Pachón es, sin embargo, optimista: "Si no hiciéramos nada, en 20 años podríamos llegar a una situación muy comprometida. Pero somos muchos los que estamos trabajando para saber más y seguir ganando la batalla de las infecciones".
Los ciudadanos no son conscientes de cómo contribuyen a perder la guerra cuando se autoprescriben antibióticos o cuando dejan de tomarlos antes de lo que su médico les ha recomendado. No son conscientes de que son un tesoro que es preciso preservar.
Tu suscripción se está usando en otro dispositivo
¿Quieres añadir otro usuario a tu suscripción?
Si continúas leyendo en este dispositivo, no se podrá leer en el otro.
FlechaTu suscripción se está usando en otro dispositivo y solo puedes acceder a EL PAÍS desde un dispositivo a la vez.
Si quieres compartir tu cuenta, cambia tu suscripción a la modalidad Premium, así podrás añadir otro usuario. Cada uno accederá con su propia cuenta de email, lo que os permitirá personalizar vuestra experiencia en EL PAÍS.
¿Tienes una suscripción de empresa? Accede aquí para contratar más cuentas.
En el caso de no saber quién está usando tu cuenta, te recomendamos cambiar tu contraseña aquí.
Si decides continuar compartiendo tu cuenta, este mensaje se mostrará en tu dispositivo y en el de la otra persona que está usando tu cuenta de forma indefinida, afectando a tu experiencia de lectura. Puedes consultar aquí los términos y condiciones de la suscripción digital.



















