Un hospital para pandemias más mediático que necesario
Cuatro expertos analizan la situación de Madrid sobre la necesidad de un nuevo centro para emergencias


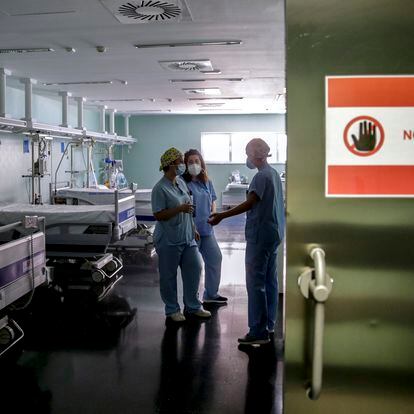
El lunes, Isabel Díaz Ayuso lo anunció de forma oficial: comenzaban las obras del nuevo hospital para pandemias de cara a un posible rebrote de coronavirus el próximo otoño. “De gestión pública”, aseguran. Tienen ya localización, Valdebebas; presupuesto previsto, 50 millones de euros; y diseño, casi 40.000 metros cuadrados en tres pabellones modulables que tendrán 960 camas de agudos y 48 de críticos y cuidados intermedios. Pero esa nueva construcción al albur del hospital de campaña de Ifema no ha tenido planificación, no se sabe de dónde saldrán los recursos humanos con los que dotarla y carece de visión a largo plazo.
¿Es este proyecto lo más óptimo para la Comunidad de Madrid? Cuatro expertos en dirección y gestión hospitalaria responden: esta es la solución menos eficiente. Coinciden en qué sería lo más adecuado: reforzar la red actual de hospitales e inyectar recursos en la atención primaria. Y ambas ideas tienen que ver con la casuística de la región.
Madrid tiene una extensión territorial reducida —poco más de 8.000 kilómetros cuadrados—; una alta densidad de población —829,84 habitantes por kilómetro cuadrado, y alcanza los 5.418,47 habitantes por kilómetro cuadrado en la capital—; un gran número de hospitales —36 en la red pública, varios de ellos de referencia—; una plantilla deficiente desde hace años —solo en atención primaria hay 600 médicos menos de los que harían falta para equipararse a la media nacional— y enfrentada a unas condiciones laborales que han ido empeorando; recortes presupuestarios y privatizaciones durante dos décadas; y en el epicentro, el abandono de la atención primaria, la que más ha sufrido y sufre el desinterés institucional y la merma económica, y en la que debería estar gran parte del esfuerzo a partir de ahora, sobre la que recae, junto a Salud Pública, el peso del control de la pandemia.
Esto no funciona así, no hay hospitales de pandemiasJosé Ramón Paniagua, doctor arquitecto en el Instituto de Salud Carlos III
Además, comienza José León Paniagua, doctor arquitecto en el Instituto de Salud Carlos III con dilatada experiencia en el diseño y construcción de hospitales desde el antiguo Insalud, “esto no funciona así”: “No hay hospitales de pandemias. Hay centros específicos para enfermedades infecciosas, adecuados para lo que son, pero esa tipología no existe”. Explica que los centros se dimensionan en función de la población, sus patologías, la mortalidad, la morbilidad y la incidencia y frecuencia de cada especialidad clínica, entre otras cuestiones: “Pero una pandemia no se puede dimensionar porque la incertidumbre que la rodea es absoluta”.
La Comunidad no responde a si existe un Plan Funcional que avale la construcción y acote las necesidades y la organización de los recursos que necesitará, pero asegura que “el complejo funcionará de forma permanente. El hospital estará preparado ante una posible segunda oleada de esta enfermedad u otras similares que puedan producirse, así como las grandes emergencias que puedan ocurrir o cualquier necesidad asistencial que surja”.
Los recursos materiales
Paniagua insiste: “¿Qué grandes emergencias? ¿Y después, para qué serviría? Todas las emergencias sanitarias no son iguales ni requieren lo mismo”. José Ramón Repullo, profesor de planificación y economía de la Salud de la Escuela Nacional de Sanidad, se pregunta también qué tipo de pacientes, porque cada uno tiene unas necesidades muy específicas y eso implica una provisión de recursos distintos. La covid-19, dice, “ataca con particular selectividad a pacientes mayores, frágiles y pluripatológicos, se te empotran en hospitalizaciones largas y en intensivos están un mínimo de dos semanas, necesitan diálisis e intubación”.
Con las cifras que por ahora deja la pandemia, tampoco el número de plazas de UCI sería suficiente más que para descongestionar levemente a los hospitales. “Con lo que ha pasado es muy poco, teniendo además en cuenta la estancia media muy elevada, cómo se ha dimensionado eso parece un invento rápido”, añade Paniagua. El 2 de abril se registró el pico, 1.528 críticos en las unidades de intensivos, y hay un acumulado de 3.699 hasta este 12 de junio.

Si son los menos graves, como ocurrió en Ifema, también tienen unos requerimientos especiales, apunta Repullo, y el alivio también sería mínimo [el 31 de marzo se alcanzó el pico de hospitalizados, 15.227]: “Cuando tú llevas una persona mayor aunque sea una afectación leve, lo primero que preguntas es qué medicación está tomando. Entonces te saca un montón de cartoncillos de lo que viene tomando habitualmente, y la farmacia para soportar eso tiene que ser enorme. Ya los grandes hospitales tienen dificultades para aguantar todas las variantes”.
Los recursos humanos
Pero si a algo acaban llegando tanto Repullo como Panigua, y a lo que se suma Joaquín Estévez, director de la Sociedad Española de Directivos de la Salud (Sedisa), es a los profesionales. “La consolidación de los recursos humanos, que no los hay”, sentencia Estévez. “El problema es el personal, ¿qué ocurriría? Dejarían de funcionar el resto de hospitales”, añade Panigua. “Si haces aparecer de la nada 5.000 trabajadores sanitarios sin mermar otro sitio parte del problema se quitaría, sí, pero eso no va a ocurrir. ¿Los traemos de otro sitio, desvestir un santo para vestir a otro?”, dice Repullo.
Ocurrió con Ifema: se nutrió de la primaria, que sufrió una reorganización de la que aún no se ha recuperado y a la que aún no han llegado los más de 800 refuerzos que prometió el Gobierno de Díaz Ayuso para hacer frente a la desescalada. “Generas un doble problema, la adaptación de los profesionales al nuevo espacio y el vacío que provocas en el lugar de donde los sacas”, espeta el profesor. Sobre la plantilla, la Comunidad alega que “dependerá de las necesidades asistenciales y de la emergencia a tratar”. No da cifras ni detalla qué profesionales serán los que atiendan esos más de 1.000 puestos ni de qué áreas saldrán.
Otras soluciones
Estévez recuerda que “cuando se hicieron los nuevos hospitales [los que construyó Esperanza Aguirre entre 2003 y 2007] se hicieron con criterios electorales y políticos y de constructoras, ahora lo interesante sería que se hicieran con criterios sanitarios”. Aún así, más nuevas construcciones, coinciden los expertos, no hacen falta. Aunque sí apuntan a la necesidad de invertir en el sistema sanitario.
Según Paniagua, “esa inversión quedó bastante parada desde 2008 y en Madrid es especialmente marcado”. Explica que la región “tiene centros muy envejecidos, incluso con necesidades de sustitución, como el 12 de Octubre, que tiene posibilidades de renovarse en el mismo sitio, pero es casi el único que la tiene”. En cualquier caso, “requieren una inversión sostenida de unos diez años, en obra, instalaciones y equipamiento”.
En la Comunidad, centros de referencia como el Gregorio Marañón o La Paz aguantan goteras y un sinfín de deficiencias estructurales, hay alas de hospitales completamente inoperativas y los de la era de Aguirre aún no cuentan con todas las camas que deberían haber sido ya instaladas y estar funcionando, alrededor de 500. Llevan un retraso de tres años, según el plan de viabilidad sobre la gestión de esos centros, que llegaba hasta 2017.
Parece que hay en la política sanitaria madrileña una gran afición por el ladrillo, es más sexy que la organización de recursosJosé Ramón Repullo, profesor de Planificación y Economía de la Salud de la Escuela Nacional de Sanidad
Repullo apunta a ese crecimiento: “Hasta qué punto podemos expandir la capacidad de hospitalización e intensiva de nuestros hospitales, si pudiéramos lo suficiente, sería una gran ventaja, lo más efectivo y lo más eficiente, porque lo que haces es reconvertir zonas del hospital, ampliar camas, incrementar el número de puestos, eso es el grueso de la tarea que hemos hecho ya”. Pero, dice, “parece que hay en la política sanitaria madrileña una gran afición por el ladrillo, es más sexy que la organización de recursos”.
Jordi Colomer, exgerente de grandes centros como Vall d’Hebron y Sant Pau, en Barcelona, cree que parte de la solución sería mantener centros libres del virus para poder seguir asistiendo y operando con las patologías habituales. Un problema que, sobre todo en grandes ciudades como Madrid, se traduce ahora en listas de espera tras tres meses de pandemia: “Madrid es pequeña, tiene muchos hospitales, entre ellos hay corta distancia… Si durante la crisis cada centro tuvo entre un 10% y un 15% de pacientes de patologías distintas al coronavirus, quizás hubiese sido mejor dejar uno o dos libres. Y quizás pensar en ello para el futuro también sería lo mejor”.
El consultor y profesor en la Fundación Gaspar Casal cree que esto sería “más económico y eficiente que una instalación por si pasa algo o a ver qué pasa”. “De no hacer nada a hacer un hospital, es un poco pasarse de frenada”, dice. Y redirige hacia las mismas ideas que el resto de especialistas: invertir en la red asistencial ya existente, reforzar las plantillas e inyectar presupuesto en salud pública y atención primaria. “Eso sí sería una solución a largo plazo, y no solo pensando en el coronavirus”.
Para Estévez, el director de Sedisa, hay varias claves claras que resumen la situación. La primera, dice, pasa por algo que “no parece haber ocurrido aquí”: planificar. “Contar con una estrategia definida y un plan de crisis ante posibles emergencias y una de crecimiento y reestructuración de hospitales con la que hacer espacios polivalentes y accesos diferenciados”, enumera; algo que los hospitales ya han pergeñado en sus planes de escalada, de cara a que hubiese una nueva oleada.
En este sentido, opta por “favorecer la autonomía de gestión de las organizaciones sanitarias, que han demostrado una capacidad de adaptación inmensa y autónoma. Hacer un análisis en profundidad de los recursos humanos y reforzar los servicios de salud pública”. Y cambiar los procesos asistenciales, "en vez de funcionar como islas, hacer una Unión Europea de los servicios, reforzar el sistema en recursos materiales, integrar los niveles asistenciales de primaria y especializada y mejorar los sistemas de información”. Por último, algo hacia lo que ya se encamina el sistema sanitario madrileño: “Potenciar la telemedicina, la digitalización óptima para hacer diagnósticos y tratamientos”.
Para José Ramón Repullo, como para el resto, este nuevo proyecto parece tener más que ver con lo visible que la optimización de los recursos y el largo plazo: “Hay un sesgo hacia el edificio, las camas, lo que se puede ver y palpar, pero esa es la parte más fácil del diseño, el problema es la gente, los profesionales que deben servir a esas camas”. Con eso, Madrid aún no cuenta. “Claro, inaugurar siempre es más mediático”, apunta Repullo, que terminaba así ya a principios de mayo un artículo sobre la idea de este nuevo Ifema: “A los Hospitales Generales también pueden venir los políticos a hacerse fotos”.
Otras opciones
Los hoteles medicalizados para pacientes leves, en las órbitas asistenciales de los hospitales; las carpas de campaña que se montaron en las explanadas de varios centros como en el Gregorio Marañón; e incluso Ifema, para el que ya se ha hecho la inversión y, según dijo la Comunidad, iba a mantener las instalaciones, son mejores opciones a futuro.
Paniagua alude a que “las pandemias no se pueden programar, por mucho que sepas que se van a dar no se pueden dimensionar” y que “históricamente, cómo se ha resuelto ese tipo de situaciones era en grandes espacios, abiertos y flexibles que permitan funcionar con una respuesta que no está dimensionada”. La idea de Ifema, dice, “podría estar más adaptada”: “Porque tampoco vamos a tener pandemias todos los años, es más eficiente, invertir algo más en esa preinstalación, tener el equipamiento preparado y preocuparse sobre todo del personal”.
Información sobre el coronavirus:
- Aquí puedes seguir la última hora sobre la evolución del coronavirus.
- El mapa del coronavirus: así crecen los casos día a día y país por país
- Guía de actuación ante el coronavirus
- Todas las medidas contra el coronavirus en Madrid
- En caso de tener síntomas, la Comunidad de Madrid recomienda evitar acudir al centro de salud salvo casos de extrema necesidad, usar la web coronamadrid.com y el teléfono 900 102 112
Sobre la firma